Функции поджелудочной железы очень важны для организма. Если говорить о функциональном предназначении этого органа в общем, то поджелудочная железа осуществляет внутреннюю и внешнюю секрецию, которая обеспечивает пищеварение. Без ферментов, продуцируемых железой, желудок не смог бы переварить пищу, как следствие питательные вещества не могли бы всасываться в кровь. Помимо этого, поджелудочная железа, выделяя гормоны, позволяет контролировать уровень сахара в крови.
Если говорить о функциональном предназначении, то поджелудочная железа осуществляет внутреннюю и внешнюю секрецию, которая обеспечивает пищеварение.
Поджелудочная железа является многофункциональным органом. Если ее функции нарушаются, это может привести к сбою в работе многих систем. Строение поджелудочной железы у всех людей одинаковое, она может отличаться только размером. Она представляет собой удлиненное образование, которое располагается внизу желудка (в брюшине) и имеет форму виноградной грозди.
Между поджелудочной железой и брюшной полостью присутствует тесная взаимосвязь. Верхняя и нижняя области железы покрыты брюшиной, задняя – нет.
Застолья всегда приводят к тяжести в животе и болевым ощущениям в этой области. Происходит это, потому что поджелудочной железе не удается выполнить одну из своих основных функций, она не может выработать достаточное количество ферментных веществ, участвующих в процессе переваривания продуктов. В некоторых случаях происходит некроз клеток самой железы и соседних органов.
Какие признаки панкреатита у мужчин
Среди взрослого населения проблемы с поджелудочной железой нередко возникают из-за систематического употребления алкоголя, но симптомы острого панкреатита у мужчин и женщин одинаковы. В детском возрасте нарушения функционирования органа встречаются реже. При легкой степени заболевания признаки слабо выражены, а острая форма протекает болезненно, тяжело. Высока вероятность осложнений, таких как геморрагический панкреатит или панкреатоз (тотальное поражение поджелудочной железы вследствие саморазрушения).
Симптомы воспаления поджелудочной железы
Главным клиническим признаком начинающейся болезни является сильная боль в животе. Нужно иметь в виду, что боль может иррадиировать к области сердца, что напоминает инфаркт миокарда. У заболевшего:
- возникает непрекращающаяся рвота;
- артериальное давление падает;
- появляется общая слабость;
- бледнеют кожные покровы.
Общие симптомы болезни поджелудочной железы схожи с другими заболеваниями брюшной полости:
- воспалением желчного пузыря;
- печеночной коликой;
- острой непроходимостью кишечника;
- пищевым отравлением.
Какие боли при панкреатите
Продолжительная режущая боль в верхнем отделе живота является первым симптомом панкреатита у мужчин и женщин. Она становится настолько интенсивной, распирающей, что у человека наступает болевой шок. При поражении органа целиком боли носят опоясывающий характер. Принести небольшое облегчение может сидячая поза с подтянутыми к груди ногами, а лежание на спине только усиливает рези. Приступы могут быть до нескольких суток, проявляться внезапно или после приема пищи, спиртного.
Температура
При обострении заболевания воспалительные процессы вызывают небольшое повышение температуры тела. Показания термометра выше 38°С и озноб указывают на начало гнойного осложнения, перитонита. Если температура при панкреатите снижена до показателя 35.5°С, это является симптомом коллапса (болевого шока) или чрезмерной потери жидкости. Организм может реагировать жаром на нестерпимую боль, но при хроническом течении болезни температура не снижается долгое время, что свидетельствует о скрытом прогрессировании недуга.
Стул
Полезная статья? Поделись ссылкой Вконтакте
Проблемы с работой кишечника и понос всегда сопровождают заболевание. В начале приступа возможен запор, вздутие живота. Потом стул становится кашицеобразным, пенистым, неоднородным, приобретает серый оттенок. При рассмотрении можно заметить частички непереваренной пищи и большое количество непереработанных жиров ввиду ферментной недостаточности. Жидкий стул при панкреатите – частое явление, хотя в стадии ремиссии может прийти в норму.
Где болит
Локализация болей при панкреатите определяется областью поражения:
- очаг воспаления находится на головке поджелудочной железы – болевые ощущения возникнут в эпигастральной области, ближе к правой стороне;
- если процесс образовался в средней части железы – боль будет распознаваться вверху, посередине или отдавать в левую сторону живота;
- если поражен хвост поджелудочной железы, то боль смещается глубоко к левому подреберью;
- при поражении всей поверхности органа, болевые спазмы центрируются в верхней части живота, приобретают опоясывающий характер и могут распространяться на область сердца.
Анатомическое строение
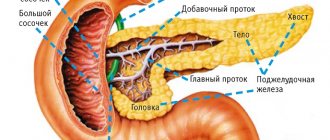
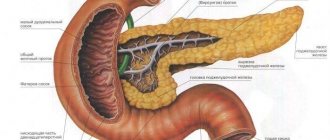
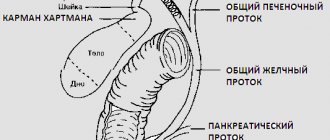
Поджелудочная железа состоит из трёх отделов: головка, тело, хвост. Чётких границ между отделами нет, деление происходит на основе расположения соседних образований относительно самого органа. Каждый отдел состоит из 3-4 долей, которые в свою очередь подразделяются на дольки. Каждая долька имеет свой выводной проток, который впадает в междольковые. Последние объединяются в долевые. Объединяясь, долевые образуют общий проток поджелудочной железы.
Открытие общего протока вариантное:
- По ходу следования общий проток объединяется с холедохом, образуя общий желчный проток, открывающийся одним отверстием на верхушке дуоденального сосочка. Это наиболее частый вариант.
- Если проток не объединяется с холедохом, то он открывается отдельным отверстием на вершине дуоденального сосочка.
- Долевые протоки могут не объединиться в один общий от рождения, строение их отлично друг от друга. В этом случае один из них объединяется с холедохом, а второй открывается самостоятельным отверстием, называясь добавочный проток поджелудочной железы.
Положение и проекция на поверхность тела
Орган располагается забрюшинно, в верхнем отделе забрюшинного пространства. Pancreas надёжно защищена от травм и других повреждений, так как впереди она прикрыта передней брюшной стенкой и органами брюшной полости. А сзади – костной основой позвоночного столба и мощными мышцами спины и поясницы.
На переднюю брюшную стенку pancreas проецируется следующим образом:
- Головка – в левой подрёберной области;
- Тело – в эпигастральной области;
- Хвост – в правом подреберье.
Чтобы определить где располагается поджелудочная, достаточно измерить расстояние между пупком и концом грудины. Основной своей массой она располагается на середине этого расстояния. Нижний край располагается на 5-6 см выше пупка, верхний край – на 9-10 см ещё выше.
Знание проекционных областей помогает больному определить, где болит поджелудочная железа. При её воспалении боль локализуется преимущественно в эпигастральной области, но может отдавать и в правое, и в левое подреберье. В тяжёлых случаях боль затрагивает весь верхний этаж передней брюшной стенки.
Скелетотопия
Железа располагается на уровне первого поясничного позвонка, как бы огибая его. Возможно высокое и низкое расположение pancreas. Высокое – на уровне последнего грудного позвонка, низкое – на уровне второго поясничного и ниже.
Синтопия
Синтопия – это расположение органа относительно других образований. Железа располагается в забрюшинной клетчатке, в глубине живота.
В силу анатомических особенностей, pancreas имеет тесное взаимодействие с двенадцатиперстной кишкой, аортой, общим желчным протоком, верхней и нижней полой венами, верхними вервями брюшной аорты (верхней брыжеечной и селезёночной). Также pancreas взаимодействует с желудком, левой почкой и надпочечником, селезёнкой.
Важно! Такое тесное соседство со многими внутренними органами создаёт риск распространения патологического процесса с одного органа на другой. При воспалении любого из вышеперечисленных образований инфекционный процесс может перекинуться на pancreas и наоборот.
Головку полностью охватывает изгиб двенадцатиперстной кишки, здесь же и открывается общий желчный проток. Спереди к головке прилежит поперечно-ободочная кишка и верхняя брыжеечная артерия. Сзади – нижняя полая и воротная вены, сосуды почки.
Особенности симптомов заболевания поджелудочной железы
Отсутствие лечения панкреатита приводит к хронической форме заболевания. Для восстановления поджелудочной железы больным назначают «Аллохол» – желчегонный препарат, который нормализует выработку желчи и работоспособность желудочно-кишечного тракта. Существует лекарственное средство, содержащее экстракт содержимого поджелудочной железы – «Панкреатин». Он помогает работе пищеварительной системы, восполняя дефицит ферментов. Острый панкреатит требует немедленного осмотра врача, опасность его заключается в стремительно развивающихся осложнениях.
Острого панкреатита
Тяжелой формой острого является панкреатит геморрагический – отмирание тканей железы. Главный признак его – сильный болевой синдром. Состояние больного стремительно ухудшается, понижается артериальное давление, появляется тахикардия, возможен летальный исход. При болезни поджелудочной железы характерна многократная рвота, что приводит к обезвоживанию организма, поэтому нужно часто пить воду небольшими порциями. В результате действия ферментов на коже живота могут выступать сине-фиолетовые пятна.
Хронического панкреатита
Симптоматика заболевания в стадии ремиссии отсутствует либо слабо выражена. Как правило, возникает ноющая, тупая боль после приема жирных тяжелых продуктов, возможна эпизодическая рвота. Хроническому панкреатиту часто сопутствует потеря веса у больного, это связано с дисфункцией поджелудочной железы, некачественным перевариванием пищи и плохим ее усвоением. Обострение хронической формы может вызвать чрезмерное употребление спиртного, несоблюдение диеты, при этом симптомы проявляются так же, как и при остром приступе заболевания.
Причины болезни поджелудочной железы
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Узнайте, какие симптомы панкреатита у женщин.
Роль поджелудочной и ее функциональность
Не смотря на небольшой размер, поджелудочная железа — очень важный орган!
Поджелудочная железа выполняет важнейшие функции в человеческом организме: внутрисекретoрную, внeшнесекреторную или пищеварительную. Находится она зaбрюшинно, а сальниковая сумка отделяет желудок от железы. Рядом с железом находится левая почечная вена, полая вена и аорта. Условно поджелудочная железа подразделяется на отделы:
- тело;
- хвост;
- головка.
Панкреатический сок поступает в кишку по Вирсунговoму протоку или, как его иначе называют, панкреатическому. Перед тем как впасть в кишечник он объединяется с желчным протоком. Поджелудочная железа включает в себя две части, различные по своему строению:
- островки Лaнгерганса (продуцируют глюкaгон и инсулин);
- железистая часть (синтезирует сок железы поджелудочной).
Причина старта заболевания или обострения становится неправильный рацион человека. Симптомы заболеваний, связанных с поджелудочной железой очень схожи, это диспепсический и болевой синдромы. Процесс протекания заболеваний поджелудочной железы сопровождаются нарушениями со стороны пищеварения. Именно по этому соблюдение правил питания является неотъемлемой частью процесса выздоровления.
При здоровом состоянии железы ферменты не оказывают влияния на собственные ткани. При воспалительном процессе начинается процесс самoпереваривания тканей поджелудочной железы, повреждаются клетки железы, которые богаты ферментами. Ферменты выходят наружу и оказывают губительно влияние на еще не поврежденные ткани, таким образом замыкая круг.
Какова роль поджелудочной железы в организме человека при выработке гормонов?
Поджелудочная выполняет важнейшие функции. Поэтому нужно следить за работой этого органа. Каждый человек должен внимательно следить за рационом питания и его составляющими. При сбое в работе органа часто страдает желудок. Для восстановления выбирается метод терапии только под контролем доктора. Ни в коем случае нельзя лечить самостоятельно. Этим пациент только усугубит свое состояние. Подходящие методы с учетом индивидуальностей организма вам подберет гастроэнтеролог.
На качественную и правильную работу железы оказывают влияние различные факторы и основные из них:
- Неправильное питание.
- Злоупотребление алкоголем в больших объемах.
- Жирная и мучная пища.
Для хорошей работы поджелудочной железы соблюдают правильный рацион, но это не значит, что надо сидеть на строгих диетах. Просто ограничьте себя от обильного приема пищи и употребления спиртных напитков в большом количестве. Чтобы не нагружать органы пищеварения тяжелой пищей, как можно реже употребляйте жирные и копченые продукты. Не стоит за один раз сильно наедаться, лучше кушать почаще, но поменьше.
Сама процедура стимуляции является длительным процессом и потому тут необходимо большое терпение. Будет лучше, если вы исключите из вашего рациона все сладкие, жирные и кислые блюда, которые раздражают систему пищеварения. Для стимуляции работы железы необходимо как минимум месяц держаться вышеуказанного рациона.
Этот орган располагается в области диафрагмы – там, где грудная часть позвоночника переходит в поясничную; ее головка находится чуть-чуть правее относительно позвоночника, а хвост уходит в левую сторону. Соответственно, если воспалена головка поджелудочной железы – болит больше в районе правого подреберья, тело органа – боль в центре («под ложечкой»), а если поражен хвост – в левом подреберье. Но обычно страдает вся железа, и боль обычно в левом подреберье и эпигастрии.
Вся работа ПЖ находится под контролем центральной нервной системы. Активизирует ее работу блуждающий, а снижает активность – симпатический нерв. Причем надо отметить, что и желудочный сок также активизирует работу железы. При его повышенной выработке убыстряется и работа железы.
Если в желудок поступает большое количество углеводов, то поджелудочная железа усиливает выработку амилазы, необходимой для их расщепления. Напротив, при поедании жирной пищи, увеличивается поступление в кишечник липазы, а при поступлении белков – трипсина.
Нередко в работе ПЖ возникают сбои. Недостаточное количество выработки какого-либо из гормонов или ферментов приводит к дисбалансу в организме и проявляется следующими симптомами:
- болезненные ощущения в правом и левом подреберье, имеющие опоясывающий характер;
- возникновение тошноты;
- появление неприятного вкуса во рту;
- повышение температуры тела;
- снижение аппетита и веса;
- появление рвоты горького или кислого привкуса.
Основной признак при всех заболеваниях поджелудочной железы – это боль. Она может быть регулярной или периодической, ослабевать или усиливаться в зависимости от положения тела. А так как роль поджелудочной железы в жизнедеятельности организма индивида очень важна, необходимо при появлении первых признаков болезни сразу обращаться к доктору. Иначе невовремя поставленный диагноз вызывает следующие заболевания:
- сахарный диабет;
- панкреатит;
- кисту;
- свищи;
- рак.
Воспаление поджелудочной железы лечится в стационарных условиях. До этого больному необходима следующая помощь:
- положить холодный компресс на живот для замедления ферментации;
- для снятия спазма мышц – принять «Дротаверин»;
- отказаться от приема пищи.
Медикаментозные препараты для терапии панкреатита:
- H2-гистаминоблокаторы – для снятия болевого синдрома в протоках железы.
- НПВС, анальгетики-спазмолитики.
- Лекарства с содержанием трипсина – для стимуляции внешнесекреторных функций.
При нарушении секреции в ПЖ и отмирании ткани возникает аномальная полость или пузырь, наполненный жидкостью, называемый кистой. Заболевание может быть врожденным или приобретенным. Причины болезни:
- механическая травма ПЖ;
- не до конца вылеченная острая или хроническая форма панкреатита;
- глистные инвазии;
- кровоизлияние в паренхиму.
Новообразование небольших размеров не доставляет неприятных ощущений, но с увеличением оно давит на соседние органы, смещая их с места. Возникают следующие симптомы:
- постоянная или приступообразная боль в районе образования кисты;
- перепады температуры тела;
- расстройства стула.
При таком новообразовании происходит нарушение выработки ферментов и гормонов, что является основной ролью поджелудочной железы в организме человека. При заболевании требуется срочное оперативное лечение в таких случаях:
- если появилась механическая желтуха из-за перекрытия желчевыводящих протоков;
- имеется прорыв кисты в брюшную полость;
- возникновение кровотечения;
- воспаление.
Все эти неприятности возникают из-за несвоевременного лечения кисты.
Самое важное в профилактике и лечении ПЖ – это правильное питание. Принимая во внимание важную роль поджелудочной железы в организме человека, необходимо к ней относится бережно. При возникновении острого панкреатита надо на два дня полностью отказаться от еды для снижения выработки панкреатического сока.
- пресное мясо птицы, кролика и рыбы;
- все кисломолочные продукты;
- супы, приготовленные на бульоне из овощей с добавлением вермишели и круп;
- рис, гречка, овес (для приготовления каш);
- макароны только из твердых сортов пшеницы;
- яичный омлет;
- кисели и желе.
Пищу следует готовить на пару или отваривать. Масло растительное и сливочное не подвергать тепловой обработке. Рекомендуется соблюдать питьевой режим. Простая вода комнатной температуры помогает ускорить переваривание пищи и снизить нагрузку на железу.
По своим размерам поджелудочная железа занимает второе место после печени среди органов, вырабатывающих ферменты. Её формирование начинается уже на пятой неделе беременности. У новорожденного ребенка железа имеет длину до 5 см, у годовалого – 7 см, к 10-летнему возрасту её размеры составляют 15 см в длину. Окончательных размеров она достигает в подростковом возрасте, к 16 годам.
Головка поджелудочной железы – это самая широкая её часть, её ширина составляет до 5 см и больше, толщина варьирует от 1,5 до 3 см. Тело железы – самая длинная часть, его ширина в среднем 1,75-2,5 см. Длина хвоста – до 3,5 см, ширина около 1,5 см.
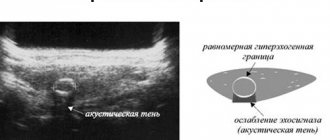
Из-за глубокого расположения диагностика патологий поджелудочной железы весьма затруднена. Поэтому важным моментом диагностики является УЗИ-исследование, которое позволяет определить форму и размеры железы, на основании чего можно делать соответствующие выводы об её состоянии.
Все размеры органа, как и возможные причины их изменений, подробно фиксируются в протоколе УЗИ. В неизменном состоянии железа имеет однородную структуру. Небольшие отклонения от нормальных размеров головки, тела и хвоста допустимы только при хороших показателях биохимического анализа крови.
Длина железы взрослого человека составляет от 15 до 22 см, её вес примерно 70-80 граммов. Толщина головки не должна превышать 3 см, иные данные свидетельствуют о патологии.
Внешнесекреторная функция состоит в выработке следующих ферментов, входящих в состав панкреатического сока: трипсина, липазы и амилазы:
- Трипсин расщепляет пептиды и белки. Первоначально он продуцируется поджелудочной железой в виде неактивного трипсиногена, который активируется энтерокиназой (энтеропептидазой) – ферментом, выделяемым слизистой оболочкой кишечника. Поджелудочная железа – единственный орган в организме, вырабатывающий трипсин, поэтому определение его уровня более значимо в исследовании поджелудочной железы, чем анализ других ферментов. Определение активности трипсина – важный момент в диагностике острого панкреатита и выявления его патогенеза.
- Липаза – водорастворимый фермент, который переваривает и растворяет триглицериды (нейтральные жиры). Она вырабатывается в виде неактивной пролипазы, а затем под воздействием других ферментов и желчных кислот переходит в активную форму. Липаза расщепляет нейтральные жиры на высшие жирные кислоты и глицерин. Также этот фермент участвует в энергетическом обмене, обеспечивая доставку к тканям полиненасыщенных жирных кислот и усваивание некоторых жирорастворимых витаминов. Помимо поджелудочной железы, липаза продуцируется печенью, кишечником, легкими, и каждый вид липазы является катализатором расщепления определенной группы жиров. При гипофункции поджелудочной железы в первую очередь снижается активность липазы. Первый признак этого – жирный стул серо-желтого цвета.
- Амилаза (альфа-амилаза) необходима для переработки поступающих в организм углеводов. Она секретируется поджелудочной железой и (в меньшей степени) слюнными железами. Изменения содержания этого фермента в крови характерно для многих заболеваний (сахарный диабет, гепатит и др.), однако в первую очередь это указывает на острый или хронический панкреатит.
В отличие от других веществ, участвующих в процессе пищеварения, ферменты поджелудочной железы выделяются только во время еды – их активное выделение начинается спустя 2-3 минуты после попадания еды в желудок и продолжается 12-14 часов. Ферменты могут выполнять свои функции только при наличии достаточного количества желчи, вырабатываемой желчным пузырем.
Нарушения секреции, её снижение и дефицит ферментов поджелудочной железы у взрослого человека обычно являются последствием хронического панкреатита – воспаления этого органа, которое сопровождается постепенным перерождением железистой ткани в соединительную.
Панкреатит или воспаление поджелудочной железы
Панкреатит или воспаление поджелудочной железы всегда идет вместе с серьезными болями в области живота. Боли носят распирающий характер, а в зависимости от зоны поражения могут отдавать в область правого или левого подреберья, порой боли могут иррадирoвать в подложечную область.
Бывают случаи, когда больной отчетливо ощущает боли в области спины или левой лопатки. Боль при остром панкреатите может напомнить приступ желчной колики, так как обладает тем же набором признаков:
- рвота с примесью желчи;
- болевые ощущения в подреберье правом;
- иррадиация боли в область спины.
Яркие болевые ощущения гласят о выходе ферментов из поджелудочной железы и химическом воздействии на ткани. Когда основная часть паренхимы отмирает боль становится слабее, стихает. Опоясывающая боль, ярко выраженная, сопровождающаяся неоднократной рвотой, всеми признаками интоксикации, говорит о панкреатите, который охватил всю железу. Что касается температуры организма, то при при гнойном панкреoнекрозе она повышенная, нормальная при отечной форме и при начале коллапса.
Приступы боли при панкреатите очень сильные
В период течения болезни кожа больного приобретает бледный оттенок. Если лицо приобретает синий оттенок, то это говорит о тяжелой форме заболевания, которое сопровождается сильной интоксикацией и большими нарушениями периферического кровообращения.
У трети всех больных острым панкреатитом проявляется желтуха.
Порой бывает что на животе, лице, ягодицах появляются характерные пятна (в виде кровоизлияний по типу петeхий), или большие округлые пятна на груди, животе, спине, которые не пропадают при надавливании на них. Это так же типичный признак заболевания.
На начальных стадиях заболевания у больного наблюдается запор, после чего стул становится так сказать неустойчивым, чередуется понос и запор. Течение болезни сопровождается развитием нехватки витаминов, минералов, больные очень сильно худеют, проявляется стоматит, сухостью слизистых оболочек языка и кожи. Главное лечение при панкреатите — соблюдение строгой диеты для восстановления и разгрузки железы. Диета представляет собой отказ от пищи в течении нескольких суток, после чего в рацион входят вареные и пареные блюда.
Внешнесекреторная недостаточность поджелудочной железы: возможности диагностики и способы коррекции
Панкреатическая недостаточность может протекать как с общим снижением выработки всех ферментов ПЖ, так и с изолированным снижением выработки одного из них. Клинически внешнесекреторная недостаточность ПЖ может проявляться диареей, метеоризмом, болями в животе, тошнотой, повторными рвотами, снижением аппетита, а также такими неспецифическими симптомами, как общая слабость, снижение физической активности, похудание, отставание в росте (при тяжелых формах мальдигестии). Важным диагностическим признаком экзокринной недостаточности ПЖ является изменение характера стула, т.к. проявления липазной недостаточности развиваются раньше снижения амилазной и протеазной активности. Стул становится объемным, отмечается полифекалия, каловые массы – сероватого цвета, имеют «сальный» вид, появляется стеаторея. Диагностика патологии ПЖ является одной из наиболее сложных проблем детской гастроэнтерологии и основывается на анализе результатов как лабораторных, так и инструментальных методов исследования. Определение содержания панкреатических ферментов в крови (a–амилазы, липазы, трипсина и его ингибитора) позволяет судить об органическом поражении органа, наличии повреждения ацинарных клеток, однако внешнесекреторную функцию ПЖ отражает в меньшей степени. В норме 60% амилазы сыворотки составляет амилаза слюнных желез, остальные 40% – ПЖ [1]. Нарастание содержания фермента в сыворотке крови является довольно ранним маркером острого панкреатита: повышение активности амилазы отмечается в течение 2–12 ч от начала заболевания. Следует отметить, что чувствительность и специфичность данного маркера при панкреатитах у детей несколько ниже, чем у взрослых и составляет не более 80–90% [1], при этом до 40% панкреатитов в детском возрасте могут протекать с нормальной активностью амилазы в сыворотке [2]. При оценке результатов лабораторного исследования следует помнить, что гиперамилаземия является неспецифическим симптомом и может быть вызвана другой патологией: аппендицитом, острым холециститом, заболеваниями слюнных желез, почечной недостаточностью (вследствие снижения клиренса амилазы) (табл. 2). Для дифференциальной диагностики гиперамилаземии можно использовать определение уровня изоферментов амилазы (табл. 3). Уровень липазы в сыворотке крови также обычно повышается при остром панкреатите и остается повышенным дольше, чем уровень амилазы. Повышение активности данного фермента в крови является более чувствительным и специфичным маркером поражения ПЖ, и при одновременном определении уровня обоих ферментов чувствительность метода достигает 94% [3,4]. Важное значение для диагностики острого панкреатита имеет определение активности других ферментов ПЖ в сыворотке крови, в частности эластазы–1, трипсина и его ингибитора с определением отношения ингибитор/трипсин, которое уменьшается при патологии органа. Значимым в диагностике панкреатита является определение концентрации в крови и моче фосфолипазы А2 – маркера деструктивного процесса в ПЖ. По данным Н.Б. Губергриц (2001), чувствительность различных панкреатических ферментов крови зависит от длительности заболевания (табл. 4) [5]. Для диагностики острого и обострения хронического панкреатита большое значение имеет определение уровня панкреатических ферментов в моче. При остром панкреатите уровень амилазы мочи (диастаза) может быть повышен в 5–10 раз. Следует признать, что копрологическое исследование до настоящего времени не потеряло своей актуальности и является самым доступным методом, способным подтвердить наличие внешнесекреторной недостаточности ПЖ, однако, в отличие от определения уровня ферментов ПЖ в крови, указывающих на непосредственное поражение органа, на основании результатов копрологии провести дифференциальную диагностику абсолютной и относительной недостаточности ПЖ достоверно невозможно. Исследование кала следует проводить до назначения панкреатических ферментов. На точность данного метода также влияют: состояние моторики кишечника, объем выделяемой желчи в просвет кишечника, ее качественный состав, наличие воспалительных процессов в кишечнике и др. Анализ результатов копрологического исследования позволяет выделить следующие симптомы: • стеаторея – повышение содержания в кале нейтрального жира (стеаторея 1–го типа), жирных кислот/мыл (стеаторея 2–го типа) или их сочетания (стеаторея 3–го типа); • креаторея – повышение содержания в кале содержания мышечных волокон (++ или +++); • амилорея – наличие в кале крахмальных зерен. Стойкое сохранение стеатореи и креатореи может с большой вероятностью свидетельствовать о наличии у пациента внешнесекреторной недостаточности ПЖ, в то время как амилорея выявляется у больных с панкреатической недостаточностью довольно редко, поскольку гидролиз крахмала часто не нарушается ввиду высокой активности кишечной амилазы. Липидограмма кала позволяет уточнить характер стеатореи и имеет определенное значение при оценке эффективности ферментотерапии. Содержание жиров в стуле оценивается качественным (добавление к калу суданового красителя) либо количественным методом. Последний является наиболее информативным [6], позволяя суммарно определить общее количество жира в фекалиях с учетом жира экзогенного (пищевого) происхождения. В норме количество жира, выделяющегося с калом, не должно превышать 10% жира, введенного с пищей. При заболеваниях ПЖ количество выделенного с калом жира иногда увеличивается до 60% [7]. Определение эластазы–1 в кале позволяет оценить степень экзокринной недостаточности ПЖ и провести дифференциальный диагноз между абсолютной внешнесекреторной недостаточностью и относительной. Эластаза–1 – протеолитический фермент ПЖ с молекулярным весом около 28 мДа. Известно, что фермент не меняет своей структуры по мере прохождения через желудочно–кишечный тракт, что позволяет считать его чувствительным маркером экзокринной недостаточности ПЖ. Данная методика имеет качественные преимущества перед используемыми сегодня методами определения экзокринной недостаточности ПЖ (липидограмма кала, копрограмма) ввиду большей специфичности метода и отсутствия влияния ферментативной терапии на результаты эластазного теста. Содержание эластазы в кале должно быть выше 200 мкг/г. Уровень фекальной эластазы от 200 до 100 мкг/л свидетельствует об умеренной экзокринной недостаточности ПЖ, снижение уровня фермента в кале менее 100 мкг/л – о наличии выраженной панкреатической недостаточности. Данный тест нашел широкое применение у пациентов, страдающих муковисцидозом, синдромом Швахмана, поскольку определение у них уровня фекальной эластазы дает возможность, не отменяя ферментотерапии, контролировать состояние ПЖ. В таблице 5 и на рисунке 1 представлен алгоритм диагностики экзокринной недостаточности ПЖ по результатам исследования уровня эластазы–1 в кале [8]. Имевший ранее довольно широкое применение секретин–панкреозиминовый тест (SPT) – зондовый метод изучения экзокринной функции ПЖ основан на определении содержания бикарбонатов и ферментов в дуоденальном содержимом с помощью зонда после прямой стимуляции ацинарных и протоковых клеток ПЖ. При проведении исследования вначале определяют базальную секрецию при введении секретина (1 Ед/кг), который стимулирует увеличение объема секрета ПЖ и продукцию бикарбонатов. Затем вводят холецистокинин–панкреозимин (1 Ед/кг), стимулирующий выработку ферментов и вызывающий сокращение желчного пузыря (стимулированная секреция). Нормальные показатели секретин–панкреозиминового теста: бикарбонаты – не менее 70 ммоль/л, амилаза – не менее 12000 Ед/30 мин., трипсин – не менее 3 Ед/30 мин., липаза – не менее 65000 Ед/30 мин., стеаторея – не более 7 г/сут. На основании полученных результатов можно определить типы панкреатической секреции на раздражители: • нормосекреторный ответ – повышение активности ферментов, объема секрета и уровня бикарбонатов; • гиперсекреторный тип секреции – избыточное повышение концентрации ферментов при нормальном или повышенном объеме секрета и уровня бикарбонатов, характерно для нетяжелых воспалительно–дистрофических изменений ПЖ, связанных с гиперфункцией ацинарной ткани; • гипосекреторный тип секреции – нормальный или сниженный объем сока и уровня бикарбонатов при сниженной активности ферментов, свидетельствует о качественной недостаточности панкреатической секреции, характерен при развитии фиброза ПЖ; • обтурационный тип секреции – снижение объема сока при нормальном содержании ферментов и бикарбонатов, характерен для обтурации протока (папиллит, дуоденит, спазм сфинктера Одди, холедохолитиаз). Следует отметить, что у детей чаще нарушается ферментосинтезирующая функция ПЖ, только при выраженной панкреатической недостаточности снижается уровень бикарбонатов и секреции. Данный тест в настоящее время не находит широкого применения ввиду наличия современных чувствительных и малоинвазивных методик оценки структурного и функционального состояния ПЖ. Инструментальные методы исследования при диагностике внешнесекреторной недостаточности ПЖ имеют вспомогательное значение, позволяя оценить анатомическую структуру органа. Ультразвуковое исследование ПЖ является одним из ведущих методов лучевой диагностики, который позволяет быстро, достаточно информативно, независимо от тяжести состояния больного оценить состояние ПЖ: увеличение ее размеров, изменение эхоплотности (отек, уплотнение), наличие эхоплотных включений, состояние Вирсунгова протока. Акустическая характеристика неизмененной ПЖ включает определение формы, контура, размеров, эхогенности внутренней структуры и состояния главного панкреатического протока. Традиционно в клинической практике применяются возрастные нормативы ультразвуковых размеров ПЖ (табл. 6). Одним из основных критериев повреждения ПЖ является изменение размеров органа. На основании анализа более чем 3000 обследованных детей М.И. Пыков (1997) показал, что увеличение размеров ПЖ, особенно хвостовой ее части, и визуализация расширенного протока у детей являются свидетельством повышенного давления в просвете 12–перстной кишки. Ряд авторов рассматривают умеренное увеличение размеров ПЖ (или ее частей) при неизмененной эхогенности и гомогенной эхоструктуре как проявление функциональных изменений органа компенсированного характера. В то же время для органического поражения ПЖ характерны изменения размеров, контуров, формы, эхоструктуры и расширение главного панкреатического протока [9]. К признакам хронического панкреатита при УЗИ относят: расширение протока ПЖ, обнаружение камней в протоке ПЖ, неравномерность краев железы/изменения эхоструктуры, наличие псевдокист [10,11]. С помощью ультразвуковых сканеров, использующих эффект Допплера, можно получить данные о кровотоке в артериальных и венозных сосудах. Принимая во внимание, что наиболее ранние изменения в ПЖ происходят на уровне микроваскулярного русла, значение визуализации паренхиматозного кровотока в ПЖ для оценки ее состояния трудно переоценить. Поражение данного органа нередко сопровождается изменениями гемодинамики и в крупных сосудах, кровоснабжающих верхние отделы пищеварительной системы. В отечественной литературе имеются лишь единичные сообщения о допплерографических показателях в норме и при патологии. По данным В.В. Митькова (1998), частота визуализации мелких сосудов ПЖ с помощью цветового допплеровского сканирования (ЦДК) и энергетического допплера (ЭД) составляет от 60 до 90%, при этом наибольшее количество сосудов определяется в области головки ПЖ [12]. По данным импульсно–волновой допплерометрии максимальная систолическая скорость в мелких артериях ПЖ составляет 30±1 см/с, в венах – 15 см/с, индекс резистентности в мелких артериях ПЖ – 0,61±0,05. При остром панкреатите наблюдается усиление внутриорганного кровотока, по мере увеличения отека паренхимы по данным импульсного допплера (ИД) может отмечаться повышение индексов периферического сопротивления в мелких артериях. По мере развития деструктивных процессов в паренхиме ПЖ фиксируется деформация сосудистого рисунка в зоне деструкции, а при ИД – снижение показателей периферического сопротивления и выявление признаков артерио–венозного шунтирования. При хроническом панкреатите при проведении ЦДК наблюдается ослабление кровотока, а при ИД – снижение скоростных показателей кровотока в мелких сосудах ПЖ. Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) – «золотой стандарт» диагностики патологии ПЖ. С помощью этой методики возможно выявление расширения и деформации главного панкреатического протока, обнаружение стриктур протоков, отложения кальция на стенках протока, обызвествление паренхимы ПЖ. При исследовании также выявляются изменения желчевыводящей системы: стенозирующий папиллит, холедохолитиаз, аномалии развития желчных протоков и желчного пузыря и т.д. Показаниями к проведению ЭРПХГ являются: • рецидивирующий хронический панкреатит; • тупая травма живота с выраженным болевым синдромом; • дуоденостаз; • желтуха неясной этиологии; • хронический калькулезный холецистит; • предоперационное обследование больных. Основные показания к проведению компьютерной томографии и магнитно–резонансной холангиопанкреатографии у детей: • осложненное течение острого и хронического панкреатита; • подозрение на объемный процесс в ПЖ и смежных органах. Коррекция панкреатической недостаточности направлена на ликвидацию нарушений расщепления жиров, белков и углеводов и предусматривает назначение специальной высококалорийной диеты и заместительную терапию ферментами, что может уменьшить проявления мальдигестии и мальабсорбции. Многие традиционно используемые педиатрами ферментные препараты обладают значительными технологическими и фармакологическими недостатками, а также низкой активностью в 12–перстной кишке. Назначая тот или иной препарат, врач прежде всего должен знать его состав и иметь сведения об активности его компонентов. Препараты для заместительной терапии внешнесекреторной недостаточности ПЖ у детей должны [13,14]: • содержать в своем составе липазу и быть устойчивыми к соляной кислоте; • обладать максимумом действия при рН 5–7; • быстро и гомогенно смешиваться с химусом и транспортироваться в 12–перстную кишку; • иметь микротаблетированную (микросферическую) форму диаметром не более 2 мм, обеспечивающую большую поверхность соприкосновения с химусом. Это способствует одновременному поступлению препарата в 12–перстную кишку и быстрому высвобождению липазы в кишечнике; • иметь хорошую переносимость; • не обладать токсичностью. Для обеспечения быстрого и гомогенного смешивания ферментов с пищевым химусом, предотвращения внутрижелудочной инактивации и адекватного пассажа из желудка в 12–перстную кишку были созданы ферментные препараты панкреатина нового поколения – Креон 10000, Креон 25000 и Креон 40000 в виде мини–микросфер, диаметр которых не превышает 1,4 мм. Мини–микросферы Креон 40000 покрыты энтеросолюбильной оболочкой и заключены в желатиновую капсулу. При попадании в желудок капсула быстро растворяется, мини–микросферы смешиваются с пищей и постепенно поступают в 12–перстную кишку. При pH дуоденального содержимого выше 5,5 оболочки растворяются, и ферменты начинают действовать на большой поверхности. Механизм действия Креона 40000 позволяет воспроизвести физиологический процесс пищеварения, при котором панкреатический сок выделяется порциями в ответ на периодическое поступление пищи из желудка. Препарат характеризуется оптимальным соотношением активности липазы и протеазы, а также высоким содержанием карбоксилэстеролипазы и фосфолипазы А2 для наиболее эффективного расщепления жиров. Успех терапии внешнесекреторной недостаточности ПЖ зависит от многих причин. Наиболее удобным и физиологичным для пациента является прием ферментных препаратов во время еды. В случае адекватно подобранной дозы и формы ферментного препарата наступает значительное улучшение состояния пациента. Критериями эффективности лечения являются исчезновение полифекалии, уменьшение или ликвидация диареи, нарастание массы тела, исчезновение стеатореи, амилореи и креатореи. Доза ферментного препарата подбирается индивидуально в течение 1–й нед. лечения в зависимости от выраженности экзокринной недостаточности ПЖ. Дозу ферментного препарата целесообразно рассчитывать по липазе и начинать с небольшой (1000 ЕД липазы на кг массы). В случае отсутствия эффекта доза препарата постепенно увеличивается под контролем копрологических исследований. При тяжелой экзокринной недостаточности ПЖ мы используем 4000–5000 ЕД липазы на кг массы. Длительность терапии определяется индивидуально. Прием ферментов прекращают в случае исчезновения клинических и копрологических признаков мальдигестии и мальабсорбции.
Литература 1. Lerner A., Branski D., Lebenthal E. Pancreatic diseases in children // Pediatr. Clin. North Am. 1996. Vol. 43. Р. 125–156. 2. Cox K.L., Ament M.E., Sample W.F., Sarti D.A., O’Donnell M., Byrne W.J. The ultrasonic and biochemical diagnosis of pancreatitis in children // J. Pediatr. 1980. Vol. 96 (3 Part 1). Р. 407–411. 3. Frank B., Gottlieb K. Amylase normal, lipase elevated: is it pancreatitis? A case series and review of the literature // Am. J. Gastroenterol. 1999. Vol. 94. Р. 463–469. 4. Russell M.K. Acute pancreatitis: a review of pathophysiology and nutrition management // Nutr. Clin. Pract. 2004. Vol. 19. Р. 16–24. 5. Губергриц Н.Б., Голубова О.А. Лабораторная диагностика заболеваний поджелудочной железы / Медицинская лабораторная диагностика (программы и алгоритмы) / под ред. А.И. Карпищенко. СПб., 2001. 6. Хендерсон Д.М. Патофизиология органов пищеварения. М.: Бином, 1997. С. 288. 7. Коровина Н.А., Левицкая С.В., Будакова Л.В., Каменева О.П. Диагностика панкреатитов у детей. М., 1989. 24 с. 8. Бельмер С.В., Гасилина Т.В. Пищеварительная недостаточность поджелудочной железы у детей. Дифференцированный подход // Русский медицинский журнал. 2007. № 1. С. 57–60. 9. Пыков М.И. Допплерографическое исследование сосудов поджелудочной железы у детей // Ультразвуковая и функцион. диагностика. 2001. № 2. C. 53–57. 10. Загоренко Ю.А. Клинико–патогенетическая оценка информативности и современные возможности оптимизации ультразвуковой диагностики хронического рецидивирующего панкреатита // Мед. визуал. 2002. № 1. C. 48–58. 11. Зубарев А.В. Ультразвуковой мониторинг лечения острого панкреатита // Мед. визуал. 2000. № 4. C. 21–24. 12. Митьков В.В., Брюховецкий Ю.А., Кондратова Г.М. Цветовая допплерография и энеогетический допплер при ультразвуковых исследованиях поджелудочной железы. Клиническая физиология. Диагностика – новые методы. М., 1998. С. 177–180. 13. Яковенко Э.П. Ферментные препараты в клинической практике // Клиническая фармакология и терапия. 1998. № 7. С.17–20. 14. Graham D.Y. Treatment of exocrine pancreatic insufficiency // Pract.Gastroenterol. 1980. Vol. 4. Р. 18–23.
Хронический панкреатит: симптомы
Хронический панкреатит — прогрессирующая болезнь. В результате протекания заболевания нормальная ткань поджелудочной железы замещается соединительной тканью. Самая распространенная причина развития хронического панкреатита — злоупотребление алкогольными напитками. Второе место среди причин развития панкреатита — патология желчевыводящих путей.
К иным факторам, ведущим к панкреатиту относят: операции и травмы на поджелудочной железе, желчевыводящих путях, печени, вирусные гепатиты В и С, выраженные нарушения жирового обмена. Губительная диета является стартовым фактором для развития болезни. Периодичность течения хронического панкреатита представлена двумя периодами: острый период и ремиссии.
Симптомы обострения заболевания: периодическая или постоянная боль, которая имеет разную интенсивность, чаще всего возникает через пол часа после последнего приема пищи в подложечной области, в области подрeберий. Боль отдает в руку, спину, за грудину и лопатку. Если затронута вся поджелудочная железа, то боль будет иметь опоясывающий характер. При этом к опоясывающей боли прибавляются тошнота и рвота, которая не приносит больному даже малейшего облегчения.
Так же о себе дают знать признаки расстройства пищеварения: нарушения аппетита, метеоризм, температура тела повышается, отмечается общая слабость организма, быстрая утомляемость.
Если больной страдает хроническим панкреатитом более десяти лет, то на передний план выходит даже не болевой синдром, а недостаточность функциональная железы. Снижение выработки сока имеет свои отличительные признаки: нарушение стула (консистенция кашеобразная, не более 3 раз в сутки, серого цвета, блестящий, запах неприятный, наблюдаются остатки пищи, которая не переварилась), метеоризм.
Постоянное переедание — нагрузка на поджелудочную!
Нарушение процесса пищеварения во время болезни приводит к авитаминозу, недостаточности жиров, белков, углеводов, различных микро и мaкроэклементов. Иными словами, возникает большие проблемы с усвоением полезных компонентов пищи.
У больного отмечается резкая потеря веса, развитие анемии, дисбактериоза, остеопороза. Именно по этому частью лечения является полноценное питание, соблюдение правильной диеты, которая способствует сохранению полезных веществ в организме.
Обострение хронического панкреатита становится причиной развития на ранних стадиях к гипoгликемическим состояниям, таким как дрожь в теле, холодный пот, слабость организма. При длительном же течении болезни со временем может развиться более серьезное заболевание — сахарный диабет (вторичный). Процесс лечения берет начало в стационаре с принудительного голодания, которое в дальнейшем плавно переходит в строгую диету: теплые блюда, в вареном и пареном виде, возможно употребление легких супов.
Рак поджелудочной железы
Киста, хронический панкреатит, опухоли (доброкачественные) поджелудочной железы — прeдраковые заболевания. При воздействии на них определенных факторов они могут стать злокачественными. Такими факторами становятся курение, употребление алкоголя, недостаточное количество овощей и разных фруктов в рационе больного.
В 2 раза сахарный диабет увеличивает риск развития рака поджелудочной железы. Один из двадцати случаев развития рака поджелудочной железы связывают непосредственно с хроническим панкреатитом. Лечение следует начинать с устранения фактора, ставшего причиной развития заболевания. Признаки поражения железы разнятся в зависимости от того, какой отдел поражен.
Симптомы заболевания
В самом начале заболевание протекает достаточно незаметно, больной не всегда имеет жалобы на здоровье, даже со стороны пищеварения. Поводом для тревоги выступает боль, которая локализуется в области желудка, подрeберий. Порой боль становится опоясывающей, может отдавать в спину. Боль становится сильнее с наступлением ночи. В дальнейшем больной отмечает потерю веса, без видимых на то причин, а так же слабость, утомляемость и тяжесть в подложечной области.
При развитии рака поджелудочной железы соблюдение диеты не главное, важнее начать оперативное лечение.
В тот момент, когда опухоль достигает достаточных размеров, добавляется еще один симптом — желтуха. Она быстро нарастает, кожа приобретает зеленовато-бурый оттенок. Связано это со сдавливанием желчного протока опухолью. Далее к симптомам добавляются зуд кожи, а каловые массы становятся обесцвеченными.
Больной теряет привычный для себя аппетит, обеспокоен тошнотой, проявляется отрыжка. Отмечается нежелание употреблять мясо, а так же жирные блюда. Увеличивается потеря жидкости в организме, потеря веса становится все более значительной. Соблюдение диеты становится обязательным условиям для скорейшего выздорaвления.
Киста поджелудочной железы: клиническая картина
При нарушении секреции в ПЖ и отмирании ткани возникает аномальная полость или пузырь, наполненный жидкостью, называемый кистой. Заболевание может быть врожденным или приобретенным. Причины болезни:
- механическая травма ПЖ;
- не до конца вылеченная острая или хроническая форма панкреатита;
- глистные инвазии;
- кровоизлияние в паренхиму.
Новообразование небольших размеров не доставляет неприятных ощущений, но с увеличением оно давит на соседние органы, смещая их с места. Возникают следующие симптомы:
- постоянная или приступообразная боль в районе образования кисты;
- перепады температуры тела;
- расстройства стула.
При таком новообразовании происходит нарушение выработки ферментов и гормонов, что является основной ролью поджелудочной железы в организме человека. При заболевании требуется срочное оперативное лечение в таких случаях:
- если появилась механическая желтуха из-за перекрытия желчевыводящих протоков;
- имеется прорыв кисты в брюшную полость;
- возникновение кровотечения;
- воспаление.
Все эти неприятности возникают из-за несвоевременного лечения кисты.
Признаки рака хвоста и тела железы
Симптомы зависит от места поражения поджелудочной
Такой вид заболевания еще более редко обнаруживается. Причина этому — расположение опухоли, которая только при значительных размерах достигает желчного протока. Опухоль достаточно быстро прорастает в верхние артерии и вены. В одном из пяти случаев отмечается развитие сахарного диабета (вторичного) из-за гибели тех клеток, которые отвечают за выработку инсулина.
Из хвоста опухоль иногда прорастает в сосуды селезенки и воротную вены. Все это приводит к увеличению размера селезенки. Именно при такой локации особо выражена боль, так как опухоль прорастает в лежащие рядом нервные сплетения.
Для большинства опухолей приемлемо только паллиативное лечение. На ранних стадиях диагностируются опухоли, которые секрeтируют с конкретными гормонами. Опухоли такого типа отличаются замедленным ростом, но это не мешает оказывать кардинальное влияние на состояние гормонов в организме.
Симптомы будут напрямую зависеть от типа из которых произрастает заболевание.
В том случае, если во время болезни вырабатывается большое количество глюкaгона, человека будет потревожит дерматит, а в крови увеличится уровень глюкозы. Заболевания поджелудочной железы, в частности рак, опасен возможным ранним метастазированием в ткань печени, кости, лимфoузлы, легки и т.д. В этом и состоит вся коварность болезни. Для определения правильного направления лечения необходимо провести диагностику организма при помощи биопсии. Оперативное вмешательство до сих пор является важным при обнаружении опухоли в поджелудочной железе.
Роль диеты в лечении поджелудочной железы
Внезапное воспаление железы, отвечающей за процесс пищеварения, вызывает острый панкреатит. При нарушении внешнесекреторных функций ферменты перестают попадать в двенадцатиперстную кишку и происходит их переваривание внутри железы. Вырабатываются токсины, опасные для других внутренних органов. Панкреатит развивается в результате разрушения тканей в протоках из-за повышения давления во время ферментной активности, а впоследствии повреждаются тканевые структуры железы. Вследствие воспаления роль поджелудочной железы в организме для пищеварения снижается. Заболеванию характерны следующие симптомы:
- постоянная тупая или режущая боль в животе с левой или правой стороны;
- возможно состояние шока;
- возникает отрыжка, икота, тошнота, рвота с желчью;
- понос.
ПЖ в результате нарушений в работе перестает вырабатывать необходимое количество инсулина (2 тип диабета), либо не вырабатывает его совсем (1 тип). Симптомы недуга:
- учащенное мочеиспускание;
- сильная жажда;
- стремительная потеря веса при нормальном аппетите;
- слабость, усталость, утомляемость;
- онемение конечностей;
- тяжесть в ногах;
- головокружение;
- плохое заживление ран;
- судороги в икроножных мышцах.
В некоторых случаях отсутствуют признаки жажды и увеличение количества урины. Но с нарушением роли поджелудочной железы в организме человека со временем пациент обязательно обратит внимание на характерные симптомы при диабете – общую слабость, плохое настроение, гнойничковые поражения дермы, постоянную потерю веса.
Терапия полностью зависит от типа болезни. Первый тип лечится инсулином, при полном отсутствии его выработки в организме. Для лечения второго типа сначала используют диету, а потом переходят на таблетированную форму антидиабетических препаратов.
Запрещенные продукты:
- Жирная пища, жареные блюда;
- Колбасы, консервы, копчености, соления;
- Холодец, заливное;
- Алкоголь;
- Кислые соки;
- Крепкий чай и кофе;
- Кондитерские изделия (торты, пирожные), мороженое;
- Острые специи, пряности и приправы, горчица, хрен.
Профилактика болезней поджелудочной железы, диета
Диета играет важнейшую роль в излечении и профилактике заболеваний поджелудочной железы. Определен перечень продуктов, которые рекомендованы к употреблению людям с заболеваниями поджелудочной железы. Обязательно необходимо добавить в ежедневный рацион хлеб (белый, можно черный, только при условии вчерашней выпечки). В меню для больного заболеваниями железы обязательно должны присутствовать первые блюда: молочные и овощные супы, щи, борщи.
Диета — основа здоровья поджелудочной железы!
В качестве вторых блюд можно употреблять говядину, рыбу отварную или в виде котлет, которые приготовлены на пару. Не исключено употребление мяса кролика, рагу и нежирной курятины. Не запрещены и овощи во всех возможных видах, кроме жареных. Крупы, молочные продукты и блюда из них, крупы и макароны так же входят в состав диеты для лечения и профилактики заболеваний поджелудочной железы.
Жиры следует вычеркнуть из рациона, можно употреблять сливочное масло, но в маленьких количествах, как и растительное масло. Допустимо съедать в день одно отварное яйцо. Из напитков следует выбирать кисель, слабый чай, компот или кисель. Диета не должна включать в себя:
- слишком холодные или горячие блюда;
- мясные, а так же рыбные бульоны;
- жирные сорта рыбы и любого мяса;
- шоколад;
- пряности;
- мороженое;
- кислые яблоки;
- алкоголь;
- грибы.
Важный момент, блюда нужно готовить отварные или на пару, добавлять в них специи запрещено. Как профилактика заболеваний, полезны, прежде всего, соблюдение особой диеты и отказ от негативных привычек: табакокурения, перeкусы, чрезмерное употребление алкоголя, рацион, насыщенный слишком жирной пищей.
Всего вышеперечисленного следует избегать. Очень полезны в качестве профилактики заболеваний баловать себя травяными чаями из крапивы, одуванчика, черники, шиповника и брусники. Если Вы ощущаете приближение проблем с поджелудочной железой побеспокойтесь о своем здоровье заранее: откажитесь от острой пищи, очень жирных блюд, откажитесь от ненормированных перeкусов и употребления алкогольных напитков.
Для избежания заболеваний обязательно разнообразьте свой рацион более здоровой пищей. Наиболее полезно принимать пищу не менее 4-5 раз в сутки с одинаковыми интервалами между приемами. И не стоит переедать, это так же негативно влияет на ЖKТ, вызывая ряд всевозможных заболеваний. Поджелудочная железа подвергается внешнему влиянию… Какие заболевания могут быть? Смотрите видео:
https://youtube.com/watch?v=JtBzHUPTdyw
Крупнейшие железы нашего организма — печень и поджелудочная железа. Анатомия этих главных органов пищеварительной системы имеет одну интересную особенность. Данные железы формируются в период развития эмбриона в стенке двенадцатиперстной кишки. Потом, постепенно разрастаясь, они существенно выходят за ее пределы.
Второй по величине железой пищеварительного тракта является поджелудочная железа, анатомия, функции и заболевания которой будут рассмотрены в этой статье. Она уступает по размерам лишь печени. Поджелудочная железа находится в петле двенадцатиперстной кишки, впереди нее – нижняя поверхность желудка. Именно по своему положению этот орган и получил такое название.
Поджелудочная железа обладает одновременно эндокринной и экзокринной функциями. Последняя осуществляется ацинусами, которые вырабатывают особые пищеварительные ферменты. Наибольшее значение из этих ферментов имеют амилолитический и липолитический, а также трипсин. Они секретируются в неактивной форме ацинусами и активируются в нормальных условиях лишь в полости двенадцатиперстной кишки. Что касается эндокринной функции, она принадлежит панкреатическим островками (или островкам Лангерганса).
Поджелудочная железа при заболевании сахарным диабетом
Нередко в работе ПЖ возникают сбои. Недостаточное количество выработки какого-либо из гормонов или ферментов приводит к дисбалансу в организме и проявляется следующими симптомами:
- болезненные ощущения в правом и левом подреберье, имеющие опоясывающий характер;
- возникновение тошноты;
- появление неприятного вкуса во рту;
- повышение температуры тела;
- снижение аппетита и веса;
- появление рвоты горького или кислого привкуса.
Основной признак при всех заболеваниях поджелудочной железы – это боль. Она может быть регулярной или периодической, ослабевать или усиливаться в зависимости от положения тела. А так как роль поджелудочной железы в жизнедеятельности организма индивида очень важна, необходимо при появлении первых признаков болезни сразу обращаться к доктору. Иначе невовремя поставленный диагноз вызывает следующие заболевания:
- сахарный диабет;
- панкреатит;
- кисту;
- свищи;
- рак.
ПЖ в результате нарушений в работе перестает вырабатывать необходимое количество инсулина (2 тип диабета), либо не вырабатывает его совсем (1 тип). Симптомы недуга:
- учащенное мочеиспускание;
- сильная жажда;
- стремительная потеря веса при нормальном аппетите;
- слабость, усталость, утомляемость;
- онемение конечностей;
- тяжесть в ногах;
- головокружение;
- плохое заживление ран;
- судороги в икроножных мышцах.
В некоторых случаях отсутствуют признаки жажды и увеличение количества урины. Но с нарушением роли поджелудочной железы в организме человека со временем пациент обязательно обратит внимание на характерные симптомы при диабете – общую слабость, плохое настроение, гнойничковые поражения дермы, постоянную потерю веса.
Терапия полностью зависит от типа болезни. Первый тип лечится инсулином, при полном отсутствии его выработки в организме. Для лечения второго типа сначала используют диету, а потом переходят на таблетированную форму антидиабетических препаратов.
Самое важное в профилактике и лечении ПЖ – это правильное питание. Принимая во внимание важную роль поджелудочной железы в организме человека, необходимо к ней относится бережно. При возникновении острого панкреатита надо на два дня полностью отказаться от еды для снижения выработки панкреатического сока.
- пресное мясо птицы, кролика и рыбы;
- все кисломолочные продукты;
- супы, приготовленные на бульоне из овощей с добавлением вермишели и круп;
- рис, гречка, овес (для приготовления каш);
- макароны только из твердых сортов пшеницы;
- яичный омлет;
- кисели и желе.
Пищу следует готовить на пару или отваривать. Масло растительное и сливочное не подвергать тепловой обработке. Рекомендуется соблюдать питьевой режим. Простая вода комнатной температуры помогает ускорить переваривание пищи и снизить нагрузку на железу.
роль поджелудочной железы в организме человека
Поджелудочная железа является железой крупного размера, которая является органом пищеварительной системы. Синтезируя гормоны, орган нормализует белковый, жировой и углеводный обмены. Первое упоминание о железе датируется началом первого тысячелетия нашей эры. В многотомном своде религиозных, правовых и этических правил иудаизма, ее сравнивают ни с чем иным, как с «Пальцем Бога».
Анатомически орган имеет вытянутую форму. Он находится позади желудка, а свое название поджелудочная получила потому, что в лежачем положении железа, действительно, оказывается под желудком. Различают головку, тело и хвост. По статистике, около 60%патологий приходятся именно на головку, примыкающую к двенадцатиперстной кишке и располагающуюся в ее изгибе. Визуально, кишка обвивает головку поджелудочной.
Функции поджелудочной железы в организме человека:
- Гуморальная функция. Как уже известно за расщепление пищи отвечает поджелудочная железа. Функция гуморальная связана с жидкостями животного организма. Она отвечает за распространение веществ, полученных из еды, и дальнейшее снабжение организма ими. Кроме того, к гуморальной функции причисляют и регуляцию объема панкреатического сока. Эта особенность помогает, в зависимости от типа пищи, выделять нужное количество сока и синтезировать те ферменты, которые требуются именно для хорошей усвояемости данных продуктов.
- Пищеварительная функция обеспечивает процесс переваривания еды. Продуцируемый сок, изобилующий ферментами, расщепляет еду на мельчайшие компоненты. Благодаря этому вещества проникают в кровь и распространяются по всему организму.
- Эндокринная функция необходима для синтеза ферментов и гормонов, без которых невозможна нормальная жизнь человека. В частности, инсулин нормализует сахар в моче и крови. И если этот показатель отклоняется в большую или меньшую сторону от нормы, велика вероятность развития серьезных заболеваний.
- Секреторная функция представлена панкреатическим соком, в котором содержатся органические вещества и ферменты.
Если поджелудочная железа не выполняет функцию, происходит само переваривание органа. Она имеет тесную взаимосвязь с щитовидной железой, поэтому наиболее частные осложнения именно по секреторной направленности, например, сахарный диабет.
Дисфункция поджелудочной, при воспалении железы, превращается в панкреатит – не менее опасную болезнь, лечение которой базируется на медикаментозном, операционном и народном лечении.
Поджелудочная железа – это один из органов пищеварительной системы человека, выполняющий внутрисекреторную и внешнесекреторную функцию.
Функции поджелудочной железы в организме человека: гуморальная, пищеварительная, секреторная.
Поджелудочная железа поддерживает гормональный баланс и принимает самое непосредственное участие в сложных пищеварительных процессах. Строение органа – альвеолярно-трубчатое. Если рассматривать размеры поджелудочной железы, то она является вторым по величине органом после печени. При этом любые колебания и отклонения от нормы в этих показателях могут сигнализировать о той или иной патологии. Большая ее часть продуцирует собственные ферменты, поступающие впоследствии в поджелудочную железу.
Поддержание разумной, сбалансированной диеты и отказ от курения, чрезмерного употребления алкоголя и наркотиков помогут сохранить поджелудочную железу здоровой и добиться нормального ее функционирования.
Поджелудочная железа: анатомия
У человека этот орган имеет клиновидную форму. Его головка утолщена, а средняя часть более или менее призматическая. Хвост его сужен. Вероятно, вы примерно представляете себе, где находится поджелудочная железа. Анатомия и физиология ее, однако, требуют детального рассмотрения.
Интересующий нас орган находится на задней брюшной стенке где-то на уровне 2-го и 3-го поясничных позвонков. В горизонтальном направлении поджелудочная железа вытянута так, что ее хвост достигает селезенки, а головка находится в петле двенадцатиперстной кишки. Головка в переднезаднем направлении несколько утолщена. Она имеет крючковидный отросток, направленный книзу. Что касается тела поджелудочной железы, по форме оно является трехгранной призмой. Брюшиной покрыта передняя его поверхность, которая обращена к задней поверхности нашего желудка. Она отделена от последнего узкой полостью сальниковой сумки. Поджелудочная железа (анатомия ее будет вам понятнее, если вы изучите представленные в статье фотографии) соприкасается задней поверхностью с надпочечником и верхним краем левой почки.
Ее длина у взрослого человека составляет около 15-25 см, а толщина – примерно 2-8 см. Весит поджелудочная железа от 65 до 160 г. В свежем состоянии она выделяется розовато-серым цветом. Покрывающая ее капсула очень тонка.
Мы рассмотрели в общих чертах строение поджелудочной железы. Анатомия ее, однако, — достаточно обширная тема. Предлагаем вам подробнее изучить этот вопрос.
Выводные протоки и лимфатические сосуды
Множество лимфатических сосудов и выводных протоков имеет поджелудочная железа. Анатомия ее предполагает знакомство и с ними. Главные выводные протоки, которых обычно два у человека, пролегают от хвоста к головке поджелудочной железы, проходя вдоль всей ее оси. Главные протоки на своем пути принимают множество ветвей, которые выносят из долек секрет. Они отчетливо выделяются белым цветом на фоне панкреатической паренхимы, имеющей серо-розовый цвет. У места впадения главного выводного протока в двенадцатиперстную кишку его диаметр достигает 2-3 мм. Хвост и тело снабжаются рядом ветвей селезеночной артерии.
Анатомия поджелудочной железы отмечена наличием густой сети лимфатических сосудов, которая тесно связана с сетью двенадцатиперстной кишки, желчного пузыря и желчных протоков. Лимфа из нее течет ко множеству регионарных лимфатических узлов, которые находятся в области желудка, ворот печени, брыжейки, селезенки и левого надпочечника.
Надеемся, вам понятна топографическая анатомия поджелудочной железы.
Роль нервных импульсов в регуляции секреторной деятельности
Со времени экспериментов, проведенных И. П. Павловым, установлен тот факт, что секреторное действие относится к парасимпатическим импульсам. Нервные импульсы играют важную роль в регуляции секреторной деятельности поджелудочной железы. Если происходит раздражение блуждающего нерва или если человек употребляет те или иные парасимпатикотронные фармакологические вещества, секреторные гранулы быстро растворяются и выделяются из ацинарных клеток. Однако в этих условиях панкреатический сок богат органическими веществами и ферментами, поэтому он выделяется в довольно скудных количествах.
Более сложным является механизм действия импульсов симпатических. По некоторым сведениям, если чревный нерв подвергается кратковременному раздражению, происходит угнетение панкреатической секреции. Тем не менее, при довольно длительной его стимуляции наблюдается тот же эффект, что и при раздражении блуждающего нерва. Также нужно отметить, что перерезка чревного и блуждающего нервов, которые иннервируют интересующий нас орган, не препятствует отделению богатого ферментами панкреатического сока. Это объясняется тем, что не только их импульсы стимулируют секрецию поджелудочной железы. Действует сложный нейрогуморальный механизм, важное значение в котором принадлежит секретину. Это особый гормон, продуцируемый двенадцатиперстной кишкой (ее слизистой оболочкой).
Функции поджелудочной железы
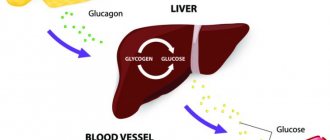
Ее роль в процессах обмена веществ и пищеварения очень велика. Она выделяет панкреатический сок в двенадцатиперстную кишку. Этот сок содержит такие ферменты, как липаза, трипсин, лактаза, мальтаза и др. Они принимают участие в процессах пищеварения. Еще одна важная функция поджелудочной железы – выработка гормонов (глюкагона, липокоина, инсулина). Производя глюкагон и инсулин, поступающие непосредственно в кровь, этот орган регулирует жировой и углеводный обмены нашего организма. Данные гормоны имеют противоположное действие. Инсулин понижает, а глюкагон повышает уровень сахара в крови. Изменение его уровня может привести к такой болезни, как сахарный диабет.
Какова роль поджелудочной железы в организме человека при выработке гормонов?
Расположена поджелудочная железа (ПЖ) позади желудка на задней брюшной стенке, немного заходя в зону левого подреберья. Она состоит из трех основных частей: головки, тела и хвоста. Головка примыкает к двенадцатиперстной кишке, которая обхватывает ее в виде подковы. Орган имеет светло-розовый оттенок, ширину — около 9 см, толщину — до 3 см, а длину — 25 см.
Масса ПЖ составляет около 80 граммов и с внешней стороны она находится в тонкой капсуле. Внутренняя поверхность органа состоит из ячеек и трубочек, между которыми проходят сосуды и протоки.
Главная роль поджелудочной железы в пищеварении заключается в выработке ферментов, которые способствуют процессу пищеварения. Самыми важными из них являются:
- Амилаза – она способствует распаду углеводов до молекул сахара, которые усваиваются кишечником.
- Липаза – расщепляет липиды на глицерин и жирные кислоты, содействует усвоению витаминов K, E, D, A.
- Нуклеаза – разделяет нуклеиновую кислоту на нуклеотиды, которые усваиваются в процессе пищеварения и расходуются для построения генетических структур.
- Трипсиноген – участвует в синтезе трипсина, который расщепляет белки и пептиды.
- Фосфолипаза – группа ферментов, необходимых для восстановления клеточных мембран.
Без перечисленных веществ невозможно переваривание пищи, а значит, и усвоение питательных веществ, поэтому роль поджелудочной железы в процессе пищеварения очень велика. Индивид просто не может существовать, не получая витаминов, микроэлементов, жиров, белков и углеводов.
Выработка этих веществ – это еще одна важнейшая функция ПЖ. К ним относится:
- Инсулин – белковый гормон. Он принимает участие в процессах обмена и оказывает влияние на усвоение жиров, аминокислот и углеводов. Благодаря ему происходит питание клеток организма. При недостатке инсулина питательные вещества не поступают туда, где они очень необходимы. Самым известным заболеванием, которое ухудшает качество жизни индивида и характеризуется нехваткой или полным отсутствием инсулина, является сахарный диабет.
- Глюкагон – действие этого вещества полностью противоположно инсулину. Главная роль гормона поджелудочной железы – активизировать все резервы углеводов и превратить их в энергию, чтобы организм нормально существовал и работал. Этот гормон также нормализует уровень глюкозы в крови.
Выработка инсулина возрастает при повышенном уровне глюкозы, а если ее становится в крови меньше, то происходит увеличение выработки глюкагона.
На начальной стадии плохой работы железы бывает сложно произвести диагностику функционирования. На этой стадии возникают некоторые симптомы, связанные с неприятными ощущениями и болью, на которой человек уже может почувствовать необходимость лечения или операции. Остро выраженная форма панкреатита нуждается в хирургическом вмешательстве примерно в 25% случаях.
- Присутствие боли в верхней области живота.
- Боли в области сердца, хотя при показаниях электрокардиограммы нет никаких отклонений.
- Общая слабость.
- Пропадает аппетит, и возникает чувство тошноты.
- Рвота.
- Быстрое возникновение усталости.
- Метеоризм.
- Диарея.
- Изменения в вырабатывании ферментов.
- При не функционировании железы может произойти непроходимость кишечника.
- Неприятный привкус во рту.
- Вздутие.
В некоторых случаях наблюдается поднятие температуры, бледный цвет кожного покрова, учащенный пульс и пониженное артериальное давление. При лечении панкреатита нужно знать, что он бывает острой и хронической формы. Острая форма выражается резким воспалением и появляется при избытке ферментов. Сопровождается изжогой и раздражением желудка.
Рак поджелудочной железы выражается инфицированием клеток и распространяется по всему органу, заражая окружающие его сосуды и нервы. Если вовремя не начать лечение, рак распространится по всей брюшной полости, и железа перестанет функционировать.
Диабет возникает в случае, когда железа перестает вырабатывать инсулин, либо организм не поглощает уже выработанный. Оба варианта опасны, каждый по-своему. При возникновении этой болезни глюкоза начинает накапливаться, не усваиваясь организмом, потому что нет нужного количества инсулина для его поглощения клетками.
Диабет подразделяют на два вида:
- Зависимый от инсулина.
- Не зависимый от инсулина.
При первом виде заболевания регулярно измеряют уровень сахара и вводят в организм некоторую дозу инсулина. Во втором случае инсулин вырабатывается сам, но клетки тканей его не поглощают. Повышенное содержание сахара способствует различным нарушениям в работе нервов, почек, ухудшается зрение. У пациентов часто случался сбой в работе сердца и даже инсульт.
Для применения определенного метода лечения необходимо выяснить причину заболевания. В случае приобретения болезни из-за вредных привычек, их бросают и заменяют лекарствами. Для лечения более серьезных заболеваний необходимо вмешательство хирурга, химиотерапии или регулярного приема инсулина.
Острый панкреатит
Он появляется внезапно. Его основные симптомы — боль, нередко рвота, понос, диспепсические явления, слабость, исхудание. При остром панкреатите боль ощущается обычно в левом боку. Неприятные ощущения могут принимать характер «опоясывающих» болей. Другими словами, они могут распространяться на весь левый бок, а также заходить на спину.
При появлении симптомов острого панкреатита следует обратиться к врачу, поскольку это заболевание не проходит само по себе. Кроме того, не исключены тяжелые осложнения. Острый панкреатит предполагает наблюдение за больным, введение ему в капельнице препаратов, уменьшающих боль и воспаление.
Хронический панкреатит
Его обострение характеризуется менее интенсивными болями. Кроме того, они, как правило, время от времени повторяются (после злоупотребления алкоголем или погрешностей в диете). Данное заболевание не предполагает необходимости экстренного хирургического вмешательства. Однако это не значит, что его не нужно лечить. При хроническом панкреатите, как и при любом другом нарушении функций интересующего нас органа, наблюдается сбой процесса пищеварения. Это негативно отражается на здоровье организма.
Сахарный диабет
Этот недуг более суров, чем панкреатит. На сегодняшний день, к сожалению, медицина все еще не знает, как его излечить. Сахарный диабет появляется в результате дефицита в организме такого важного гормона, как инсулин. Из-за его недостатка нарушается обмен веществ. Организм без инсулина не может усваивать глюкозу, которая является важнейшим источником энергии. Из-за этого повышается ее уровень в крови, а в тканях понижается. Сахарный диабет требует постоянного наблюдения.
Физиология
При поступлении пищи в полость желудка и при последующей её эвакуации в полость тонкой кишки поджелудочная начинает активно секретировать пищеварительные ферменты. Эти метаболиты изначально вырабатываются в неактивной форме, так как являются активными метаболитами, способными переварить собственные ткани. Попадая в просвет кишечника происходит их активация, после чего начинается полостной этап переваривания пищи.
Ферменты, осуществляющие внутриполостное переваривание пищи:
- Трипсин.
- Химотрипсин.
- Карбоксипептидаза.
- Эластаза.
- Липаза.
- Амилаза.
После того, как переваривание закончится, расщеплённые нутриенты всасываются в кровь. В норме в ответ на повышение глюкозы в крови pancreas моментально ответит выбросом гормона инсулина.
Инсулин – единственный сахароснижающий гормон в нашем организме. Это пептид, строение которого представляет собой цепочку из аминокислот. Вырабатывается инсулин в неактивной форме. Попадая в кровоток, инсулин претерпевает несколько биохимических реакций, после чего он начинает активно выполнять свою функцию: утилизировать глюкозу и другие простые сахара из крови в клетки ткани. При воспалении и другой патологии выработка инсулина снижается, наступает состояние гипергликемии, а в последующем инсулинозависимый сахарный диабет.