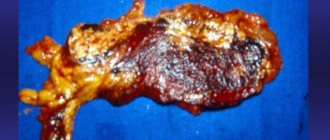
Строение поджелудочной железы
Этот крупный орган расположен на задней стенке живота за желудком. Он состоит из трех ветвей:
- Головка имеет форму крючкообразную.
- Тело похоже на призму, отделяется бороздками от головки.
- Хвост поджелудочной железы, конец тела, немного загнут кверху.
Поджелудочная железа занимает важное место в обеспечении жизнедеятельности организма, а также отвечает за выполнение внешней и внутренней секреторной деятельности. При ее поражении и наличии воспалительного процесса возникает такое заболевание, как панкреатит. По виду он бывает острым и хроническим.
Часто у пациентов возникают болевые ощущения слева под ребрами. Остальные признаки заболевания поджелудочной железы могут появиться через некоторое время. Это резкое похудение, потеря аппетита, рвота, понос. Больной может и не догадываться о воспалительном процессе. Поэтому при периодической боли слева под ребрами стоит обратиться в медицинское учреждение, чтобы выяснить ее причину. Поражение поджелудочной железы может привести к серьезным последствиям.
Общепринятые симптомы панкреатита
Панкреатит – заболевание, которое выражается в воспалении поджелудочной железы. Причиной панкреатической болезни может быть наследственная предрасположенность, злоупотребление алкогольными напитками, патологии пищеварительной системы, хронические заболевания, неправильное питание и другие негативные факторы.
Характерными симптомами являются:
- Пожелтение кожных покровов и склер.
- Побледнение цвета лица, которое позже сменяется на так называемый землистый оттенок.
- Впалые глаза.
- Появление кровянистых отметин в области паха и живота.
- Налет на языке.
- Запах ацетона в ротовой полости.
- Одышка.
- Повышение частоты сердечных сокращений.
- Болевые ощущения, отдающие в левый бок и поясницу.
- Диспепсические расстройства.
Синдромы
Перитонит Сомву.
Комби – диффузный септический пневмококковый перитонит. Проявляется ранним расхождением между пульсом и температурой, рвотой жидкостью черного цвета, цианозом конечностей, олигурией, вздутием живота, коллапсом, парадоксальным прекращением боли, бредом. Заканчивается смертью. Чаще наблюдают у детей.
Синдром Barrett, ulcus Barrett.
Беррета с. – патология нижней части пищевода (укороченный пищевод; его нижняя часть покрыта слизистой оболочкой кардиальной части желудка): язва и стриктура пищевода, диафрагмальная грыжа
Синдром Barsony — Teschendorf.
Синдром Barsony — Polgar, corkscrew esophagus (англ.).
Баршоня — Тешендорфа с. – кольцевидные спазмы пищевода болезненные интермиттирующие затруднения глотания, длящиеся от нескольких минут до нескольких недель; регургитация слизи, сильная загрудинная боль, чрезмерный аппетит; нередко сочетание с язвой двенадцатиперстной кишки или желудка, желчекаменной болезнью. При рентгеноскопии во время приступа выявляются множественные сегментарные спазмы пищевода. Наблюдаются обычно в возрасте после 60 лет.
Синдром Bergmann.
Syndromus epiphrenalis.
Бергмана с. – эзофагокардиальный симптомокомплекс при диафрагмальных грыжах: неприятное ощущение инородного тела («комок пищи») в области кардия; кардиалгия, эпигастралгия; не зависящие от положения тела ощущения в области сердца (боли, пальпитация, экстрасистолия); рецидивирующая икота, дисфагия, рецидивирующий рефлюкс – эзофагит. Симптомы усиливаются при надавливании на грудную клетку. Обычно встречается у людей с пикническим телосложением во второй половине жизни.
Синдром Boerhaave.
Бурхаве с. – симптомокомплекс у больных с разрывом пищевода (пища попадает в средостение и в плевральную полость): рвота, сильная боль в верхнем отделе брюшной полости или нижней части груди, отдающая в спину, затрудненное дыхание, болезненное глотание, шоковое состояние.
Диагностирование заболевания
По общим признакам недомогания невозможно немедленно поставить диагноз и утверждать, что налицо непременно панкреатит. Помимо формы протекания заболевания известно несколько типов панкреатита с осложнениями разного рода. Для постановки диагноза проводится тщательное исследование. Потребуется сдать анализы, провести УЗИ обследование и полный осмотр пациента.
Осмотр проводится способом пальпации по установленной методике. Основывается способ на ощущении человеком боли в определённых местах во время пальпации и перкуссии исследуемого участка, для каждого случая характерны особенные симптомы. Симптомы панкреатита именуют по авторам, названы в честь докторов, исследовавших указанные признаки: симптом Керте, Мейо-Робсона, Воскресенского, Кача, Раздольского, Мондора.
Панкреатитом называют сбои в работе панкреатического сока, который вырабатывает поджелудочная железа. В соке содержатся ферменты, необходимые для расщепления сложных элементов (жира, белка, углевода). Если поступившая в кишечник пища не обрабатывается должным образом – наступают несварение, нарушения стула, истощение организма по причине дефицита питательных веществ.
Панкреатический сок, задержавшийся внутри поджелудочной железы, разъедает ткани самой поджелудочной железы. Орган воспаляется, и отток панкреатического сока затрудняется еще больше. Кроме того, некроз (отмирание поврежденных клеток) становится причиной появления псевдокист, опухолевых образований, замены клеток паренхимы жиром или соединительной тканью.
Описанный выше механизм развивается на фоне первопричин:
- наличия жкб, диабета или других хронических недугов;
- заражения инфекциями, грибками, вирусами;
- гормональных нарушений;
- получения физических травм в области живота.
Самый распространенный сценарий развития панкреатита происходит из-за нездорового образа жизни: жирной еды, алкоголя, малоподвижности, перманентного стрессового состояния, недосыпа, переутомления.
Симптом Земцова.
Земцова с. – просветление загрудинного пространства выше места разрыва пищевода, определяемое рентгенологически в форме стрелки.
Симптом Воусе.
Бойса с. – возможный признак дивертикула пищевода; при надавливании на боковую поверхность шеи слышится урчание.
Симптом Danmeyer.
Дэнмейера с. – признак инородного тела пищевода: перемещение гортани кпереди и мнимое расширение нижней части глотки.
Симптом Meltzer.
Мельцера с. – признак непроходимости нижней части пищевода: исчезновение звука глотания, обычно выслушиваемого в области сердца.
Симптом Schlittler.
Шлитлера с. – признак инородного тела пищевода: появление или усиление боли при надавливании на гортань.
Симптом Schmidt.
Шмидта с. – определяют при диафрагмальном плеврите: при попытке сделать несколько глубоких и частых вдохов возникает подергивание верхнего отдела прямой мышцы живота
Клинические проявления [ править | править код ]
Клинические проявления острого и хронического панкреатита различаются. Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы, которые относят к хроническому панкреатиту. На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища. Рвота — неукротимая, с примесью желчи и не приносящая облегчения.
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.
Внутреннее кровотечение Симптомы
Симптом Виккера.
Виккера – наблюдают у остро обескровленных больных (при внутрибрюшных кровотечениях): периодическое закрывание глаз и закатывание глазных яблок.
Симптом Графа.
Графа с. – возможный признак разрыва селезенки: раннее повышение температуры в прямой кишке.
Симптом Какушкина.
Какушкина c. – признак внутрибрюшных кровотечений: бледность нижней поверхности языка.
Симптом Розанова, симптом “ваньки-встаньки”.
Розанова с. – признак внутрибрюшного кровотечения при разрыве селезенки: больной лежит на левом боку с поджатыми к животу бедрами; при попытке повернуть больного на спину или другой бок он тотчас же переворачивается и занимает прежнее положение.
Симптом Bellens.
Белленса с. – признак повреждения селезенки: после выявления тупости звука при перкуссии живота больного поворачивают на противоположный бок, продолжая перкутировать. Наряду с перемещением тупости на прежнем месте, но меньшей площади, сохраняется тупой звук, указывающий на наличие сгустков и на локализацию источника внутрибрюшного кровотечения.
Симптом Billis – Grygasby.
Биллиса – Грайгасби с. – признак разрыва селезенки: усиление боли до нетерпимой в положении лежа на спине.
Симптом Bergmann.
Бергмана с – признак желудочно-кишечного кровотечения при язвенной болезни: исчезновение боли вслед за начавшимся кровотечением.
Симптом Cullen.
Симптом Hofstatter — Cullen, симптом Hellendal.
Каллена с. – возможный признак кровотечения в брюшной полости (чаще при внематочной беременности ) или же острого панкреатита: коричневатая окраска кожи в области пупка.
Симптом Heinecke – Lejars.
Гейнеке —Лежара с. – признак повреждения селезенки: метеоризм в первые часы после травмы.
Симптом Joyce.
Джойса с. – признак забрюшинных гематом и кровоизлияния в корень брыжейки: перкуторно определяемая тупость в боковых областях живота, не смещающаяся при повороте туловища.
Симптом Kehr.
Кера с. – возможный признак внутрибрюшного кровотечения: сильная боль в левом плече.
Симптом Kulenkampff.
Куленкампфа с. – признак внутрибрюшного кровотечения: перкуссия по мягкой или почти мягкой брюшной стенке вызывает сильную болезненность.
Симптом Laffite,триада Laffite.
Лафите с. – признак забрюшинного разрыва двенадцатиперстной кишки: забрюшинная гематома, эмфизема и желто-зеленая окраска париетальной брюшины, обнаруживаемые во время операции.
Симптом Saegesser.
Зегессера с. – возможный признак разрыва селезенки или внутрикапсульного кровоизлияния: болезненная точка френикуса при пальпации слева.
Симптом Trendelenburg.
Тренделенбурга с. – признак разрыва селезенки: малый пульс, бледность кожи и слизистых оболочек, рефлекторное напряжение брюшных мышц, подтянутая кверху мошонка и выпрямленный половой член указывают на внутрибрюшное кровотечение.
Симптом Weinert.
Вейнерта с. – признак повреждения селезенки у детей: исследующий охватывает пальцами поясничную область ребенка с обеих сторон так, чтобы 4 пальца располагались на пояснице, а первые пальцы — в подреберьях; при наличии разрыва пальцы справа легко сходятся навстречу друг другу, а слева между ними определяются резистентность, болезненность или припухлость.
Точки поджелудочной железы
По специальным болевым точкам, которые расположены в зоне поджелудочной железы, визуально определяют ее воспаление. Если поражена точка хвоста ПЖ, это является симптомом острого или хронического панкреатита. При подтверждении диагноза назначают другие комплексные меры: анализы, УЗИ, рентген, компьютерная томография.
Прощупываются специальные точки:
- Дежардена (расположена на 3 см вправо от пупка, немного выше его).
- Точка Мейо-Робсона располагается в левом квадрате живота, болезнь поражает хвост поджелудочной железы.
- Точка Кача находится на конце прямой мышцы живота, при болях имеются подозрения на поражение ПЖ между телом и хвостом.
- Мале-Ги находится ниже ребер, слева от прямой мышцы живота.
- Губергрица находится напротив точки Дежардена, но только слева.
По специальным болевым точкам, которые расположены в зоне поджелудочной железы, визуально определяют ее воспаление. Если поражена точка хвоста ПЖ, это является симптомом острого или хронического панкреатита. При подтверждении диагноза назначают другие комплексные меры: анализы, УЗИ, рентген, компьютерная томография.
Однако подозрения на заболевание поджелудочной железы должны подтвердить лабораторные анализы и инструментальное обследование.
Физикальное обследование при выявлении признаков воспаления поджелудочной железы
Какие бывают признаки воспаления поджелудочной железы при осмотре? В первую очередь врач обращает внимание на ухудшение общего состояния больного. Пациент чаще всего возбужден, покрыт потом, бледен. При остром панкреатите может наблюдаться падение артериального давления, выраженная тахикардия, учащение дыхания.
При подозрении на воспаление поджелудочной железы проводят пальпацию живота. С этой целью пациента укладывают на спину и просят согнуть ноги в коленях. Даже поверхностное прикосновение к брюшной стенке может вызывать неприятные ощущения. Пальпаторные признаки воспаления поджелудочной железы у взрослых выявить легче.
Ведь пациент может указать на конкретную локализацию боли. Неприятные ощущения отмечаются в точках проекции поджелудочной железы. К ним относится зона Шоффара и Губергрица – Скульского. Первая представляет собой треугольник, ограниченный 3 линиями. Одна из них проведена от пупка вправо и вверх под углом, равным 45 градусам.
Чтобы установить зону поражения поджелудочной железы, выделяют 3 точки. Благодаря этому определяют, в какой части органа локализовано воспаление. Среди них:
- Точка Мейо – Робсона. Её можно определить, проведя линию от пупка к левой реберной дуге. Если поделить этот отрезок на 3 части, то точка Мейо – Робсона будет расположена на границе средней и верхней трети. Это проекция хвоста поджелудочной железы.
- Точка Дежардена. Определяется путем проведения линии, соединяющей пупок и правую подмышечную впадину. Точка расположена на отрезке 5-7 см. Здесь расположена головка поджелудочной железы.
- Точка Кача. Она расположена на 4-7 см выше пупка по наружному краю левой прямой мышцы живота. Болезненность в этой точке означает, что воспаление локализовано между хвостом и телом поджелудочной железы.
Помимо этого, к признакам панкреатита относится изменение поверхности языка. Он покрыт белым или желтоватым налётом, может быть слегка суховат.
Признаки панкреатита по авторам
При симптоме Мейо-Робсона ощущается болезненность в точке, которая располагается в самой поджелудочной железе. Такая точка находитсятся с левой стороны в угле реберно-позвоночного вида. Неприятные ощущения, а потом и сильная боль начинаются при воспалительных процессах в поджелудочной железе.
При симптоме Мейо-Робсона ощущается болезненность в точке, которая располагается в самой поджелудочной железе.
Что касается анатомического топографического обоснования, то железа, как правило, располагается примерно на уровне первого позвонка поясничного отдела. Продольная ось располагается под косым углом снизу вверх и справа налево.
В максимально правом положении головка органа может располагаться на 70 мм ближе к наружной стороне позвоночника. В это время хвостовая часть заходит примерно на 30 мм на левую зону позвоночника. Тело железы не заходит, но полностью накладывается на этот контур.
В максимальном левом положении головка железы располагается напротив позвоночника, а вот хвостовая часть и тело органа можно определить примерно на расстоянии примерно в 90 мм от левой стороны позвоночника.
Воспалительные процессы в поджелудочной железе приводят к панкреатическому приступу. Острый синдром, по симптоматической картине, напоминает отравление: появляется рвота и диарея. Но с выходом масс облегчения нет – человека по-прежнему сильно тошнит.
Среди других характерных признаков патологии можно отметить следующие:
- сильные боли в верхней области живота;
- повышение температуры тела;
- пожелтение склер глаз;
- сероватый оттенок лица, круги под глазами и заострившиеся черты лица;
- тахикардию;
- скачки в артериальном давлении;
- одышку;
- гнилостный запах кала;
- привкус желчи и сухость во рту.
Хроническое воспаление поджелудочной железы диагностировать сложнее, чем острый панкреатит. Если пациент жалуется на отсутствие аппетита по утрам, на значительное снижение веса и на частые ноющие боли в эпигастральной области, его направляют к специалисту-гастроэнтерологу для консультации и подтверждения (или отрицания) подозрений на панкреатит.
Отдельные конкретные способы определения панкреатита по внешней симптоматике получили названия по фамилиям их авторов. Современные гастроэнтерологи использую сразу несколько методик, комбинируя визуальный осмотр с уточнением локализации болей.
Для визуального диагностирования популярны следующие методы:
- По Тужилину. При обострении панкреатита в кровь человека попадают ферменты, разрушающие капилляры. В результате этого синдрома, называемого в медицине протеолизом, под верхним эпидермисом застывают капельки запекшейся крови небольших диаметров (до 4 мм). Высыпание подобных точечных ангиом, их количество и характерный цвет, свидетельствует об обострении хронического воспаления поджелудочной железы.
- По Гротту. В пупочной области, в зоне проекции панкреатического органа, пальпацией обнаруживается заметная гипотрофия – я истончение или полное отсутствие подкожного жирового слоя. Вместо него могут быть заметны синяки.
Для изучения болевого синдрома используют разновидности пальпации:
- По Дежардену. Крайне чувствительной, оказывается точка в пяти сантиметрах от пупка на линии, направленной к правой подмышечной впадине. Это место проекции поджелудочной головки.
- По Шоффару. Проекцию головки панкреатической железы можно найти, используя срединную линию тела. Если мысленно провести биссектрису пупочного угла в правой стороне, то между полученными линиями, на расстоянии около 5 сантиметров вверх, окажется болевой участок.
- По Губергрицу-Скульскому. Болезненной оказывается область линии соединения головки поджелудочной с ее хвостовой частью.
- По Георгиевскому (или по Мюсси). Наблюдается положительная реакция по симптому френикуса: иррадиирование болей в правое подреберье или плечевой сустав.
- По Качу. Болезненный синдром возникает при ощупывании проекционных участков грудных позвонков (поперечно-отростковых зон).
- По Керте. Дотрагивание к эпигастральным участкам вызывает боль и сильное напряжение мышц верхнего пресса.
Также врач определяет симптомы панкреатита по авторам. Тщательное обследование больного на начальных этапах помогает избежать инвазивных (проникающих) тестов.
Основные симптомы острого панкреатита при объективном обследовании включают несколько методик. Среди них:
- Симптом Воскресенского, его еще называют симптомом «рубашки». Врач производит скользящее движение сверху вниз по направлению к области проекции поджелудочной железы на выдохе больного. По окончании движения пациент отмечает усиление болезненности в данной области. Признак является положительным. Симптом «рубашки», также определяется при остром аппендиците, поэтому опираться только на один этот метод нельзя.
- Симптом Мейо-Робсона при панкреатите. Слева в реберно-позвоночном углу или в области над поджелудочной железой, пациент отмечает сильную болезненность. Доктор методом пальпации нащупывает точку Мейо-Робсона, чуть надавливая на нее. При этом человек отмечает усиление болей.
- Симптом Щеткина-Блюмберга. Врач медленно нажимает рукой на брюшную стенку пациента и резко убирает ее. Следствием является резкая боль в области воздействия, вызванная раздражением брюшины.
- Симптом Керте. Усиление боли и напряжение мышц во время поверхностной пальпации в области выше пупка (примерно на 4-5 пальцев) по срединной линии живота.
- Признак Раздольского. Во время постукивания над воспаленной железой пациент отмечает усиление болей. Это обусловлено перитонитом. Симптом Раздольского положителен при остром панкреатите.
- Признак Кача. При попытке пальпации над областью хвоста поджелудочной железы пациент испытывает сильную боль. Чаще симптом положителен во время обострения хронического панкреатита.
При выявлении сотрудниками скорой медицинской помощи одного из вышеперечисленных признаков и симптомов больной должен быть сразу госпитализирован в стационар для подтверждения диагноза и дальнейшего лечения.
Также существуют дополнительные признаки панкреатита. Наиболее часто применяемыми в практике являются следующие симптомы:
- Куллена — характеризуется появлением синюшности в области пупка пациента. Это свидетельствует о «пропитке» близлежащих тканей продуктами распада воспаленной железы.
- Мондора — характеризуется тем, что у пациента, совместно с болями в животе, рвотой и признаками раздражения брюшной стенки, отмечается цианоз лица, возникают пятна синего и фиолетового цветов на теле. Это говорит о попадании продуктов распада железы в кровоток и, как следствие, поражаются более отдаленные ткани.
- Лагерлефа — провоцирует общий цианоз лица и конечностей.
- Тужилина — при первичном осмотре отмечается наличие ангиом на лице (разрастание кровеносных сосудов под кожей). Визуально определяется наличие подкожных багровых точек диаметром до 5 мм.
- Гюллена — проявляется тем, что у пациента возникает желтушность в области пупка.
- Гротта — характеризуется гипотрофическими изменениями в области проекции воспаленной железы.
- Георгиевского-Мюсси — человек испытывает резкую острую боль в области правого подреберья при надавливании пальцем в ямку кивательной мышцы. Обусловлено это иррадиацией по нервным ветвям диафрагмы.
- Дежардена — при надавливании на область, находящуюся на 4-6 см от пупка в сторону подмышечной впадины (в точке Дежардена), определяется болезненность. Данный симптом в 75% случаев положителен при воспалении поджелудочной железы.
- Губергрица-Скульского — болезненность при пальпации в проекции линии, соединяющей хвостовую часть с головкой поджелудочного пузыря.
- Шоффара — усиление болезненности в проекции головки воспаленной железы (зона Шоффара) при нажатии.
Если большинство симптомов подтвердилось, то проводится дополнительное лабораторное и инструментальное неинвазивное обследование. При необходимости назначается более глубокое тестирование путем проникновения. В таких случаях при подтверждении диагноза осуществляется лечение хирургическим путем. Если обошлось без инвазивного вмешательства, то дальнейшая тактика терапии зависит от степени тяжести заболевания.
По характерным признакам выявляют, насколько развита болезнь, определяют форму протекания. Вкратце рассмотрим подробнее.
- Симптом Мондора. Признак характерен при остром панкреатите. Проявляется в виде темно-синих пятен на коже, причем пятна располагаются по телу человека, даже на лице. Сопровождаются синяки сильными болями в животе. Происходит подобное из-за выброса железой токсинов, первоначально в кровь, потом в толщу кожи. На лице темные пятна говорят о появлении интоксикации и серьёзности заболевания, когда требуется оперативное вмешательство.
- Симптом Раздольского. Признак выявляет острый панкреатит с явным воспалением брюшины. При постукивании пальцами по коже в зоне проекции железы, пациент будет чувствовать резкую боль. Объясняется симптом раздражающим действием пальцев на воспаленную брюшину. При легкой стадии развития заболевания синдром может не проявляться.
- Симптом Воскресенского. Используется для выявления диагноза при остром панкреатите. Смысл заключается в характерном признаке: при осмотре не будет чувствоваться пульсация зоны брюшной аорты в месте пересечения с поджелудочной железой. Эта точка расположится выше пупка примерно на 5 см, сместившись в сторону желчного пузыря на 3-4 см. Достаточно провести легким плавным движением по натянутой ткани от зоны эпигастрия по направлению к печени. Биение не будет прощупываться. Происходит по причине произошедшего при воспалении отёка железы. В области брюшины появляется уплотнение, через которое не прощупывается пульс. Людям с большой массой тела метод не подойдет, жировая прослойка не позволяет правильно провести пальпацию.
- Симптом Кача. Характерен при панкреатите хронической формы. При пальпации проекции хвоста органа появятся явные болезненные ощущения, не дающие возможности продолжить осмотр. Точка Кача находится в зоне поперечного отростка восьмого грудного позвонка. В указанном месте могут проявится признаки чувствительности кожи.
- Симптом Керте. Характерен для подтверждения острого панкреатита. Объясняется возникновением напряжения у мышц передней брюшной стенки, появлением боли при ощупывании пальцами в зоне левого подреберья, выше пупка на 5 см. Происходят действия из-за защитных свойств организма в попытке спрятать орган под напряженной тканью в области воспаления. Это достаточно распространенный симптом.
- Симптом Мейо-Робсона. Рассмотрим метод подробнее.
Острый панкреатит
Острый панкреатит – это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Этиология и патогенез. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу.
В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы.
Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов.
Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Многими поддерживается следующая схема динамики развития тяжелого приступа панкреатита – неделя за неделей.
1-я неделя – воспаление, когда образуется воспалительный инфильтрат, который состоит из поджелудочной железы и окружающих структур (так называемая панкреатическая флегмона);
2-я неделя – некроз, когда в некротический процесс вовлекаются поджелудочная железа и окружающие структуры.
Тяжесть состояния при этом зависит от глубины и распространенности некротического процесса, от присоединения вторичной инфекции, от образования в сальниковой сумке так называемых острых перипанкреатических жидкостных скоплений, которые могут рассосаться самостоятельно или трансформироваться в панкреатическую ложную кисту;
3-я неделя – инфицирование, когда микрофлора может проникнуть из близлежащей толстой кишки и вызвать инфицирование некротических масс или ложной кисты;
4-я неделя – исход заболевания, который при благоприятном течении может выразиться в рассасывании неинфицированной некротизированной ткани с выздоровлением больного или в формировании панкреатического абсцесса как результата вторичного инфицирования этой некротизированной ткани поджелудочной железы и окружающих ее структур.
Анамнез Острый панкреатит начинается внезапно, после приема острой, жирной пищи или алкоголя. У большинства больных в анамнезе имеются указания на желчнокаменную болезнь, гастрит, дуоденит, язвенную болезнь или травму живота.
Большинство приступов острого отечного панкреатита протекают в слабовыраженной или умеренной форме и разрешаются самостоятельно. Неосложненный приступ острого панкреатита – это, как правило, «болезнь одной недели».
Отсутствие тенденции к выздоровлению и сохраняющиеся более 7 дней симптомы воспаления поджелудочной железы могут свидетельствовать о развивающихся осложнениях.
Жалобы на интенсивные, порой очень сильные боли в эпигастрии, опоясывающего характера. Боли иррадиируют в спину, левую и правую лопатку, в область сердца. Наблюдается мучительная многократная рвота с примесью желчи. Рвота не приносит облегчения.
Обследование больного. Особенности клинических проявлений зависят от степени и распространенности морфологических изменений в железе.
https://www.youtube.com/watch?v=0TUzrBR-JFo
При остром отечном панкреатите
общее состояние средней тяжести. Больные беспокойны, мечутся в постели, иногда принимают коленно-локтевое положение. Кожные покровы бледные. Нередко наблюдается иктеричность склер и желтуха, обусловленные нарушениями оттока желчи. Температура тела нормальная.
Наблюдается умеренная тахикардия. Артериальное давление обычно нормальное. Язык суховат, обложен белым или зеленоватым налетом. Осмотр живота выявляет умеренное вздутие в эпигастральной области, незначительное отставание в акте дыхания. Перкуторно определяется тимпанический звук.
При поверхностной пальпации живот мягкий, слегка или умеренно болезненный в эпигастрии (в виде поперечной полосы). Глубокая пальпация выявляет более значительную болезненность в проекции поджелудочной железы. Иногда пальпируется увеличенный и болезненный желчный пузырь.
Аускультативно отмечается некоторое ослабление перистальтики кишечника.
Специальные симптомы острого панкреатита:
Симптом Воскресенского – исчезновение пульсации брюшной аорты в эпигастральной области при глубокой пальпации.
Симптом Керте – легкое напряжение брюшных мышц или ригидность их в эпигастрии и болезненность по ходу поджелудочной железы.
Симптом Мейо – Робсона – болезненность при пальпации в реберно-позвоночном углу слева.
Симптомы Ортнера, Мюсси обычно положительны слева.
При панкреонекрозе
общее состояние тяжелое. Больные обычно лежат в полусогнутом положении, малоподвижны. При выраженной интоксикации может наблюдаться возбуждение, бред, развитие делириозных психозов. Кожные покровы бледные, выявляется акроцианоз, сосудистые пятна, мраморный рисунок на коже туловища.
Температура тела повышена, при гнойно-септических осложнениях она приобретает гектический харак茥ер. Пульс значительно учащен, при тяжелой интоксикации – 120 и более ударов в минуту. Артериальное давление снижено, иногда у больных наблюдается коллапс. Отмечается одышка, наиболее выраженная у больных с тяжелой интоксикацией. Язык сухой, обложен.
При осмотре живота определяется значительное его вздутие, причем в основном в эпигастральной области за счет пареза поперечной ободочной кишки, корень брыжейки которой вовлекается в воспалительный процесс. Перкуторно определяют тимпанический звук, иногда в боковых отделах живота – притупление за счет свободной жидкости в брюшной полости (ферментативный перитонит).
Поверхностная пальпация выявляет выраженную болезненность и ригидность брюшных мышц в эпигастрии. Глубокая пальпация позволяет обнаружить панкреатогенный инфильтрат в эпигастральной области в проекции поджелудочной железы. Иногда выявляется увеличение печени и желчного пузыря. Аускультативно перистальтика резко ослаблена, при тяжелом перитоните – отсутствует.
Симптомы Воскресенского, Керте, Мейо – Робсона, Ортнера, Мюсси положительны.
Кроме того, могут выявляться следующие симптомы, связанные с нарушением проницаемости сосудистой стенки на фоне гиперферментемии, имбибиции подкожной жировой клетчатки эритроцитами и продуктами химических превращений гемоглобина.
Симптом Куллена – желтовато-цианотичная окраска в области пупка.
Симптом Грея – Тернера – цианоз кожи живота.
Симптом Мондора – появление фиолетовых пятен на коже лица и туловища.
При наличии панкреатогенного перитонита появляется симптом Щеткина – Блюмберга.
Диагностика. При легком течении острого панкреатита (отечной его форме) выявляется умеренный лейкоцитоз, сдвиг лейкоформулы влево. Характерно повышение содержания в крови амилазы.
При повышении давления в системе желчных путей из-за сдавления их увеличенной головкой поджелудочной железы определяется гипербилирубинемия. В моче наблюдается повышение содержания диастазы свыше 128 ед., уменьшается суточный диурез.
Также в моче можно выявить наличие трипсиногена, который в норме не определяется.
При тяжелом течении острого панкреатита (панкреонекрозе) исследование крови выявляет выраженный лейкоцитоз, значительный сдвиглейкоформулы влево, лимфоцитопению. При затяжном течении заболевания, гнойно-септических осложнениях наблюдается анемия.
Повышается содержание в крови ферментов поджелудочной железы (амилазы, трипсина, липазы), сахара. Значительное повышение уровня сахара крови можно объяснить обширным некрозом поджелудочной железы, включая островки Лангерганса, поврежденные клетки которых не в состоянии вырабатывать инсулин.
При нарушении оттока желчи в двенадцатиперстную кишку увеличивается содержание билирубина в крови. У больных наблюдается олигурия вплоть до анурии при развитии острой почечной недостаточности, появляется трипсиноген и повышается содержание диастазы в моче.
Исключением является полное расплавление железы, когда содержание диастазы в моче не только не повышено, но может быть снижено. Кроме того, в моче выявляется наличие сахара, белка, эритроцитов, цилиндров.
Из инструментальных методов исследования при остром панкреатите основным является УЗИ, которое выполняется всем больным с этой патологией. Основными признаками острого панкреатита при этом являются увеличение поджелудочной железы в объеме (переднезадний размер головки поджелудочной железы – более 30 мм), неоднородность ее структуры и нечеткость, размытость ее контуров.
Компьютерная томография – очень информативный метод при остром панкреатите, позволяющий более достоверно судить о состоянии поджелудочной железы, окружающей ее клетчатки и соседних анатомических структур. Метод особенно ценен при тяжелых и осложненных формах заболевания, формировании панкреатогенных инфильтратов и гнойников сальниковой сумки, забрюшинных флегмон.
Лапароскопия при панкреонекрозе позволяет увидеть в брюшной полости характерный геморрагический выпот, при лабораторном исследовании которого находят высокое содержание ферментов поджелудочной железы.
О жировом некрозе свидетельствуют характерные “стеариновые бляшки”, которые в виде мелких белесых пятен покрывают поверхность анатомических структур брюшной полости, содержащих жир в большом количестве – большой и малый сальник, кишечную брыжейку.
Иногда обнаруживается растянутый, увеличенный в размере желчный пузырь – признак желчной гипертензии вследствие сдавления холедоха увеличенной головкой поджелудочной железы.
На обзорной рентгенограмме при панкреонекрозе в левой плевральной полости нередко определяют жидкость в реберно-диафрагмальном синусе (за счет распространения воспаления с поджелудочной железы на диафрагмальную плевру). Экскурсия диафрагмы слева ограничена.
Лечение. Основной метод лечения острого панкреатита – консервативный. Он проводится во всех случаях легкого течения панкреатита (отечный панкреатит) и в большинстве случаев стерильного панкреонекроза.
К хирургическому вмешательству приходится прибегать при развитии осложнений – гнойно-септических, аррозионно-геморрагических, механической желтухе, сопутствующем деструктивном холецистите, а также в случае обширных неинфицированных панкреатических и парапанкреатических некрозов, при формировании ложных кист.
1. Консервативное лечение острого панкреатита заключается, прежде всего, в создании «функционального покоя» поджелудочной железе, чтобы свести к минимуму ее экзокринную функцию и тем самым разорвать порочный круг процесса аутолиза железы.
С этой целью применяются постельный режим, полный голод, холод на эпигастральную область, назогастральный зонд в случае пареза желудка с аспирацией его содержимого, парентеральное введение октреотида (сандостатина, соматостатина), снижение кислотности желудочного сока (блокаторы «протонной помпы» – омепразол, лосек, или блокаторы Н2-гистаминовых рецепторов – квамател), атропин подкожно.
2. Другим направлением консервативной терапии является ингибиция циркулирующих в крови протеолитических ферментов путем в/в введения контрикала или его аналогов.
3. Очень важным компонентом лечения является сбалансированная инфузионная терапия (в/в введение физиологического раствора хлорида натрия, 5% раствора глюкозы и др.), которая бы восполняла дефицит циркулирующей крови, оказывала дезинтоксикационное действие и улучшала микроциркуляцию.
4. С первого же дня течения тяжелой формы панкреатита (панкреонекроза) показано в/в введение антибиотиков широкого спектра действия с целью профилактики гнойно-септических осложнений. Оптимальным является применение имипенема (тиенама) илиᕻмеронема.
5. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови показано введение гепарина, лучше в виде низкомолекулярных его форм (клексана, фраксипарина или фрагмина).
6. В случае выраженной и нарастающей интоксикации организма показаны внепочечные способы очищения крови – плазмаферез, гемосорбция и др.
Хирургическое лечение тяжелых форм острого панкреатита – будь то инфицированный или неинфицированный панкреонекроз – заключается в удалении некротизированных тканей. Основные цели при операции:
· эвакуировать некротические и инфицированные субстраты,
· дренировать токсические продукты, гной,
· предотвратить дальнейшее накопление этих продуктов,
· избежать повреждения соседних органов и сосудов.
В настоящее время используется 3 оперативных подхода в зависимости от распространенности инфицированного панкреонекроза и тяжести заболевания:
1. Очищение, широкое дренирование и закрытие живота. Дальнейшие вмешательства выполняются «по необходимости»,
2. Локальная ирригация сальниковой сумки через дренажные трубки в течение нескольких недель, с последующей повторной операцией «по необходимости»,
3. Метод лапаростомии, когда живот оставляют открытым, и планируют релапаротомии для повторного очищения от некротизированных тканей.
Если до или во время операции выявляется желчная гипертензия с механической желтухой, вызванная сдавлением увеличенной отечной головкой поджелудочной железы общего желчного протока, появляются показания для наложения декомпрессионной холецистостомы.
Не нашли то, что искали? Воспользуйтесь поиском:
Источник: https://studopedia.ru/7_55968_ostriy-pankreatit.html
Зоны поджелудочной железы
С помощью пальпации можно обнаружить болезненные зоны поджелудочной железы. Их подразделяют на три вида:
- Шоффара (находится между пупком и подмышечной впадиной справа).
- Яновера (расположена по горизонтальной линии пупка и 4 см слева от него).
- Губергрица-Скульского (находится как зона Шоффара, только слева).
Благодаря осмотру можно предварительно составить картину заболевания. При обследовании другими способами несложно поставить правильный диагноз и назначить эффективное лечение.
Благодаря осмотру можно предварительно составить картину заболевания. При обследовании другими способами несложно поставить правильный диагноз и назначить эффективное лечение.
Как определить хронический панкреатит?
У индивида, имеющего хроническую форму панкреатита, при врачебном осмотре на дерме хорошо видны геморрагические высыпания размером от одного до четырех миллиметров. Они представлены в виде выпуклых капелек. По-другому их называют «точечные ангиомы», которые образуются в результате разрушительного воздействия ферментов поджелудочной железы на капилляры. После осмотра выявляют объективные признаки патологии, которые имеют свои названия:
- Мейо — Робсона – болевые ощущения наблюдаются в этом месте, а также в левом реберно-позвоночном угле.
- Гротта – уменьшение подкожной ткани от пупка слева в проекции поджелудочной железы.
- Губергрица — Скульского – болезненная площадь между хвостом и головкой железы.
- Кача – болевой синдром в районе левых TVIII-TIX и правых Т1Х-ТХ1 грудных позвонков.
- Воскресенского – пульсация брюшной аорты не определяется.
- Мюсси — Георгиевского – при пальпации дискомфорт в правой надключичной зоне, между ножками грудино-ключично-сосцевидной мышцы.
- Дежардена – боль при пальпаторном исследовании ощущается в так называемой панкреатической точке Дежардена.
- В зоне Шоффара, которая расположена выше пупка на шесть сантиметров с правой стороны тела, также выявляется болезненность.
Далее проводят лабораторные виды исследований:
- общий и биохимический анализ крови, амилазный и липазный тест;
- общий анализ урины;
- коагулограмму;
- копрограмму;
- эластазный тест;
- выявление маркера роста опухолевых клеток;
- толерантность к глюкозе.
Из инструментальных способов обязательно выполняют:
- рентгенографию органов брюшной полости;
- УЗИ;
- ЭРХПГ – эндоскопическую ретроградную холангиопанкреатографию.
Дополнительные виды исследований назначают при необходимости – это КТ спиральная, ФГДС, обзорная рентгенография грудной клетки, лапароскопия, ангиография, радионуклидная холецистография.
XI. Травма череп Симптомы
Симптом Battle.
Бэттля с. – признак перелома основания черепа: изменение окраски кожи в области сосцевидного отростка височной кости вплоть до появления экхимозов.
Симптом Gerard—Marchant.
Жерара — Маршана с. – признак эпидуральной гематомы: болезненность и припухлость в височно-теменной области.
Симптом Sedan.
Седана с. – признак закрытой травмы черепа: конвергенция глаз приводит к расходящемуся косоглазию.
Синдром Sicard — Collet.
Сикара – Колле с. – признак перелома основания черепа: паралич IX, X, XI, XIIпар черепно-мозговых нервов.
Тревожные признаки
Немедленно обращаться к доктору нужно при появлении опасных симптомов, указывающих на критические процессы в организме:
- острая разлитая или локальная боль в животе;
- повышение температуры и рвота;
- изменение цвета кожи в области болезненности;
- ощущение твердого комка в кишечнике, постоянная тяжесть и выраженный дискомфорт;
- рвота с кровью, примеси в кале;
- выход желчи со стулом.
Все эти симптомы указывают на гнойные, воспалительные процессы, чаще всего требующие хирургического вмешательства.
Принцип пальпации при болезни
В диагностике панкреатита пальпация – один из довольно эффективных и быстрых способов определения состояния поджелудочной железы. В то время как лабораторные и инструментальные исследования требуют определенное время, метод пальпации позволяет поставить предварительный диагноз сразу, установив очаг боли (тело, головка или хвост поджелудочной) и предположив степень разрушений.
Подобным способом пользуются с середины 20 века, когда отсутствовала возможность использовать специальное оборудование для диагностики, врачи доверяли своим пальцам во время осмотра. И теперь пальпация и перкуссия включаются в комплекс исследования для постановки диагноза.
У здорового человека поджелудочную железу невозможно пальпировать. Помогут единственно отличные знания анатомического строения организма человека. Можно почувствовать пульсацию аорты на передней брюшной стенке при осмотре, крупного сосудистого ствола, лежащего на позвоночнике. При пальпации и перкуссии в области поджелудочной железы требуется наблюдать за изменением характера боли пациента.
Как происходит обследование
Увеличение размеров поджелудочной железы указывает на воспалительный процесс. Чтобы поставить правильный диагноз, проводят пальпацию. Она делается с утра на голодный желудок или после очистки кишечника клизмой. Пациент ложится на спину. Задача врача — найти нижнюю часть желудка. Пальцами левой руки прощупывается кожа на животе где-то на 2-3 см дальше нижней части желудка, при этом сдвигают ее вверх.
Стоит отметить, что у здорового человека поджелудочную железу прощупать очень сложно. Пальпация помогает поставить точный диагноз, только при панкреатите эта зона, где находится точка Мейо-Робсона, сильно болит. На начальной стадии заболевания увеличенную поджелудочную железу можно заметить визуально.
При симптомах Мейо-Робсона у больного возникают спазматические ощущения с левой стороны реберно-позвоночного угла. При пальпации появляется боль при надавливании на определенные точки:
- Если поражено начало поджелудочной железы, то есть головка, то неприятное ощущение возникает в точке Дежардена. Чтобы определить это, надавливают пальцем руки на точку справа от пупка на 7 см выше горизонтальной линии подмышечной впадины.
- Надавливание на треугольник тела железы по зоне Шоффара-Риве вызывает боль.
- Точка Мейо-Робсона отвечает за точку хвоста поджелудочной железы. Ее определяют следующим образом. От пупка имеется линия к середине реберной дуги. Ее делим на три части. Значит, это первая точка от пупка.
Симптом Мейо-Робсона встречается у 45% населения. Некоторые путают его с другими болезнями поджелудочной железы и желудочно-кишечного тракта. Обычно такой диагноз указывает на наличие острого или хронического панкреатита. Возникает острая боль с левой стороны под ребрами, так как там находится хвост ПЖ. При нажатии пальцами на это место резко появятся болевые ощущения.
Увеличение размеров поджелудочной железы указывает на воспалительный процесс. Чтобы поставить правильный диагноз, проводят пальпацию. Она делается с утра на голодный желудок или после очистки кишечника клизмой. Пациент ложится на спину. Задача врача – найти нижнюю часть желудка. Пальцами левой руки прощупывается кожа на животе где-то на 2-3 см дальше нижней части желудка, при этом сдвигают ее вверх.
Симптом Мейо-Робсона встречается у 45% населения. Некоторые путают его с другими болезнями поджелудочной железы и желудочно-кишечного тракта. Обычно такой диагноз указывает на наличие острого или хронического панкреатита. Возникает острая боль с левой стороны под ребрами, так как там находится хвост ПЖ.
Определение болевых точек
При заболевании их определение осуществляется путем точечной пальпации, что имеет важное значение в диагностике. При патологиях поджелудочной железы немощь выявляется в зонах:
- Шоффара;
- Губергрица – Скульского, которая расположена симметрично предыдущей зоне, слева.
Дискомфорт при надавливании на точку Мейо — Робсона присутствует у индивидов при воспалении в области хвоста поджелудочной железы. Это место находится на стыке нижней и средней трети прямой, которая соединяет середину левой реберной дуги с пупком.
В 1984 году медиками Тужилиным С.А. и Губергрицем А.Я. был предложен метод выявления болезненности органа при обследовании пациента в вертикальном положении. Доктор пальцами давит в область проекции железы, после этого действия больной ощущает болевой синдром или его усиление и должен нагнуться. Аналогичное состояние он испытывает, и когда находится в горизонтальном положении и пытается подняться в период проведения пальпаторного обследования.
Верхняя конечность Симптомы
Симптом Бабича.
Бабича с. – признак привычного вывиха плеча: ограничение пассивных движений плеча.
Симптом Рогальского.
Рогальского с. – признак перелома пястной кости: при легком ударе или толчке по кончику соответствующего пальца (пальцы согнуты в пястно-фаланговых суставах) больной испытывает боль.
Симптом Хитрова.
Хитрова с. — признак привычного вывиха в плечевом суставе: при оттягивании приведенного плеча книзу увеличивается расстояние между акромиальным отростком и большим бугорком плеча в связи с атрофией дельтовидной мышцы.
Симптом Brickner.
Брикнера с. – признак торакобрахиального или субакромиального бурсита: боль на внутренней (подмышечной) поверхности плечевой кости при пальпации (при отсутствии перелома, вывиха, артрита, неврита и др.).
Симптом Bryant.
Брайента с. – признак вывиха плеча: опущение подмышечных складок.
Симптом Codman.
Кодмана с. – признак разрыва сухожилия надостной мышцы: пассивное отведение руки безболезненно, но если руку отпустить, сокращается дельтовидная мышца и боль появляется вновь.
Симптом Comolli.
Синоним: симптом «треугольной подушки».
Комолли с. – ранний признак травматического повреждения лопатки: появление припухлости в виде треугольника в области лопатки.
Симптом Dugas.
Дугаса с. – признак травмы плечевого сустава: больной не может положить руку на другое плечо так, чтобы локоть касался груди.
Симптом Ergason.
Эргазона с. – признак тендовагинита длинной головки двуглавой мышцы плеча: пассивное разгибание согнутой в локте (под 90°)конечности при сопротивлении больного этому движению вызывает боль.
Симптом Yergason.
Ергасона с. – признак повреждения плеча (повреждение малого бугорка плечевой кости, отрыв сухожилия двуглавой мышцы плеча и др.): больной сгибает руку в локтевом суставе под углом 90° и производит пронацию; врач держит ладонь больного и просит произвести супинацию, оказывая сопротивление этому движению. При травматическом повреждении больной испытывает боль в области двуглавой мышцы и плеча.
Симптом Laugier.
Ложье с. – признак перелома дистального отдела лучевой кости: шиловидные отростки лучевой и локтевой костей располагаются на одном уровне.
Симптом Lejars.
Лежара с. – характерен для вывиха в плечевом суставе: если стать за больным и положить большой палец руки (одноименной с исследуемой рукой больного) на акромиальный отросток, а кончиком указательного пальца надавить ниже ключично-акромиального сочленения, он проникает на значительную глубину, не встречая сопротивления со стороны большого бугорка и головки плечевой кости.
Симптом Luddington.
Ладдингтона с. – признак разрыва двуглавой мышцы плеча или отрыва ее сухожилия: обе скрещенные кисти больной кладет ладонями вниз на голову и максимально напрягает мускулатуру, сгибая руки в локтевых суставах; при пальпации двуглавой мышцы на стороне травмы напряжение значительно ослаблено или отсутствует.
Симптом Maisonneuve.
Мезоннева с. – признак перелома лучевой кости в типичном месте: появление так называемой перерастяжимости ладони.
Симптом Pagenstecher.
Пагенштехера с. – признак отрыва сухожилия двуглавой мышцы плеча: подвывих головки плечевой кости вверх и внутрь.
Симптом Thomsen.
Томсена с. – признак эпикондилита плечевой кости: больной ставит локоть вертикально на стол; если в таком положении надавливать на дорсально отведенный кулак, то больной, оказывая сопротивление давлению, ощущает боль в области локтевого сустава.
Переломы
Перелом Cohen.
Кохена п. – изолированный перелом седалищной кости. Возникает в результате прямой травмы или при внезапном сокращении мышц у подростков.
Перелом MalgaigneII.
Мальгеня IIп. – типичный перелом костей таза. Характеризуется сочетанием двух вертикальных переломов —переднего, занимающего горизонтальную и нисходящие ветви лонной кости, и заднего—подвздошной кости позади вертлужной впадины, отделяющего на одной стороне отломок с тазобедренным суставом. К переломам типа Мальгеня относят также диагональные переломы.
Переломы Niederl.
Нидерля п. – диагональные вертикальные переломы костей таза – перелом седалищной и лонной кости с одной стороны и крыла подвздошной кости с другой.
Перелом Voilimier.
Вуальмье п. – перелом костей таза, при котором линия перелома в заднем отделе тазового пояса проходит не по подвздошной кости, а по крестцовым отверстиям.
Симптом Мейо-Робсона
Отдельного внимания заслуживает метод диагностирования по Артуру Уильяму Мейо-Робсону. Зону болевого синдрома можно найти следующим образом: если мысленно соединить пупок с центром нижнего левого ребра, то середина отрезка будет проекцией примерной границы тела с головкой панкреатической железы.
Именно эту методику гастроэнтерологи используют на первом осмотре. Болезненный участок, находящийся в левой стороне, на позвоночно-реберном угловом соединении, указывает на обострившийся панкреатит.
Позвоночник Симптомы
Симптом Hoffmann.
Гофмана с. – признак перелома поперечных отростков позвонков: сглаживание выпуклости поясничных мышц, наступающее в результате ослабления мышечного тонуса на стороне перелома.
Симптом Mennel.
Меннела с. – признак повреждения позвоночника: больному, лежащему на животе с вытянутыми ногами, рукой фиксируют позвонки выше предполагаемого места повреждения; если при этом поднимать одну или обе ноги, то в области пораженного позвонка больной испытывает боль.
Симптом Рауг.
Пайра с. – признак перелома поперечных отростков позвонков: если больной наклоняется в здоровую сторону, в месте перелома боль усиливается.
Симптом Prusak.
Прусака с. – признак сдавления спинного мозга: при повороте верхней и нижней конечностей кнаружи и кнутри на месте сдавления появляется боль.
Симптом Thomas.
Тома с. – признак повреждения спинного мозга: раздражение трапециевидной мышцы щипком может вызвать появление “гусиной кожи” на участке, соответствующем отделу спинного мозга, расположенному выше повреждения.
Симптом Thomsen.
Томсена с. – признак компрессионного перелома позвоночного столба: исчезновение боли в положении больного сидя при упоре руками в сиденье.
Суть лечения
Успех в лечении воспаления поджелудочной железы зависит от нескольких факторов. В первую очередь, важна своевременность постановки диагноза. Острый панкреатит может пройти без серьезных последствий, с полным восстановлением, если пациент не медлил с обращением к врачам.
Вторым ключевым фактором терапии является строгое выполнение пациентом всех рекомендаций врача. Особенно это касается соблюдения диеты. Сразу по возникновению обострения назначается голод. В этот период нужно обеспечить органам ЖКТ полный покой.
Когда опасность развития воспаления и панкреонекроза миновала, вводят жидкие слизистые каши, овощные супы. Постепенно расширяют стол, добавляя ягодные кисели, паровые тефтели из нежирного мяса или рыбы, 1% кефир, сухари, печеные фрукты и т. д.
Диетический рацион при хроническом панкреатите соблюдается от трех до шести месяцев. В некоторых случаях, если поджелудочная сильно пострадала во время приступа, диеты придется придерживаться всю жизнь.
Используют также и рецепты народной медицины: сборы трав, отвар шиповника, прополис и др. Некоторые домашние снадобья хороши для профилактики панкреатита.
Характерные признаки патологии
Лечение острого панкреатита чаще всего сводится к хирургическому вмешательству. При хроническом воспалении показана медикаментозная терапия. Она назначается соответственно имеющимся признакам панкреатита. Лечение включает:
- Обезболивание. Применяют препарат «Кетонал», «Анальгин». При выраженном болевом синдроме – медикамент «Промедол».
- Заместительная терапия ферментными препаратами. Назначается, чтобы обеспечить нормальное переваривание пищи. Применяют медикаменты «Панкреатин», «Креон», «Фестал».
Воспалительные процессы в поджелудочной железе приводят к панкреатическому приступу. Острый синдром, по симптоматической картине, напоминает отравление: появляется рвота и диарея. Но с выходом масс облегчения нет – человека по-прежнему сильно тошнит.
Среди других характерных признаков патологии можно отметить следующие:
- сильные боли в верхней области живота;
- повышение температуры тела;
- пожелтение склер глаз;
- сероватый оттенок лица, круги под глазами и заострившиеся черты лица;
- тахикардию;
- скачки в артериальном давлении;
- одышку;
- гнилостный запах кала;
- привкус желчи и сухость во рту.
При хроническом течении панкреатита, симптоматика не так интенсивна. Температура тела, как правило, в норме. Из диспепсических признаков может быть лишь частая тошнота по утрам, нарушения стула, чувство тяжести в животе после незначительных перекусов.
Хроническое воспаление поджелудочной железы диагностировать сложнее, чем острый панкреатит. Если пациент жалуется на отсутствие аппетита по утрам, на значительное снижение веса и на частые ноющие боли в эпигастральной области, его направляют к специалисту-гастроэнтерологу для консультации и подтверждения (или отрицания) подозрений на панкреатит.