Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
https://youtube.com/watch?v=75tumoQL9l4
О причинах воспаления поджелудочной железы
Хронический панкреатит не возникает на пустом месте. Во многих случаях человек сам становится виновником появления заболевания. Так, паренхима часто воспаляется у лиц, злоупотребляющих алкоголем, и у заядлых курильщиков. Вредит железе и неправильное питание. Риск заболеть панкреатитом высок у людей, перекусывающих на скорую руку и не всегда в одно и то же время. А если еда при этом еще жирная, соленая и перченая, бедна на белки и витамины, то вероятность того, что поджелудочная железа воспалится, возрастает в разы.
У многих людей, с юности следящих за своим питанием и не имеющих вредных привычек, тоже могут возникнуть нарушения в деятельности железы.
У них воспаление паренхимы вызывают следующие причины:
- затяжная депрессия, стресс;
- глистные инвазии;
- инфекционные заболевания (грипп, вирусный гепатит В и С, эпидемический паротит (свинка);
- заболевания сосудов;
- длительный прием антибиотиков;
- травмы живота.
Важная информация: Приступ панкреатита: симптомы и что делать ?⚕️
На появление панкреатита влияет состояние органов брюшной полости, которые непосредственно связаны с поджелудочной железой. Например, болезни двенадцатиперстной кишки (язва или дуоденит) и операции на желудке, провоцируют воспаление паренхимы органа. А если у человека желчнокаменная болезнь, то в 90% случаев следует ожидать появления панкреатита.
У некоторых людей с рождения проток железы экзокринной и эндокринной секреции может быть сужен, со временем дефект повлияет на состояние органа. Существует и такое понятие, как наследственный панкреатит. Если ваши прямые родственники страдали от этого заболевания, оно может потревожить и вас.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.
Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
Диета
В первые два-три дня употребление какой-либо пищи полностью исключается. С 4-го дня после приступа разрешено употребление несоленой пищи с незначительным количеством легкорастворимых углеводных соединений, аскорбинки и витаминами группы В.
На 8-й день разрешается вводить в рацион питания продукты с растительным и молочным белком, а также с небольшим количеством жиров и углеводов. Подаваться пища должна в перетертом виде.
Исключения из рациона питания должны составить следующие ингредиенты:
- алкоголесодержащие и газированные напитки,
- продукты с повышенной концентрацией жиров, соли и острых приправ,
- специи,
- кислые супы,
- шоколадки,
- кофейные и чайные напитки,
- жирные разновидности мяса и рыбы,
- капуста,
- все кондитерские и хлебобулочные изделия.
Питаться необходимо минимальными порциями не менее 6 раз в день.
Хронический панкреатит наблюдается практически у каждого 10 человека в мире. Достаточно распространенному заболеванию наиболее подвержены люди, которые достигли 40 лет.
Существует несколько основных видов хронического панкреатита, один из них — паренхиматозный (билиарнозависимый). Этот вид панкреатита имеет частые рецидивы, примерно три раза в год.
В нашей статье мы рассмотрим как лечить хронический паренхиматозный панкреатит, и какие симптомы свидетельствуют о наличии заболевания.
Причины заболевания
Паренхиматозный панкреатит обычно возникает из — за сбоя в работе выработки ферментов поджелудочной железы. Чаще всего причиной развития недуга становятся следующие факторы:
- Чрезмерные физические нагрузки до изнеможения.
- Тяжелые стрессовые ситуации с последующей депрессией.
- Регулярное переедание несовместимыми продуктами.
- Заболевания, провоцирующих развитие панкреатита (гастрит, гастродуоденит, желчекаменная болезнь и другие).
- Запоздалое обнаружение или не правильное лечение острого панкреатита.
- Злоупотребление вредными привычками. В 80% случаев причиной развития заболевания становится распитие спиртных напитков и курение.
- Хирургическое вмешательство или травмы живота.
При паренхиматозной форме панкреатита довольно часто наблюдаются обострения, которые чередуются с ремиссией. При обострении панкреатита пациент жалуется на следующие симптомы:
- Значительная потеря веса. Из — за частой тошноты, которая не приносит облегчения, у больного полностью отсутствует аппетит. Длительные голодания приводят к потере веса. К тому же, на голодный желудок больной чувствует себя в порядке, поэтому самостоятельно ограничивает приём пищи.
- Болевые ощущения. При хроническом паренхиматозном панкреатите наблюдаются ноющие боли, которые имеют опоясывающий характер и являются основным симптомом болезни. Боли могут усиливаться после принятия вредной пищи (копчености, острые приправы, жирные продукты).
- Повышенный сахар в крови. Здоровая поджелудочная железа вырабатывает инсулин, который необходим для усвоения сахаров. Если поджелудочная железа воспаляется, процесс выработки инсулина значительно затормаживается, вследствие чего сахар в крови повышается и происходит развитие сахарного диабета.
- Расстройства кишечника. Неприятный симптом, который беспокоит многих при данном заболевании. Пациент жалуется на водянистый стул с кусочками не переваренной пищи, постоянная тошнота, в некоторых случаях рвота, которая не облегчает самочувствия.
При обращении к квалифицированному врачу — гастроэнтерологу, на основе жалоб пациента и тревожащих симптомов, диагноз устанавливается практически сразу. Для достоверности назначаются следующие манипуляции:
- Общий анализ крови и мочи. При наличии заболевания уровень сахара в крови превышает норму в несколько раз. При наличии воспаления в организме в моче повышается билирубина.
- Ультразвуковое исследование поджелудочной железы позволяет визуально оценить состояние органа и его размеры.
- Обычно двух анализов вполне достаточно, чтобы подтвердить диагноз. Но в некоторых случаях приходится использовать дополнительный метод диагностики — компьютерную томографию.
После того как диагноз паренхиматозного панкреатита подтвержден, врач назначает лечение в зависимости от самочувствия и выраженности симптомов заболевания.
Лечение заболевания
Хроническую стадию паренхиматозного панкреатита вылечить полностью невозможно. Но при соблюдении некоторых рекомендаций врача и назначенного лечения, можно добиться длительной ремиссии.
При соблюдении определённой диеты обострения возникают очень редко. Многие пациенты обращаются в медицинское учреждение именно в период обострения билиарнозависимого панкреатита. Врачи настоятельно рекомендуют проводить лечение в стационаре.
Лечение направлено на устранение следующих факторов:
- В первую очередь необходимо избавиться от характерных болей. Для обезболивания обычно используют анальгетики и спазмолитики (Баралгин, Нош-па, Дротаверин). Если боли имеют острый характер, обезболивающие препараты используют для внутривенного введения.
- Чтобы нормализовать кислотность желудочного сока используют антанацидные препараты (Омепразол, Омез).
- Курс препаратов на основе ферментов поджелудочной (Фестал, Креон).
- Если хронический панкреатит не был обнаружен вовремя и имеет некоторые осложнения, а медикаментозное лечение оказывается бессильно, врачи настоятельно рекомендуют проводить хирургическое вмешательство.
Принципы диеты
Как правило, в первые дни обострения панкреатита больному рекомендуется отказаться от пищи полностью. Любые продукты и блюда должны быть под запретом не менее двух суток, при необходимости врач продлевает срок голодания.
Это необходимо для того, чтобы поджелудочная железа не нагружалась и некоторое время пребывала в спокойном состоянии. Через несколько дней отек поджелудочной спадает, боли утихают. В период голодания при панкреатите питание происходит внутривенно.
После голодания необходимо начать приём пищи осторожно, соблюдая некоторые принципы:
- Готовые блюда должны иметь вязкую консистенцию. Желательно в первый день после голодания ограничиться киселем и кусочком желе.
- Питье должно быть полноценным, не менее двух литров за сутки.
- Из напитков следует отдать предпочтение народной медицине: отвар шиповника, чай с мелиссой, отвар корочек граната.
- Разрешено употребить несколько сухариков из чёрного хлеба.
В зависимости от самочувствия пациента, на 3 или 5 сутки вводят дополнительные продукты.
- овощное пюре;
- слизистые супы;
- каши вязкой консистенции;
- галетные печенья.
В основу питания при панкреатите должны входить следующие продукты:
- белое мясо кур или кролика;
- овощи и фрукты после тепловой обработки;
- кисломолочные продукты;
- каши из различных круп;
- рыба не жирных сортов;
- яйца куриные.
В стадии ремиссии очень важно соблюдать дробное питание, то есть употребление пиши должно осуществляться через каждые три часа, а размер порций в свою очередь должен быть сведен к минимуму. Соблюдайте температуру готовых блюд. Температура должна соответствовать комнатной. Готовить продукты разрешено на пару или с помощью тушения.
Народное лечение
Чтобы обострений хронического панкреатита не возникало как можно дольше, не менее эффективно станет народное лечение. Рассмотрим несколько полезных рецептов:
- Очищаем несколько штук картофеля от шкурки. Протираем на мелкой терке. Далее с помощью марлечки процеживаем картофельный сок. Употреблять по 14 стакана на голодный желудок и на ночь.
- Берём горсть овса, промываем под чистой водой и заливаем небольшим количеством жидкости, оставляем на сутки. На следующий день сливаем воду, овес тщательно просушиваем. Измельчаем до состояния порошка. Горсть полученной массы добавляем в кипящую воду. Кипятим 10 минут, после чего убираем напиток с плиты. Доводим до комнатной температуры и употребляем три раза в сутки по половине стакана.
- Ягоды калины и шиповника в равных пропорциях помещаем в кастрюлю и заливаем холодной водой. С момента закипания ждём 30 минут. Далее накрываем напиток крышкой и ждём полного остывания. Напиток употреблять после приёма пищи.
При первых симптомах панкреатита немедленно обратитесь к врачу. Чтобы заболевание не переросло в хроническое, очень важно соблюдать диету и следовать рекомендациям врача.
Поскольку поджелудочная железа напрямую связана с пищеварением, диета при хроническом паренхиматозном панкреатите играет ключевую роль. Количество поступающих в организм калорий должно строго соответствовать физическим нагрузкам. Рекомендуется более частый прием пищи (до 6 раз в сутки), причем предпочтение должно отдаваться «легким» продуктам.
Для ускорения восстановительных процессов организм должен получать повышенное количество белка. Суточная норма человека, страдающего воспалением поджелудочной железы, должна равняться 130 г, из которых лишь одна треть может быть растительного происхождения. Мясо, входящее в рацион, должно быть нежирным.
Молоко при хроническом паренхиматозном панкреатите рекомендовано в качестве основы для супов, каш и киселей. Его прием в чистом виде должен быть строго ограничен.
Сырые и жареные яйца из рациона исключаются. К употреблению разрешены лишь белковые омлеты, приготовленные паровым способом. Добавление яиц в другие блюда в качестве дополнения диетой не воспрещается.
Белки растительного происхождения можно получать вместе с гречкой, рисом, манной крупой, макаронами и овсянкой. Хлеб можно есть только вчерашний.
Жиры, входящие в суточный рацион при паренхиматозном хроническом панкреатите, не должны превышать 80 г, из них растительного происхождения могут быть лишь 20%. Масло должно входить в состав других блюд и в ограниченном количестве. Маргарин, свиной, говяжий и кулинарный жиры исключаются.
Углеводы при диете ограничены суточной нормой в 350 г. Это может быть мед, сахар, варенье и сироп. Приветствуются овощные блюда, приготовляемые на пару. Свежие фрукты перед приемом должны перетираться. Рекомендуется пить компоты, особенно из сухофруктов.
При хроническом паренхиматозном панкреатите необходимо строго беречься от переедания. Норма среднестатистического человека, подвергшегося заболеванию, – до 2,5 кг (здесь учтено также количество выпитой жидкости). Приемы пищи должны быть разделены на небольшие порции и равномерно распределены в течение дня.
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Хронический паренхиматозный билиарнозависимый панкреатит
Благодаря диагностике можно выявить и такой вид воспаления паренхимы, как хронический билиарнозависимый панкреатит. Понятие «билиарный» — синоним слова «желчный». Заболевание развивается в поджелудочной железе, если в организме происходит поражение желчевыводящих путей. Главной причиной появления этой разновидности панкреатита является имеющаяся у человека желчнокаменная болезнь. Происходит сбой в работе желчного пузыря из-за имеющихся в нем камней. Когда уровень давления в его протоках становится выше, чем давление в протоке соседнего органа, желчь забрасывается в поджелудочную железу и вызывает воспаление паренхимы.
Еще одной причиной хронического билиарного панкреатита является нарушение работы сфинктера Одди, находящегося внутри двенадцатиперстной кишки. Сфинктер регулирует поступление внутрь кишки желчи и поджелудочного сока. При неправильном функционировании этой мышцы желчь также попадает внутрь железы, что грозит ей панкреатитом. Симптомы заболевания схожи с паренхиматозным воспалением.
Это диспепсия, снижение веса, жажда, добавляются желчные колики. При хроническом паренхиматозном билиарнозависимом панкреатите жизни человека может угрожать опасность, так как камни большого размера могут застрять в желчевыводящих протоках и повредить их. Чтобы пищеварительная система нормально работала, врачи оперируют больного. В противном случае вторичный панкреатит такого вида может привести к отклонениям в работе внутренних органов и к летальному исходу.
Важная информация: Диета при остром панкреатите поджелудочной железы
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Сохранение баланса и слаженности функциональности всех органов и систем в организме человека, является залогом крепкого здоровья. Человеческий организм является единым механизмом, состоящим из цепочки взаимодействующих деталей, нарушение функциональности одной из которых влечет нарушение функционирования всего процесса. Поджелудочная железа представляет собой один из важнейших органов пищеварительного тракта, отвечающий также за здоровье эндокринной системы человека. Одной из наиболее часто встречающихся патологий данного органа является панкреатит. Это заболевание характеризуется, как вялотекущее поражение поджелудочной железы, имеющее воспалительный характер течения, являющееся причиной нарушения ее функционирования. Затяжная форма рецидивирующего хронического панкреатита, именуется как паренхиматозный.
Лечение
Сразу необходимо отметить, что этого панкреатита нельзя полностью избавиться. Почему? Когда у больного возникают обострения, начинает разрушаться поджелудочная ткань, ее полностью восстановить невозможно. Поэтому, основное лечение направлено на продление ремиссии, а также предотвратить частое возникновение обострений.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Больному необходимо следить за питанием. При этом панкреатите резко ограничить прием пищи, примерно на 1-2 дня. Что касается жидкости, ее пить в любом количестве. Питаться 2 раза в день, полезным будет при таком заболевании разваренные каши.
Важно! Не стоит класть много сахара и соли в каши. В противном случае это приведет к обострению и дискомфорту в желудочно-кишечном тракте.
Для того, чтобы устранить болевой синдром, назначают обезболивающие препараты.
Также читайте: Хронический панкреатит симптомы и лечение
Например: Анальгин, Баралгин. Если боль не купируется этими средствами, то врачи прописывают Новокаин.
В обязательном порядке больному назначается заместительная терапия. В лечении можно использовать один из препаратов: Панкреатин, Креон, Панзинорм или Фестал. В эти лекарственные средства входят ферменты поджелудочной железы.
Дополнительные методы лечения
- Назначают антиферментные лекарственные препараты, например Гордокс или Контрикал.
- При возникновении сахарного диабета, прописывают Метилурацил.
- Для быстрого восстановления паренхимы железы, врачи прописывают Оротат или препарат Кобамамид.
Если медикаментозная терапия не приносит положительного результата, то врачи назначают хирургическое лечение. Основная суть лечения – удалить ту часть железы, где присутствует воспалительный процесс.
Помните, при возникновении первых признаков заболевания необходимо немедленно обратиться к доктору.
Что такое паренхиматозный панкреатит
Паренхиматозная форма хронического панкреатита – это патологическое заболевание системы органов ЖКТ, поражающее тканевые структуры поджелудочной железы. В ходе развития патологии нарушаются все направления функционирования этого органа, а именно внешнесекреторная, экзокринная, инкреторная и внутрисекреторная его деятельности. Данная патология при отсутствии своевременного лечения приобретает прогрессирующую форму, и в значительной мере способствует снижению функциональности пораженного органа.
Для паренхиматозного панкреатита характерно бессимптомное развитие на протяжении продолжительного периода времени, причем в полости железы развивается вялотекущий воспалительный процесс, поражающий паренхиму, что ведет к прогрессированию атрофического изменения ткани.
Хроническая форма данной патологии характеризуется попеременным изменением характера развития с чередованием периодов обострения и ремиссии.
Причины заболевания
Столь коварное заболевание поджелудочной железы возникает и начинает прогрессировать под воздействием следующих факторов:
- злоупотребление алкоголесодержащими напитками с различной крепостью и качеством;
- чрезмерный уровень потребления продуктов питания с повышенным уровнем жирности, остроты и соли;
- проживание в районе с неблагоприятной экологической обстановкой;
- ослабленная система иммунной защиты организма;
- интоксикация организма;
- язвенное поражение желудка;
- прогрессирующая стадия холецистита;
- перекусы на бегу и частое употребление фаст-фудов;
- инвазия гельминтными представителями и мн. др.
Также болезнь может возникнуть на фоне частых стрессовых ситуаций и регулярных заболеваний верхних дыхательных путей, несущих инфекционный характер развития.
Разновидности болезни
В современной медицине выделяется несколько разновидностей хронического панкреатита, имеющего код по мкб 10 – К86. Каждая разновидность данной патологии имеет свой уровень опасности для общего здоровья человека. Классификацию панкреатического заболевания создали еще в 1963 году на марсельской международной конференции, благодаря которой стали детальнее изучать не только острые разновидности панкреатической патологии, но и хронической. Итак, рассмотрим подробнее основные разновидности панкреатической патологии, представляющие наибольший уровень опасности для здоровья человека.
- Паренхиматозный билиарнозависимый панкреатит, развивающийся на протяжении продолжительного периода времени по причине врожденных патологических нарушений функциональности желчевыводящих путей в виде прогрессирования холецистита, холангита, либо желчекаменной болезни.
- Хронический паренхиматозный панкреатит, протекающий в большинстве случаев без проявления симптоматических признаков. Его коварство заключается в том, что при его несвоевременном лечении, он способствует развитию таких патологий, как сахарный диабет и онкологические новообразования опухолевидной формы в полости поджелудочной железы.
- Паренхиматозный рецидивирующий панкреатит, характеризующийся четким чередованием периодов ремиссий и обострений.
- Фиброзный панкреатический процесс, развивающийся при осложнении билиарного, или другой разновидности паренхиматозного панкреатита. Выявляется только при проведении ультразвукового исследования паренхимы пациента.
Общие сведения о хроническом панкреатите
За последние 30 лет количество больных, страдающих панкреатитом, увеличилось более чем в 2 раза. Данное явление объясняется злоупотреблением алкоголя, желчнокаменной болезнью, малоактивным образом жизни, а также регулярным приемом жирной и жареной пищи. Медики отмечают, что панкреатит «помолодел»: теперь патология в среднем диагностируется в возрасте 39 лет, когда раньше средний возраст составлял 50 лет.
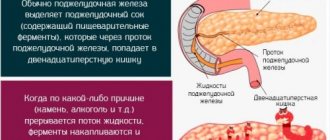
Поджелудочная железа является внешнесекреторным и внутрисекреторным органом. Внешняя секреция заключается в производстве панкреатического сока, а внутренняя – в выработке гормонов.
Панкреатит возникает при активизации пищеварительных ферментов в самой железе. В итоге орган начинает «самоперевариваться». Хронический панкреатит (ХП) – одна из форм заболеваний, для которого характерны дистрофические изменения поджелудочной железы. При постоянном прогрессировании патологии наблюдается фиброз, исчезновение или сморщивание ацинусов (структурных единиц поджелудочной), изменение структуры протоков, образование конкрементов в паренхиме.
Согласно МКБ-10 выделяют ХП алкогольной этиологии и прочие. Согласно другим классификациям существует билиарнозависимый, паренхиматозно-фиброзный и обструктивный ХП.
В отличие от острой, хроническая форма заболевания имеет слабо выраженную клиническую картину либо протекает вместе с сопутствующими болезнями, например, язвами желудка и 12-перстной кишки, хроническим холециститом, дискинезией желчевыводящих путей и т.д.
Жалобы больного, страдающего хроническим панкреатитом, могут быть связаны с:
- ноющими болями в правом подреберье;
- повышенным газообразованием;
- приступами тошноты и ощущением горечи;
- диспепсическим расстройством.
Нередко из-за нарушений правил диетотерапии на фоне хронического панкреатита появляется острый, при котором показано полное воздержание от пищи. Это заболевание неизлечимо, поэтому требует постоянного контроля и приема медикаментозных препаратов.
Большинство специалистов выделяет два этапа течения хронического панкреатита/
І этап (первые 10 лет) – чередующиеся обострения и ремиссия, диспепсические расстройства не выражены, ощущаются боли в области эпигастрии/
II этап (более 10 лет) – стихание болевого синдрома, усиление диспепсического расстройства.
Именно на втором этапе развивается хронический панкреатит с экскреторной недостаточностью, для которого свойственно существенное поражение поджелудочной железы.
Симптомы и признаки патологии
Как и любой другой патологический процесс в организме человека, имеющий хронический характер течения, паренхиматозная форма панкреатического поражения поджелудочной железы протекает циклическими периодами: моменты обострений меняются ремиссиями и в обратном порядке.
В периоды ремиссии пациент ощущает полный комфорт внутри себя, а патология не продолжает прогрессировать. Но, с течением времени, все же наступает период обострения, сопровождающийся целым комплексом патологических признаков. Симптомы хронического паренхиматозного панкреатита проявляются следующим образом:
- появляются резкие болезненные ощущения в области эпигастрия с характерным опоясывающим характером;
- начинают развиваться расстройства диспепсической системы органов, выражающиеся образованием чувства тошноты и отхождением интенсивных рвотных масс, а также развитием запоров либо диареи;
- активное снижение массы тела на фоне нарушенного процесса всасывания питательных веществ и страха перед возникновением болезненной симптоматики после приема пищи, на фоне чего у больного пропадает аппетит;
- начинает развиваться сопутствующая патология на фоне сниженного уровня инсулина, именуемая, как сахарный диабет.
О хроническом характере течения данного заболевания при первичном осмотре пациента укажут те факты, что проявление вышеуказанных симптоматических признаков возникает периодически, спустя определенные промежутки времени.
А, о развитии именно паренхиматозной формы панкреатического поражения поджелудочной железы будут свидетельствовать только результаты ультразвукового исследования.
В периоды обострения патологии может проявляться экскреторная функциональная недостаточность железы следующими признаками:
- тяжестью в области живота;
- отсутствием аппетита;
- неприятным запахом каловых масс и содержанием в них непереваренной пищи.
С внешнесекреторной недостаточностью поджелудочной железы у пациента прогрессирует развитие мальобсорбции на фоне патологического нарушения расщепления продуктов питания на необходимые элементы.
Как проявляется заболевание
В период обострения заболевания человека начинают беспокоить боли. Но в отличие от острого панкреатита при хроническом они не сильные, а больше ноющие, опоясывающего характера. Их локализация зависит от того, какая часть железы воспалилась. Если поражена паренхима головки органа, то боль будет отдаваться в правом подреберье и желудке. А если воспалилось тело или хвост — человек ощутит боль под ребрами слева. В основном боль возникает спустя 1 час после приема пищи.
Хронический панкреатит может протекать с диспепсическими расстройствами. Поскольку из-за воспаления еда не переваривается должным образом, человека может беспокоить тошнота или рвота. Частые симптомы — диарея или запор. При воспалении с внешнесекреторной недостаточностью кал становится зловонным.
В ряде случаев человек, страдающий обострением панкреатита, теряет вес.
На это влияет непереваренная пища. Она не может усвоиться как надо, и организм голодает. Сам же заболевший боится часто и много есть из-за болей, что также сказывается на его весе.
Бывает, что человеку, несмотря на боль, хочется есть постоянно, его мучит жажда. Это симптомы другого заболевания — сахарного диабета. Он часто является спутником панкреатита, так как в период воспаления в организме вырабатывается мало инсулина из-за снижения внутрисекреторных свойств железы.
Заметив у себя данные приметы, вы должны, не мешкая, обратиться к врачу. Он проведет исследование и, поставив верный диагноз, назначит эффективное лечение.
Важная информация: Симптомы панкреонекроза поджелудочной железы и шансы выжить
Методы диагностики заболевания
Первичная постановка диагноза производится на основании жалоб больного на проявляющиеся симптоматические признаки. Чтобы подтвердить правильность поставленного диагноза, в большинстве случаев, назначается сдача анализов крови на биохимию, при проведении, которого оценивается уровень альфа-амилазы и с-реактивного белка.
Также назначается сдача общего анализа мочи, в которой также выявляется повышенная концентрация амилазы и крови, в составе которой обнаруживается увеличенный уровень лейкоцитов и СОЭ.
Для определения степени поражения проводится УЗИ всей полости брюшины, а в более тяжелых случаях может назначаться компьютерная томография.
Способы лечения
Лечение хронического паренхиматозного панкреатита может проводиться с применением консервативной терапии в периоды обострения, народных средств на стадии стойкой ремиссии и хирургическим путем, требующим неотложного хирургического вмешательства по проведению резекции пораженной области органа при серьезнейших осложнениях болезни.
Консервативное лечение
В период обострения патологии пациенту назначается 2-х дневное голодание, при котором разрешается только щелочное питье, прикладывание холода на область живота, для обеспечения разгрузки пораженного органа. Затем назначается соблюдение строгого режима диетического дробного питания, при котором должна соблюдаться диета со столом № 5.
Для снятия приступов боли применяется постановка нестероидных препаратов, среди которых наиболее эффективными считаются:
Затем необходимо компенсировать секреторную недостаточность пораженной железы для нормализации процессов переваривания и усвоения пищевых продуктов питания. Для этого может назначаться прием Мезима либо Фестала по 1-2 таблетки во время еды.
Лечение дома во время ремиссии
С наступлением стойкой ремиссии оптимальным средством лечения становятся народные средства. Рекомендуется изготавливать отвары и настои, а также запаривать чаи из следующих лечебных растений:
- полевой ромашки;
- бессмертника;
- расторопши;
- горькой полыни;
- перечной мяты;
- соцветий укропа;
- череды;
- календулы и мн. др.
Если при лечении народными средствами начинают проявляться симптомы, ухудшающие общее самочувствие пациента, то прием народных лекарств необходимо прекратить и срочно обратиться к врачу.
В первые два-три дня употребление какой-либо пищи полностью исключается. С 4-го дня после приступа разрешено употребление несоленой пищи с незначительным количеством легкорастворимых углеводных соединений, аскорбинки и витаминами группы В.
Одними из самых полезных продуктов являются: мед, натуральные соки из фруктов, морс на основе клюквы, отвары из ягод и компот.
На 8-й день разрешается вводить в рацион питания продукты с растительным и молочным белком, а также с небольшим количеством жиров и углеводов. Подаваться пища должна в перетертом виде.
Исключения из рациона питания должны составить следующие ингредиенты:
- алкоголесодержащие и газированные напитки;
- продукты с повышенной концентрацией жиров, соли и острых приправ;
- специи;
- кислые супы;
- шоколадки;
- кофейные и чайные напитки;
- жирные разновидности мяса и рыбы;
- капуста;
- все кондитерские и хлебобулочные изделия.
Питаться необходимо минимальными порциями не менее 6 раз в день.
Терапевтические методы
Лечение паренхиматозного хронического панкреатита – это комплексное и персональное мероприятие. Течение заболевания у каждого пациента имеет собственные особенности. То есть единой схемы лечения не существует. Кроме лекарственных средств, крайне важно диетический рацион и отказ от пагубных привычек.
Что касается медикаментов, то при такой болезни врачом могут назначаться разные фармакологические группы:
- аналгетики;
- спазмолитики гладкой мускулатуры;
- ферментативные средства;
- регуляторы перистальтики и противорвотные медикаменты;
- антибиотики (при необходимости);
- поливитамины.
Хирургическое вмешательство целесообразно при наличии конкрементов в желчных протоках, ставших причиной билиарной патологии. Или же, оно необходимо в ситуации неэффективности консервативной терапии.
Имея панкреатит паренхиматозный, следует уделить внимание питанию. В период обострения показан голод в течение 2-3-х суток. В это время разрешается пить только щелочную негазированную минеральную воду.
Пациентом, имеющим хронический паренхиматозный панкреатит, должна соблюдаться диета 5. Она подразумевает меню, содержащее больше белковые продукты и исключающее жиры, быстроусвояемые углеводы. Разрешается употребление растительного масла, но не более 60 г. Более подробно о полезном списке продуктов написано по ссылке.
Когда поставлен диагноз панкреатит паренхиматозный, лечение народными средствами подобной патологии носит скорее вспомогательный характер. Применение лекарственных трав, обладающих желчегонным эффектом, при некоторых формах панкреатита строго противопоказано.
Профилактика
Для предотвращения истории развития столь серьезного патологического заболевания рекомендуется соблюдение здорового образа жизни и поддержания правильного рациона питания, полного отказа от употребления спиртосодержащей продукции и табакокурения, своевременного устранения инфекционных патологий, регулярного пребывания на свежем воздухе.
Развитие панкреатической патологии необходимо своевременно останавливать и устранять, в противном случае может произойти разложение и отмирание тканевых структур железы, что приведет к серьезным последствиям и осложнениям болезни, вплоть до летального исхода.
Здоровье человеческого организма является неоценимым даром природы, о котором необходимо заботиться и беречь, поэтому при проявлении каких-либо нарушений и ухудшении общего самочувствия не стоит тянуть, а просто сразу обратиться к врачам и получить своевременную помощь, не доводя дело до развития серьезных заболеваний.
Воспаление поджелудочной железы может быть острым или хроническим. В первом случае клетки разрушают под действием сильного раздражителя (бурное застолье, токсический препарат, миграция камней из желчного пузыря). При этом страдает та часть органа, которая подверглась максимальному воздействию. Хронический паренхиматозный панкреатит действует медленно, но при этом равномерно поражается вся ткань. При таком процессе на клетки железы воздействуют низкие дозы токсических веществ. Подробнее поговорим о этой болезни в нашей статье.
Причины поражения паренхимы органа
Самая большая проблема современного общества, которая зачастую приводит к панкреатиту, это неправильное питание. Отсутствие завтрака, плотный ужин и дневные перекусы фастфудом ведут к тому, что железа работает в стрессовом режиме. Это значительно ослабляет паренхиматозную ткань и ведет к возникновению вялотекущего воспаления.
Также панкреас не любит слишком жирной и слишком сладкой пищи. В первом случае ей приходится синтезировать избыточное количество липазы. При второй ситуации в кровь выбрасывается много инсулина, помогающего утилизировать молекулы глюкозы. Если такая еда поступает в организм часто, то секреторные клетки истощаются и начинают отмирать.
Губительное воздействие на поджелудочную железу оказывают токсические вещества: алкоголь, некоторые лекарства, консерванты и красители из пищи. Небольшие количества этих веществ, ежедневно поступающих в организм, делают иммунную систему органа восприимчивой к внешним факторам. Также под их воздействием возможны мутации и рост онкологии.
Паренхима поджелудочной железы может поражаться вирусными и бактериальными патогенами. Обычно инфекции панкреас встречаются в детском возрасте. Разрушение клеток могут вызвать вирусы (паротит, инфекционный гепатит), бактерии (сальмонеллы, бруцеллы), простейшие (лямблии), паразиты (аскаридоз).
Осложнения
Панкреатит паренхиматозный редко протекает без осложнений. Неправильная выработка ферментов, плохое переваривание пищи и закупорка желчевыводящих протоков приводят к тотальному нарушению процесса пищеварения. Патологический процесс начинает постепенно охватывать всю паренхиму, приводя к необратимым изменениям в поджелудочной железе и переходя на соседние внутренние органы.
Рак
При отсутствии своевременного лечения панкреатит приводит к формированию в тканях органа онкологического новообразования.
При отсутствии метастаз в соседние органы заболевание лечится путем удаления поджелудочной железы.
При отсутствии метастаз в соседние органы заболевание лечится путем удаления поджелудочной железы и проведения химиотерапии. Если метастазы уже были пущены, назначается терапия по приостановке дальнейшего их распространения.
Воспаление паренхимы
При распространении воспаления по всей паренхиме панкреатит приводит к полной атрофии поджелудочной железы. Орган перестает работать. Метод лечения — удаление железы.
Сахарный диабет
Наиболее распространенное осложнение, которое возникает достаточно быстро. Причина — нарушение процесса пищеварения пищи, дисфункция желчевыводящих протоков. Лечение: медикаментозное, направленное на нормализацию и поддержание уровня глюкозы в крови, строгое соблюдение диеты.
Сахарный диабет наиболее распространенное осложнение, которое возникает достаточно быстро.
Эрозия желудка
Панкреатит провоцирует заброс ферментов поджелудочной железы в желудок, что приводит к раздражению его слизистой оболочки и формированию в ней эрозии. Заболевание характеризуется болезненной симптоматической картиной. Лечение: симптоматическое, требуется проведение терапии по нормализации работы поджелудочной железы.
Клиническая картина болезни
Хронический панкреатит паренхимы развивается годами. В этом случае симптомы болезни нарастают медленно. Если патогенное воздействие вовремя не устранить, воспалительный процесс захватит всю ткань органа. В результате этого нарастают симптомы ферментной и гормональной недостаточности.
- появляется тупая ноющая боль в левом подреберье;
- после приема пищи больного мучает отрыжка, горечь во рту;
- острая и жирная пища провоцирует тошноту и даже рвоту;
- после еды пациент жалуется на вздутие, метеоризм;
- стул неустойчивый, запоры могут чередоваться с поносами;
- больной постепенно теряет вес;
- в кале часто встречаются примеси жира, непереваренных пищевых волокон;
- появляются симптомы витаминной недостаточности (ломкие волосы и ногти, плохая кожа).
Разрушение клеток островков Лангерганса ведет к появлению недостаточности инсулина – сахарному диабету. Больного беспокоят головокружение, усталость, постоянная жажда и чувство голода. Некоторые пациенты жалуются на сухость кожи. Глюкоза, которая не утилизируется в организме, разрушает стенки сосудов. Пациенты могут впасть в кому, прежде чем доктора выявят наличие заболевания. Также опасны обмороки, которые говорят о повышении сахара. Во время приступа человек может получить серьезную травму или попасть в происшествие.
Острый панкреатит с поражением паренхимы встречается редко. Симптомы развиваются в течении нескольких дней. На первое место выходит боль и нарушение пищеварения. Но обычно такой панкреатит протекает на фоне инфекций или болезней со сходной симптоматикой. Схожие признаки стирают клиническую картину заболевания и приводят к поздней диагностике.
Симптомы и клинические проявления
Основные симптомы проявляются в период обострения и затихают при ремиссии.
- Боли возникают после нарушения диеты, выполнении физической нагрузки. Носят приступообразный характер. Локализуются в эпигастральной области, отдают в обе стороны и в спину. У 1/5 больных развивается безболевая форма.
- Потеря веса сначала носит защитный характер, пациент после острого заболевания боится расширять диету и ест очень мало. Затем похудение наступает из-за повышенного вывода необходимых питательных веществ с калом через кишечник.
- Понос — частый стул еще называют «стеатореей» в связи с повышенным выделением с каловыми массами жиров и белков.
- Проявление сахарного диабета наблюдается при поражении 80% объема поджелудочной железы.
Варианты клинического течения:
- подострый хронический панкреатит (отечно-интерстициальный) — возникает сразу после острого, длится более полугода, характеризуется частыми болями, тошнотой и рвотой, до 40% случаев дают осложнения;
- рецидивирующий (паренхиматозный) хронический панкреатит — наиболее частая форма (80% больных), дает обострения по несколько раз в год, но протекает не тяжело, улучшение состояния наступает быстро после применения строгой диеты, осложнения наблюдаются сравнительно редко;
- фиброзно-склеротический — сопровождается упорными болями и диспепсией, это основные пациенты гастрологических отделений стационара;
- кистозный — кроме типичных болей дает выраженные изменения в ферментном составе крови, при пальпации в некоторых случаях определяется мягкое образование, чаще других форм дает осложнения, прогноз неблагоприятен;
- хронический псевдотуморозный панкреатит — длительные боли, значительное похудение, пальпация уплотненного образования в эпигастрии позволяет заподозрить опухоль.
В течении выделяют этапы:
- хронический панкреатит начальный — длится до пяти лет, характеризуется частыми рецидивами и болями;
- хронический панкреатит выраженных клинических проявлений — длится 7–10 лет и сопровождается всеми описанными симптомами, признаками внешнесекреторной недостаточности, вторичного диабета в зависимости от формирования варианта течения;
- хронический панкреатит стихание воспаления — больные приспосабливаются к диете, наступает клиническое улучшение, но у 1/3 пациентов формируются осложнения.
Лабораторная диагностика паренхиматозного панкреатита
Хронический панкреатит сложно диагностировать. Общий и биохимический анализы не показывают специфических изменений. В период ремиссии показатели лейкоцитов остаются в пределах нормы, нет сдвига лейкоцитарной формулы. Биохимический анализ выявляет изменение ферментов печени и воспалительный ответ организма на воспаление.
Хроническую дисфункцию органа можно обнаружить при проведении анализа кала. Копрограмма таких пациентов содержит частицы жира, непереваренных волокон и включения крахмала.
Также проводят УЗИ исследование этого органа. Эхогенность паренхимы поджелудочной железы повышена. Изменение сигнала ультразвука происходит из-за замещения мягкой железистой ткани на более плотную соединительную. Эта структура не имеет никаких функций, кроме сохранения каркаса органа. Также специалист-диагност может отметить в заключении: умеренные диффузные изменения органа.
Многие люди не знают, что означает подобный осмотр доктора УЗИ. Что такое диффузные изменения паренхимы поджелудочной железы? Эти сложные слова говорят о том, что болезнь поражает всю ткань органа, не выбирая какие-то отдельные участки. Такую картину чаще всего мы видим при хроническом паренхиматозном панкреатите. Также специалист отмечает, насколько выражены проблемы в органе. Умеренные изменения говорят о начале заболевания. Выраженная диффузная инфильтрация ткани будет свидетельствовать о расцвете болезни.
Более сложная диагностика (КТ, МРТ) требуется только в особых случаях.
Лечение паренхиматозного панкреатита при хроническом течении заключается в нормализации режима питания и отказе от вредных привычек. В некоторых случаях требуется заменить некоторые лекарственные препараты, сменить место работы или жительства. Известно, что в сельской местности процент воспаления паренхимы поджелудочной железы гораздо ниже.
Основную роль играет питание. Отказ от жирной, жареной, копченой и острой пищи значительно облегчит жизнь вашей поджелудочной железе. Это, к сожалению, не значит, что диффузные изменения в паренхиме уйдут. Но процесс разрушения тканей не перейдет на новую стадию.
Также важен режим питания. Панкреас лучше справляется с маленькими порциями (150-200 мл). Пища подается только теплой. Холод замыкает сфинктер Одди, а жар повреждает слизистую желудка. Также необходимо позаботиться о доступности питательных веществ. В острый период еду лучше измельчать в блендере. Ферменты смогут полностью проникнуть в такой пищевой комок. Это значит, что организм получит больше полезных веществ из еды.
Паренхима печени и поджелудочной железы часто страдает от лекарственных препаратов. Лидеры повреждений в этих органах – различные гормоны. Токсическое действие на печень и панкреас имеют кортикостероиды, эстрогенсодержащие контрацептивы, АКТГ. Также негативное влияние на эти органы оказывают антибиотики – рифампицин, тетрациклин, сульфаниламиды. Обезболивающие средства – салициловая кислота, индометацин, парацетамол – разрушают не только панкреас, но и слизистую желудка. Если пациент постоянно принимает эти лекарственные средства и у него появились признаки диффузного изменения паренхимы поджелудочной железы, то лечение должно быть прекращено. Препараты при возможности заменяют на безопасные аналоги или отменяют вовсе.
Стандартная терапия панкреатитов – это применение веществ, снижающих желудочную секрецию (Омез, Гефал). При выявлении внешнесекреторной недостаточности врач подбирает дозу ферментов. Восстановить ткань органа, к сожалению, никак нельзя. Изменения в паренхиме поджелудочной железы останутся навсегда.
Панкреатит – воспаление поджелудочной железы, чаще всего возникающее из-за нарушения питания. Является достаточно распространенным явлением как у мужчин, так и у женщин. Исходя из симптоматики различается несколько видов заболевания, одним из которых является паренхиматозный панкреатит, его также называют еще рецидивирующим. В нашей статье мы расскажем о его причинах, раскроем симптоматику заболевания и как происходит лечение.
Причины и виды внешнесекреторной недостаточности
Заболевание классифицируется в зависимости от факторов, размеров, а также от наличия иных нарушений в организме. Выделяют два вида внешнесекреторной недостаточности:
- приобретенная — возникает у людей, которые имеют синдром хронического панкреатита;
- врожденная — по генетическому коду передаются своеобразные аномалии, которые блокируют нормальную выработку питательных ферментов.
Внешнесекреторная недостаточность болезни поджелудочной железы имеет свою квалификацию, в зависимости от состояния и ее распространения на соседние органы системы. Выделяют вторичную форму заболевания, при которой происходит выработка ферментных элементов. Но особенность заболевания это не синтезирование веществ в тонком кишечнике и 12 перстной кишке. В поджелудочной железе происходит процесс инактивизации, что усложняет состояние здоровья. Также существует такая классификация, как аерфичная форма болезни, при которой расстройства возникают в самой поджелудочной железе, спровоцированные неправильным синтезом ферментных веществ.
Также советуем просмотреть: Опухоль в поджелудочной: классификация, симптоматика и лечение
Причинами болезни являются разные факторы, но они подразделяются по форме течения болезни. Первичная классификационная группа патологии возникает из-за хронического панкреатина. Кроме того, расстройство могут спровоцировать:
- агензия поджелудочной железы;
- гипоплазия;
- заболевания Йохансона-Близзарда или Швахмана;
- генетическая предрасположенность ферментной недостаточности;
- последствия хирургической операции;
- экзокринная нехватка;
- тяжелая форма ожирения, которая провоцирует изменение клеточных компонентов панкреас;
- злокачественные и доброкачественные новообразования в поджелудочной железе;
- муковисцидоз — такая болезнь носит врожденный характер, при которой происходят нарушения в деятельности секреции, и сопровождается неправильным функционированием органа.
Причинами расстройства внешнесекреторной деятельности органа железы могут быть атрофия и фиброз. Такие симптомы — следствия нарушений в организме. Из них самые распространенные:
- в протоках панкириатической системы возникают камни;
- панкреонекроз — проявляется синдром при полном или частичном вымирании клеток поджелудочной;
- сахарный диабет — диагноз является тяжелым осложнением панкреатита и имеет, чаще всего, вторую форму развития;
- цирроз, имеющий панкреатиескийхарактер;
- гемосидероз — в мягких тканях гемосидерина возникает скопление пигмента железа, которое находится в органе в большом количестве;
- неправильное питание, неконтролируемое употребление продуктов, которые разрушают стенки поджелудочной;
- атеросклероз;
- алкогольный, абструктивный, калькулезный панкреатит.
Вторичный тип ферментной недостаточности образуется из-за нарушений, которые происходят в тонком кишечнике пищеварительного тракта. Основные патологии:
- побочные действия после хирургического вмешательства на пищеварительную систему;
- недостаточность белкового вещества;
- неправильная работа гепатобилианой подсистемы;
- ферменты энтерокиназы не в полном объеме или вовсе неправильно выходят из организма;
- экскреторная недостаточность;
- повреждение слизистой оболочки;
- гастринома — активное новообразование.
В поджелудочной железе выделяют еще абсолютную и относительную формы болезни. При уменьшении размера паренхимы в поджелудочной железе образуется абсолютная ферментативная недостаточность, которая проявляется при плохой выработке бикарбонатов и ферментов. В медицинской практике такая форма встречается крайне редко у больных внешнесекреторной недостаточности. Чаще всего, диагностируется такой вид недуга у детей, которые имеют врожденные аномалии строения организма, например, при неполном формировании протоков железы, наследственном панкреатите, гипоплазии поджелудочного органа.
Важно! Довольно редко у взрослых пациентов встречается такое расстройство, как приобретенное заболевание. Это возможно в результате самостоятельного лечения панкреатита разного характера.
Относительная форма проявляется вместе с самим заболеванием. То есть, отдельно она не может существовать. Вызвана она плохой проходимостью в просвет кишечного тракта (панкреатическое вещество не поступает в тонкие его стенки), что может быть спровоцировано ускоренным его поступлением в орган. При таком расстройстве поджелудочная железа функционирует в привычном режиме, но по причине непроходимости не доставляет ферментные вещества к своей цели. Препятствием на пути движению поджелудочного сока могут быть камни, новообразования, рубцы.
Также советуем просмотреть: Употребление варенья при панкреатите
Стоит отметить, что относительная форма недостаточности имеет свои характерные особенности развития. Механизм поражения происходит примерно так:
- Слизистая кишечника может быть повреждена по любым причинам, что сказывается на синтезировании холецистокина или секретина.
- На фоне этого ферменты, которые поступают в орган железы, не могут выполнять свою работу, что обусловлено резким падением рН, которое их активизирует. У больных показатель интрадуоденального элемента варьируется в пределах 5,5.
- Продукты, поступающие в пищеварительный тракт, не расщепляются и становятся одним большим комком, что провоцирует образование и поступление в организм различных инфекций, так как микрофлора кишечника нарушена.Также развитие вредных бактерий происходит в самом органе из-за благоприятных для них условий среды обитания.
Важно! Желчный сок поступает в меньшем количестве, так как возникает преграждение его движения по системе.
Такая форма классификации наблюдается у пациентов, которые постоянно голодают или сидят на строгой диете. Недостаточность белковых элементов влияет на развитие болезни, которая носит название «внешнесекреторная недостаточность», а также панкреатита, который приобретает хронический тип.
Причины заболевания
Чаще всего данное заболевание возникает из-за сопутствующих заболеваний таких, как:
- острый панкреатит;
- язва желудка;
- алкоголизм;
- холецистит;
- нередко оно проявляется на фоне удаленного желчного пузыря.
Чаще всего патология развивается из-за нерегулярного приема пищи, несбалансированного питания, к таким последствиям ведет отсутствие витаминов и белка.
Кроме этого, могут спровоцировать обострение стрессовые ситуации, занятость на вредном производстве, частые инфекционные заболевания.
Симптоматика паренхиматозной формы заболевания
Паренхиматозному панкреатиту, как любой хронической болезни, присущи стадии обострения и ремиссия. Обычно в период затишья больной ощущает себя совершенно здоровым, при этом недуг у него не прогрессирует. Когда ремиссия проходит, то наступает обострение со следующими симптомами:
- боли ноющего характера, начинающиеся в подреберье и переходящие в область спины;
- поврежденная поджелудочная железа вырабатывает минимальное количество пищеварительных ферментов, при этом пища не подвергается полному перевариванию. Вследствие чего развивается тошнота, запор, чередующийся с диареей;
- благодаря тому, что питательные вещества плохо перевариваются и не всасываются, организм испытывает голод, вследствие чего человек начинает худеть. К похудению приводит также отсутствие аппетита. В это время каловые массы приобретают жирный отблеск и имеют непереваренные включения;
- бывают случаи, что патология поджелудочной железы протекает одновременно с сахарным диабетом, так как она одновременно с пищеварительными ферментами вырабатывает инсулин. Дисфункция органа приводит к пониженной выработке инсулина и повышения сахара в организме.
Симптоматика внешнесекреторной недостаточности
Определение внешнесекреторной недостаточности не представляет особого труда. Ее первый признак проявления — это своеобразная реакция пищеварительной системы на сильно жирную пищу, которая сопровождается значительным количеством различных острых специй. У больных проявляются такие симптомы, как видоизменение стула, изжога, приступы тошноты и рвоты, а самое главное возникает чувство тяжести в желудке. Это свидетельствует о уменьшении работоспособности поджелудочной железы, в частности, в тонком кишечнике пищеварительного тракта.
По причине того, что пищеварительная система не справляется со своими прямыми функциями, вся пища переходит в толстый кишечник. Так как переваривание невозможно в полном объеме — происходит синтез выработки колоноцитов. Поэтому появляются нарушения в испражнении, то есть стул принимает другую форму, а позывы к посещению туалета увеличиваются. Кал может принимать различную форму, но всегда преобладает неприятный запах, сероватый оттенок, а также появляется жировая или масляная пленка. В испражнении обязательно будут присутствовать небольшие кусочки пищи, которые не были переработаны организмом. Количество позывов в туалет увеличивается в 5-6 раз за день, что доставляет человеку определенный дискомфорт в повседневной жизни. Такое же состояние самочувствия проявляется при внутрисекреторной недостаточности.
У пациентов с заболеванием недостаточности встречаются еще симптомы такие, как вздутие и образование коликов. Это сопровождается болевыми ощущениями в области живота. Уменьшение расщепления протеинов сказывается на белковом балансе, появляется недостаточность этого элемента. Человек стремительно теряет массу тела, так как происходит обезвоживание организма в сопровождении анемии. Как итог, во внутренней системе происходит нехватка микроэлементов, питательных веществ, витаминов. Такое состояние представляет угрозу для жизни пациента.
Также советуем просмотреть: Особенности деформации поджелудочной и методы лечения
К основным симптомам добавляются:
- ощущение постоянной слабости;
- быстрая переутомляемость;
- снижение работоспособности;
- тахикардия;
- затрудненное дыхание из-за отдышки;
- кожа приобретает неестественно бледный оттенок.
Методы диагностики
Опытный специалист может выставить диагноз панкреатит исходя из симптоматики больного. Не первый приступ скорей всего говорит о хроническом проявлении болезни. Однако для уточнения формы панкреатита необходимо пройти следующее обследование:
- УЗИ органов брюшной полости может точно определить наличие деформации органа или его увеличение. Данному типу заболевания присуще уплотнение органа, немного уменьшенного размером, причем главный его приток не подвергается изменениям.
- При паренхиматозном панкреатите анализ мочи и крови указывает повышение количества трипсина, липазы, амилазы.
- Анализ крови показывает повышенное содержание сахара.
- Ангиография путем ввода красящего вещества позволяет определить деформацию или сужение сосудов поджелудочной железы.
Терапия заболевания
Во время лечения необходимо учитывать, что:
- вылечить хронический паренхиматозный панкреатит невозможно;
- следует избегать осложнений, поскольку они разрушают ткани поджелудочной железы;
- необходимо как можно дольше продлевать ремиссию заболевания;
- запрещается заниматься самолечением, особенно это касается стадии обострения.
Терапия паренхиматозного панкреатита должна проводиться в стационаре. Первые 2 дня больного садят на лечебный голод, разрешают пить исключительно минеральную воду с выпущенными предварительно газами. После чего разрешено употреблять пищу, для этого необходима диета № 5. Сильные боли снимают Но-шпа, Анальгин, Новокаин.
https://youtube.com/watch?v=75tumoQL9l4
Для снятия интоксикации вводят раствор Глюкозы, если заболевание вызвано нехваткой пищеварительных ферментов, то рекомендуется прием таких средств, как: Мезим-форте, Панкреатин, Фестал. Когда патология сопровождается усиленной выработкой ферментов, то следующие препараты помогут снизить их содержание: Гордокс, Контрикал, Трасилол. Для восстановления функционирования поджелудочной железы назначают Метилурацил, Кобамамид. Для снятия воспаления показаны Ортофен или Диклофенак.
Если консервативная терапия не приводит к ожидаемому результату, тогда может потребоваться оперативное вмешательство, которое поможет облегчить самочувствие при гнойных абсцессах, закупорке протоков поджелудочной железы.
Отличия паренхиматозного хронического панкреатита от билиарнозависимого
Несмотря на схожесть билиарного панкреатита и хронической формы паренхиматозного, различия между ними все же существуют. Первый относится ко вторичным патологиям, и его проявлению способствует наличие какого-либо тяжелого недуга. Нередки случаи, когда заболевание становится следствием врожденных аномалий.
Билиарный панкреатит проявляется в результате попадания желчи в протоки поджелудочной железы. Увеличенное давление становится причиной разрыва стенок протоков. Попадая на паренхиму, желчь вызывает повышенное выделение фермента, и железа начинает переваривать сама себя.
Диетическое питание
После снятия обострения поддержать поджелудочную железу поможет диета № 5, разрешающая употребление в пищу перечисленных продуктов:
- подсушенного хлеба;
- нежирного мяса, птицу и рыбу;
- омлет, приготовленный из белка;
- крупяные и овощные супы;
- кисломолочные продукты;
- приготовленные на пару овощи;
- сладкие фрукты;
- компоты, кисели.
Стол № 5 запрещает прием:
- алкоголя;
- кислых супов;
- жирное мясо, птицу, рыбу;
- яйца;
- свежую сдобу;
- маринованные, соленые, жареные блюда;
- копчености;
- газировку;
- шоколад;
- кофе, какао.
Диетическое питание основано на частом и дробном питании, не менее 6 раз в сутки, поскольку таким образом пища не успевает скапливаться в пищеварительном тракте и требуется меньшее количество ферментов для ее переваривания.