Что такое механическая желтуха и ее причины?
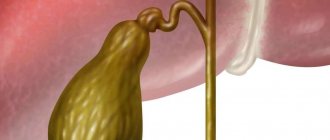
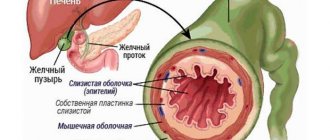
Гепатобилиарный тракт представляет собой систему, включающую несколько органов: печень, желчные протоки, желчный пузырь. Внутри печени происходит секреция пигментов и кислот, которые смешиваются с водой, образуя желчь. Это вещество по протокам в дальнейшем попадает в пузырь, а оттуда – в кишечник, где принимает участие в пищеварении.
При механической желтухе выведение желчи из печени не происходит. Это вызывается патологиями, при которых проходимость желчевыводящих путей нарушается. В результате вещество застаивается в печени.
Одна из функций желчи – выведение из печени избыточного билирубина. В составе этого вещества билирубин проходит по кишечнику и в дальнейшем покидает его с калом. При нарушениях оттока развивается холестаз – застой желчи в печени. Это неминуемо приводит к росту уровня билирубина, который, проникая в кровь, вызывает желтушность.
Провоцирующие факторы:
- Холецистит
- Панкреатит
- Гепатит
- Цирроз
- Опухолевые новообразования (онкология, кисты, полипы)
- Паразитарная инвазия
- Воспаление лимфоузлов в области желчных протоков
Механизм развития патологии сложный. В большинстве случаев он связан протекающим воспалительным заболеванием. Из-за воспаления развивается отек, влияющий на проходимость желчных протоков. Вследствие этого возникает застой.
Это интересно: Патологическая желтуха у новорожденных: причины, симптомы, лечение и последствия
Как осуществляется процедура дренирования
Дренирование общего желчного протока имеет свои показания и противопоказания. Так, к дренированию приступают, если необходимо:
- Извлечь зараженную и застоявшуюся жидкость из печени и проходов.
- Устранить сужение просвета холедоха и восстановить проходимость желчи в другие органы.
- Промыть желчный пузырь и его проходы при помощи антисептиков или антибиотиков.
- Для избегания образований рубцов на месте проведения операции в ЖВП.
- Для предотвращения образования свищей после проведения операции на протоке.
- Для отведения жидкости из печени, чтобы почистить полость пузыря.
Первостепенными показаниями для выполнения хирургического вмешательства являются такие патологии и заболевания желчного пузыря, как:
- Желчнокаменная болезнь – хирургическое вмешательство позволяет расширить просвет протока, что способствует отхождению камня. Важно понимать, что после операции по удалению желчного пузыря, дренаж не ставится, а проводится глубокое подшивание протоков.
- Холецистит в острой стадии – здесь вмешательство показано, когда воспалительный процесс мешает отхождению жидкости и возникает её застой и инфицирование.
- Механическая желтуха – вмешательство необходимо для удаления излишков билирубина и оттока ферментов из печени.
- Опухоли – главная причина закупорки ходов.
- Панкреатит – расширение протоков показано, когда происходит отек головки поджелудочной железы, что мешает отхождению желчи в двенадцатиперстную кишку.
- Холангиты и кисты на протоках.
- Аномалия развития ЖВП, что приводит к врожденной закупорке протоков.
Также, расширение желчных ходов может осуществляться, если необходимости введение в желчевыводящие пути лекарственных препаратов, в том числе антибактериальных и антисептиков, промывания органов для того, чтобы улучшить состояние желчных протоков.
Так, установление дренажа возможно, если у человека нет:
- Нарушения свёртываемости крови.
- Скопления жидкости в брюшине и тяжелой стадии печёночной недостаточности.
- Онкологического процесса в стадии метастазирования.
- Наличие опухолевидных образований на пути установки дренажей.
- Беременности на поздних сроках гестации.
- Ожирения.
- Нарушения сердечной и дыхательной деятельности.
Эти противопоказания необходимо соблюдать, поскольку выполнение процедуры при их наличии может привести к развитию таких осложнений, как инфекции, кровотечения и недостаточная эффективность процедуры.
Механическая желтуха не всегда требует проведения дренирования. В зависимости от того, сколько жидкости выводится органом больного, от состояния человека, специалисты могут прибегнуть к консервативному лечению патологии. Если произошло развитие осложнений или усугубление ситуации, врачи решают вопрос о необходимости операции.
Основными показаниями для проведения дренажа при механической желтухе являются:
- Повреждения общего протока.
- Панкреатит и холецистит в острой стадии.
- Гнойные процессы в ЖВП.
- Опухоли.
- Камнеобразование.
Дренирование желчных протоков при механической желтухе показано, когда происходит нарушение оттока жидкости из органа, при скоплении большого количества билирубина в крови человека.
Во время выполнения процедуры важно следить за состоянием пациента, не допустить смещения или повреждения катетера – при этом могут возникнуть грозные осложнения, влекущие за собой необратимые последствия и смерть больного.
Оперативное вмешательство не влияет на процесс образования желчи. Даже если удаляют желчный, она продолжает вырабатываться клетками печени. Только теперь секрет не задерживается в желчном пузыре, а поступает напрямую в 12-перстную кишку. В первое время после холецистэктомии, пока не произошла адаптация печени, и она не начала синтезировать ограниченный объем желчи, у человека будут наблюдаться симптомы нарушения пищеварения (жидкий стул, метеоризм, тошнота).
Если вырезали пузырь, меняется анатомия и физиология всего пищеварительного тракта:
- изменение структуры поджелудочной железы – выявляется на УЗИ, как повышение эхогенности;
- поджелудочная железа вырабатывает больше фермента трипсина и меньше липазы;
- повышается давление внутри желудка и дуоденального пространства;
- нарушается отток панкреатического сока;
- увеличивается количество Helicobacter pylori на слизистой оболочке желудка;
- расширение печеночных и желчных протоков (до 10 мм по УЗИ);
- меняется концентрация желчных кислот;
- нарушается тонус сфинктера Одди.
Бесконтрольный отток желчи в 12-перстную кишку и дисбаланс ее компонентов приводит к нарушению переваривания и всасывания жировых соединений. Вот почему ухудшаются антимикробные свойства секрета, что влечет повышение численного значения бактерий на слизистой 12-перстной кишки, нарушению микрофлоры кишечника, ухудшению циклического обращения желчных кислот в пищеварительном тракте.
Несмотря на то, что желчный пузырь не относится к жизненно важным органам, его отсутствие приводит к серьезным переменам в физиологии всех составляющих пищеварительного тракта. К таким выводам пришли специалисты зарубежной и отечественной медицины, опираясь на результаты многолетних исследований, которые регулярно публикуются в статьях на авторитетном медицинском сайте.
Если удален желчный пузырь, самым распространенным последствием является дисфункция сфинктера Одди (это второе название постхолецистэктомического синдрома). Она встречается у 40 % больных и может развиваться:
- по гипертонусу – замыкательная мышца всегда находится в напряжении;
- по гипотонусу – когда сфинктер постоянно расслаблен.
Проблемы обусловлены отсутствием желчного пузыря, который моделировал работу сфинктера желчевыводящих протоков путем передачи сигнала в виде нервных импульсов и стимуляции выработки холецистокинина. Отсутствие связи с желчным пузырем вызывает дискоординацию сфинктера Одди, что чревато появлением следующих симптомов:
- болевые ощущения в области удаленного пузыря;
- тяжесть и дискомфорт в желудке;
- тошнота, рвота;
- изжога, метеоризм;
- отрыжка, диарея.
Коррекция любого последствия после удаления заключается в медикаментозном лечении, соблюдении рекомендаций врача по поводу диеты, режима питания, жизненного уклада. При серьезных нарушениях проводится восстановление функции сфинктера путем оперативного вмешательства.
Холедохолитиаз
Обменные нарушения и литогенность желчи сохраняются после эктомии желчного пузыря, поэтому даже через несколько лет камни могут образоваться снова. Но на этот раз их локализация – холедох (общий желчевыводящий проток). Конкременты затрудняют отток желчи и приводят к появлению типичных признаков образования камней:
- холангит – воспалительное поражение стенок протоков;
- механическая желтуха – вследствие увеличения концентрации билирубина в крови;
- печеночная колика – приступообразная острая боль под правым ребром.
При развитии воспалительных процессов к болевому синдрому присоединяется тошнота, рвота, лихорадка с резким подъемом температуры тела до 39 градусов, повышенное потоотделение. Если камень перекрывает проток, появляются признаки желтухи – желтушность кожи и склер. В этом случае для нормализации состояния показано растворение или удаление камней.
Жизнь после операции, а именно эктомия желчного пузыря омрачается проблемами с поджелудочной железой. Нарушение механизма выработки ферментов, задержка панкреатического сока приводит к воспалению органа. Заболевание может прогрессировать много лет и проявляется:
- приступами болей в правой и левой половине живота;
- иногда болевой синдром может носить опоясывающий характер;
- приступ провоцирует прием жирной, острой, жареной пищи;
- у некоторых пациентов болевой синдром может появиться ночью;
- в период обострения отмечается небольшое повышение температуры тела.
В период сильного обострения мужчинам и женщинам назначают 3-х дневный лечебный голод и употребление минеральной воды без газа. В дальнейшем даются рекомендации по соблюдению диеты №5 со строгим ограничением жиров. Последствия после удаления желчного пузыря напрямую зависит от питания, поэтому важно соблюдать диету.
После удаления желчного пузыря на фоне нарушения механизма работы сфинктера Одди происходит заброс содержимого из 12-перстной кишки в желудок. Патологическое явление сопровождается следующими симптомами:
- боль, распространяющаяся по всему животу;
- язык покрыт желтым налетом;
- отрыжка, изжога.
Рефлюкс подтверждается на ультразвуковом исследовании органов брюшной полости, лечится медикаментозно, в тяжелых случаях хирургическим путем. Длительное течение дуоденогастрального рефлюкса приводит к развитию язвы желудка и 12-перстной кишки за счет агрессивного воздействия желчи на слизистую ЖКТ.
Гастрит и эзофагит
Воспаление желудка и пищевода – частое явление после удаления желчного пузыря. Регулярный заброс едкой желчи раздражает стенки верхних отделов ЖКТ, разрушает защитный слой слизи и вызывает воспалительную реакцию. При поражении пищевода у человека появляется:
- ощущение кома в горле;
- боль во время глотания;
- жжение, изжога.
В осложненных случаях голос становится хриплым, образуются язвы во рту, неприятный запах изо рта, боль распространяется за грудину и отдает в спину. Обычно, если был удален желчный пузырь, такое последствие, как эзофарингит, сочетается с гастритом. Это чревато появлением:
- тупой ноющей болью в эпигастральной области;
- тяжестью в верхней части живота;
- изжогой, отрыжкой;
- рвотой с желчью и слизью;
- серым налетом на языке;
- ухудшением аппетита.
Патологический процесс распространяется и на кишечный отдел, вызывая урчание в животе, метеоризм, расстройство стула – чередование запоров и поносов. Чтобы улучшить состояние после удаления желчного пузыря, человеку рекомендуют придерживаться диетического питания. Важным советом является необходимость вести здоровый стиль жизни с отказом от алкоголя и других вредных привычек.
Показания к дренированию желчных протоков и желчного пузыря
Дренирование – хирургическая операция, цель которой заключается в улучшении оттока веществ, устранение причин механической непроходимости. Любое хирургическое вмешательство считается сложным, проводится строго по показаниям после предварительной подготовки.
Пациентам с механической желтухой дренаж желчного пузыря проводят в случае, если консервативные методы терапии не обеспечили выраженный результат. Часто грамотная медикаментозная терапия приводит к улучшению проходимости. Благодаря этому отток веществ нормализуется, а уровень билирубина стабилизируется. При некоторых болезнях консервативные способы терапии не эффективны, из-за чего применяют дренаж.
Показания:
- Желчнокаменная болезнь на поздних стадиях
- Злокачественные, доброкачественные опухоли
- Острый холецистит
- Врожденные аномалии развития
Дренирование также назначается в качестве подготовительной процедуры перед тяжелыми операциями. Часто дренаж ставят перед применением антисептических препаратов или антибиотиков для лечения бактериальных поражений.
Какое обследование проводится при механической желтухе у онкологических больных?
Блокирование желчных протоков– холедоха, правого и левого печеночных, а также внутрипеченочных протоков у онкологических больных происходит за счет сдавливания их опухолью в следующих случаях:
- при раке головки поджелудочной железы;
- при раке холедоха (общего желчного протока);
- при раке 12-перстной кишки;
- при раке желчного пузыря;
- при раке фатерова соска (место выхода холедоха в 12-перстную кишку);
- при первичном раке печени, когда опухоль располагается вблизи крупных протоков;
- при метастазах в печени рака других органов;
- при лимфомах.
Наиболее часто механическая желтуха диагностируется при лечении рака за рубежом и, считается, что это связана именно с метастазами в печень, а вот почему. Дело в том, что главная функция печени – это очистка всего организма от токсинов, и к ней по воротной вене притекает венозная кровь, собирающаяся из всех органов и участков тела.
При наличии в каком-либо органе или участке тела злокачественной опухоли ее клетки могут вымываться и попадать в тканевую жидкость, оттуда в лимфу и в кровь, а затем в печень. Оседая там, они размножаются и образуют метастатический узел – вторичную раковую опухоль. Это происходит в далеко зашедших случаях рака, когда он разрастается и становится более рыхлым. Метастазы в печени всегда свидетельствуют о 4-й стадии рака.
Они могут попадать буквально из любого органа при:
- раке легкого;
- раке груди;
- раке желудка;
- раке кишечника;
- раке матки;
- раке простаты;
- раке яичника;
- саркомах молочной железы.
Механическая желтуха при лечении неходжкинских лимфом за границей связана с поражением и увеличением лимфоузлов у ворот печени, которые сдавливают желчные протоки.
При исследовании онкологического больного с механической желтухой выполняют УЗИ печени и допплерографию, которые позволяют определить наличие и расположение опухоли, состояние желчных протоков – их сужение, расширение, деформацию. Дополнительно назначается МРТ, ПЭТ для точного определения распространения опухоли в брюшной полости обязательной является холангиография – рентген-исследование желчных протоков с контрастом. Такие исследования проводят во всех клиниках Израиля и других стран с развитой системой здравоохранения.
Она может выполняться двумя методами:
- эндоскопическим ретроградным — через зонд, введенный в 12-перстную кишку, в просвет холедоха вводят контраст и делают снимки.
- чрескожным пункционным, при котором в межреберье справа под контролем узи делают пункцию печени, проникают в крупный желчный проток и вводят контраст, затем делают снимки.
Такое исследование позволяет точно определить уровень сдавления протока, что очень важно для выбора метода лечения.
Помимо этих исследований пациенту проводится:
- сканирование всех органов;
- полное лабораторное исследование;
- определение количества и фракций билирубина;
- исследование на онкомаркеры;
- молекулярно-генетические пробы.
Виды дренирования
Применяют разные методы установки дренажа. Они отличаются способом введения, показаниями, и другими особенностями. Оптимальный способ снизить концентрацию билирубина назначают, учитывая особенности пациента, клинической картины.
Наружное дренирование желчных протоков
В область нарушения проходимости вводятся проводниковые трубки. Они выводят желчь из органа в емкость, зафиксированную снаружи.
Дренирование проводят при подготовке к операциям либо после перенесенных вмешательств. Преимущество наружного метода – возможность контроля объема вырабатываемого секрета, присутствие в нем крови, гноя, указывающих на осложнения. По установленному катетеру со струной можно вводить лекарственные препараты.
Пациентам с наружным дренажом необходимо принимать ферментные препараты. Для поддержания пищеварительных функций производится введение желчи непосредственно в кишечник.
Это интересно: Сколько лечится желтушка у новорожденных: причины и последствия
Наружно-внутреннее дренирование
Дренаж устанавливается таким образом, чтобы большая часть желчи попадала в кишечник. Избыток секрета выводится наружу в емкость-приемник.
Процедура проводится пункционным методом. При неправильном проведении возможны осложнения. Чаще всего это случае при повреждении дренажной трубки.
Чрескожное чреспеченочное дренирование (ЧЧХ)
Предусматривает внедрение устройства, который препятствует развитию застойных процессов. Он устанавливается на длительный срок. Благодаря такому методы повторное развитие непроходимости исключается. Объем попадающей в кишечник желчи контролируется.
Такой вариант процедуры применяют, преимущественно, как мера паллиативной терапии для смертельно больных. Часто назначают пациентам с раком, циррозом, врожденных аномалиях.
Отзывы о лечении механической желтухи за рубежом
Механическая желтуха опасна для организма, вызывая тяжелую интоксикацию и нарушение функции всех органов. В онкологии она чаще диагностируется при лечении метастатического рака за границей, и на таких больных часто «ставят крест», как на не перспективных в плане лечения.
Такая постановка вопроса характерна для медицинских учреждений, уровень которых оставляет желать лучшего, где нет новых технологий обследования и устранения данного осложнения.
Однако в современных клиниках и центрах, как зарубежных, так и отечественных, применяются методы, позволяющие:
- точно определить причины;
- уровень желтухи;
- принять меры для восстановления нормальной циркуляции желчи.
Далее мы рассмотрим клиническую природу развития этого состояния, а также узнаем, сколько длится механическая желтуха.
Консультация ведущего врача
Лечение механической желтухи проводится параллельно с комплексным лечением основного заболевания (рака, саркомы, лимфомы). Это лечение не устраняет опухоль, а лишь ликвидирует блокаду желчных ходов, создает условия для оттока желчи в кишечник, тем самым спасая больного от гибели, увеличивая продолжительность жизни при механической желтухе. В некоторых случаях назначают капельницы при механической желтухе.
Разумеется, устранить блок желчи и восстановить проходимость желчных путей можно только путем хирургического вмешательства. В современных клиниках применяются так называемые дренирующие операции на желчных ходах, которые выполняют после проведения холангиографии и определения уровня блокады протока.
Применяют следующие методы дренирования:
- наружное дренирование — устанавливают зонд, выводящий желчь наружу. При этом устраняется ее застой и механическая желтуха. Недостатком метода является отсутствие поступления желчи в кишечник и связанные с этим нарушения пищеварения – непереваривание жиров и жирорастворимых витаминов. Однако преимущества состоят в том, что зонд можно использовать для введения химиопрепаратов в печень, для селективной радиотерапии рака (введение раствора с радиоизотопами).
- внутреннее дренирование — восстанавливает пассаж желчи в кишечник, устраняя желтуху, и нормализуя пищеварение. Такие операции называют билиодигестивными анастомозами, когда общий желчный проток отсекается от места его сдавления и вшивается в петлю тонкой кишки. Однако эти операции на брюшной полости сложнее, и выполнить их можно не каждому больному, с учетом общего состояния здоровья.
- комбинированное (наружно-внутреннее) дренирование — желчь частично поступает в кишечник, частично выводится наружу. Метод дренирования выбирается индивидуально, в зависимости от места блокирования желчи, характера и расположения опухоли, анатомических особенностей и общего состояния пациента. Чаще всего эти операции выполняются малоинвазивными методами – эндоскопическим, лапароскопическим, чтобы не наносить больному дополнительной травмы.
Среди новых методов терапии непроходимости желчных ходов, используемых при лечении рака в Израиле, большую популярность приобретает стентирование – расширение протока специальным зондом и введение в его просвет трубчатого металлического или пластикового каркаса (стента), который не позволяет протоку сужаться.
Такие операции выполняют, когда проток окружен опухолью, и нет возможности его вывести, расширяют его просвет изнутри, с помощью стента.
В современных клиниках стентирование выполняется с применением эндоскопических видеосистем (Olympus и др.) и томографического цифрового аппарата-стеноскопа (General Electric). Процедура точна, малотравматична и занимает немного времени.
Разрабатываются также и новые виды внутрипротоковых стентов. Дело в том, что срок службы обычного стента составляет 2-3 года, он постепенно забивается замазкообразной массой, образующейся из желчи, и перестает выполнять свою функцию.
Сегодня возможно применение саморасширяющихся нитиноловых проволочных стентов, которые реагируют на изменение просвета протока и степень его сдавления, а срок их установки не ограничен.
Получите программу лечения
Многих пациентов интересует вопрос – сколько живут люди с механической желтухой? Дренирующие операции при механической желтухе, стентирование желчных путей очень эффективны, они фактически спасают жизнь пациента, точнее, устраняют угрозу гибели от развивающейся механической желтухи. Разумеется, это на годы продляет ему жизнь даже в случаях неоперабельного рака, улучшает качество жизни.
Согласно статистике, приводимой разными клиниками, дренирующие операции и стентирование при онкологической механической желтухе в течение 2-3 недель позволяют:
- устранить печеночную недостаточность;
- нормализовать пищеварение;
- подготовить больного к прохождению курса химиотерапии, радиотерапии, которые весьма нежелательны во время желтухи.
Говоря об обращении в ведущие онкоклиники, нельзя обойти стороной вопрос о стоимости лечения рака за границей. Необходимо учитывать, что на стоимость услуг влияет состояние пациента и стадия его заболевания. Несмотря на то, что механическая желтуха у онкобольных является показателем запущенной метастатической стадии рака, не следует опускать руки.
Лучше всего описать результаты терапии при этом диагнозе могут те, у кого была механическая желтуха.
«После того, как я лечила опухоль желчного пузыря в районном онкоцентре, у меня появилась желтуха. А так, как мне еще предстояла химиотерапия, муж настоял на том, чтобы я продолжила лечение за границей. Попала я в турецкую клинику, где мне быстро сделали дренаж и позже я смогла закончить химию. Очень хорошо, что я попала именно сюда, так как российские врачи не справились бы».
Ольга, г. Пермь
«Из-за рака печени появилась желтуха. Пришлось срочно искать больницу за рубежом, так как я понимала, что меня могут просто не спасти на родине. Обратилась в клинику Ихилов в Израиле. Здесь меня за 2 дня обследовали, назначили операцию и мне стало легче. Сейчас прохожу дальнейшее лечение здесь же».
Анна, Санкт-Петербург
Продолжительность жизни больного со злокачественной опухолью может быть больше, чем с синдромом механической желтухи. Нельзя терять времени!
По данным ВОЗ киста печени диагностируется у 0,8–2% людей на планете. Это доброкачественное образование в паренхиме в виде полости, заполненной жидким или желеобразным прозрачным веществом. Размеры кист могут доходить до 25 см в диаметре. Как правило, диагноз ставится у людей в возрасте 40–50 лет (втрое чаще у женщин), поскольку киста печени обычно прогрессирует бессимптомно.
Причины
Все кистозные образования в паренхиме печени разделяют на паразитарные и непаразитарные. В первом случае понятно, что болезнь является приобретенной и развивается на фоне действия паразитарной инвазии — обычно это эхинококкоз или альвеококкоз. Во втором случае вопросы этиологии до конца не изучены, поэтому сейчас медики предлагают несколько гипотез происхождения кист:
- дефект развития плода в утробе матери, когда нарушается внутрипеченочная циркуляция крови в воротной вене; в результате возникают замкнутые области, покрытые эпителием, которые со временем в процессе переработки печенью поступающих элементов (пища, лекарства, химикаты) заполняются воспаленной жидкостью и разным биологическим «мусором»;
- гормональный дисбаланс и длительный прием гормональных препаратов — по результатам исследований, у неоднократно рожавших женщин повышается склонность к развитию кистозных процессов;
- быстропрогрессирующие воспаления в печени, в частности, фиброз и цирроз на фоне гепатитов или алкогольной болезни;
- оперативные и травматические повреждения печени, в результате которых образуется крупная остаточная полость (где скапливалась желчь и кровь), не позволяющая сомкнуться краям паренхимы.
Классификация
Кисты печени могут по-разному менять ее морфологическую структуру — располагаться в разных долях, занимать какой-то определенный сегмент или распространяться лишь на поверхности паренхимы. В редких случаях киста образуется «самостоятельно», соединяясь с печенью лишь тонкой перемычкой.
Цвет кистозного вещества определяется содержащимися в ней элементами — эпителиальные клетки, фибрин, холестерин, муцин и билирубин. Так, при скоплении холестерина жидкость имеет белый или слегка желтый цвет, а при высоком содержании билирубина — яркий светло-коричневый оттенок. В редких случаях, когда происходит инфицирование печени с гнойным процессом и кровоизлияниями, содержимое кисты приобретает темно-коричневый или синий цвет.
Консервативное лечение при опухолевом происхождении механической желтухи неэффективно, так как при это не устраняется главная ее причина. Более того, желтуха может прогрессировать, так как со временем проходимость желчевыводящих путей становится все хуже. Инфузионная терапия может снизить содержание билирубина в крови, но первоочередная задача при лечении опухолей печени — восстановление оттока желчи.
Так как пациенты с уже сформировавшейся механической желтухой поступают на лечение довольно поздно, то лечение разделяют на 2 этапа — временное желчеотведение с дальнейшим проведением радикальной операции. Такой подход позволяет снизить смертность и количество послеоперационных осложнений.
Хирургические методики позволяют не только избавиться от механической желтухи, но и подготовиться к радикальной операции по удалению опухоли. Разработано несколько подходов — эндоскопический, чрескожный, интраоперационный (во время проведения другой операции). Перед проведением любого вмешательства проводится тщательная визуализация поражения с помощью ультразвука и рентгенологических методик.
Противопоказания к дренированию
Процедура может назначаться не всем категориям пациентом. Это объясняется потенциальным риском осложнений. Перед операцией в обязательном порядке требуется убедиться в отсутствие ограничений.
Противопоказания:
- Заболевания, характеризующиеся нарушением свертываемости крови
- Печеночная недостаточность, сопровождающаяся асцитом
- Поздние стадии рака
- Патологические новообразование в месте предполагаемого фиксации дренажа
- Поздние сроки беременности
- Ожирение
- Тяжелые заболевания, пороки сердца
Операция не проводится при механической желтухе пациентам с недавно перенесенными хирургическими операциями. Запрещено совершать вмешательство если больной находится в тяжелом состоянии. Процедуру в подавляющем числе случаев проводят запланировано. В качестве экстренной терапевтической меры дренирование осуществляют редко.
Суть дренирования
Дренирование желчевыводящих протоков являет собой разновидность процесса инвазивного создания анастомоза на пути от желчного протока к кишке. На первом этапе с использованием инфузионной капельницы больному вводят препараты седативного типа и анальгетики. Иногда применяется общая анестезия. В ходе операции показатели сердечно-сосудистой системы и давления должны быть под постоянным контролем медсестры.
Возможность проведения подобных операций обеспечивается наличием специального рентгеноборудования для УЗИ. Благодаря такому хирургическому вмешательству при тяжелых заболеваниях, например, раке неоперабельного типа, жизнь пациента можно продлить от 6 месяцев до 1,5 года.
Возможные осложнения
Механическая желтуха – достаточно опасное нарушение. При отсутствии своевременного лечения развиваются тяжелые патологические явления. Поэтому необходимо восстановить проходимость желчных протоков, улучшить отток веществ, снизить нагрузку на органы.
Установка дренажа – самый эффективный способ лечения. В отличие от консервативных способов, он позволяет быстро устранить непроходимость, восстановить нормальный отток. Наружный и наружновнутренний дренаж устанавливается без осложнений. Такие варианты считаются безопасными, в редких случаях вызывают побочные явления. Чаще всего осложнения возникают при чрескожно чреспеченочном способе.
Это интересно: Опасна ли желтушка у новорожденных: виды и последствия
Негативные последствия процедуры:
- Геморрагические нарушения
- Перитонит вследствие истечения желчи в брюшную полость
- Болевой синдром
- Развитие холангита
- Смещение дренажного катетера, трубку, протеза
- Нагноение в области внедрения
Благодаря применению современных медицинских инструментов, аппаратуры, риск осложнений минимален.
Виды операций
Питание начинается со второго дня. Пищу употребляйте простую, для послеоперационного периода. В этот день придется ограничиться нежирным легким бульоном, фруктами, легким творогом, йогуртом.
Пищу рекомендуется принимать в небольших количествах, с большой частотой: 5-7 приемов.
Спустя три дня уже можно приступать к употреблению повседневных продуктов. Исключается грубые продукты, жирные, жареные блюда, пряности, соусы. Не рекомендуется употреблять изделия из ржаной муки, все, что способствует выделению желчи, газообразованию.
Рекомендуется переходить на питание по лечебной диете №5.
Полностью послеоперационная боль исчезает по истечении 24-96 часов. Если за этот период боль не проходит, а наоборот, усиливается, необходима консультация врача. Нательное белье должно быть мягким, не должно давить, натирать место проколов.
Дренаж
В большинстве случаев требуется дренаж. Его основной целью является обеспечение надежного оттока желчи, жидкости. Дренаж препятствует появлению застоев. Если образование жидкости снизилось, начались восстановительные процессы, дренаж можно убирать.
Швы, в отличие от полостной операции небольшие, компактные. В диаметре они не превышают 1,5-2 см. Снимают швы по мере заживления разрезов. При хорошем заживлении швы снимают уже на второй день, при низкой скорости восстановительных процессов снятие производят примерно на 7-10 сутки. Все зависит от индивидуальных особенностей пациента.
Шрамы после лапароскопии незначительные, в размере не превышают 2 см. После операции остается четыре шрама. Заживают быстро.
Сколько лежать после операции по удалению желчного пузыря?
Пациент должен лежать 4-6-часовой период. Затем можно подниматься, делать медленные движения. Довольно часто выписывают из стационара даже в день операции.
После обычной неосложненной лапароскопической холецистэктомии пациент из операционной поступает в отделение интенсивной терапии, где он проводит ближайшие 2 часа послеоперационного периода для контроля за адекватным выходом из состояния наркоза.
При наличии сопутствующей патологии или особенностей заболевания и оперативного вмешательства длительность пребывания в отделении интенсивной терапии может быть увеличена. Затем пациента переводят в палату, где он получает назначенное послеоперационное лечение.
В течение первых 4-6 часов после операции пациенту нельзя пить и вставать с кровати. До утра следующего дня после операции можно пить обычную воду без газа, порциями по 1-2 глотка каждые 10-20 минут общим объемом до 500 мл.
Через 4-6 часов после операции пациент может вставать. Вставать с кровати следует постепенно, вначале посидеть какое-то время, и, при отсутствии слабости и головокружения можно встать и походить возле кровати.
В первый раз вставать рекомендуется в присутствии медицинского персонала (после длительного пребывания в горизонтальном положении и после действия медицинских препаратов возможен ортостатический коллапс – обморок).
На следующий день после операции пациент может свободно передвигаться по стационару, начинать принимать жидкую пищу: кефир, овсяную кашу, диетический суп и переходить к обычному режиму употребления жидкости. В первые 7 суток после оперативного вмешательства категорически запрещено употребление любых алкогольных напитков, кофе, крепкого чая, напитков с сахаром, шоколада, сладостей, жирной и жаренной пищи.
Питание пациента в первые дни после лапароскопической холецистэктомии может включать кисломолочные продукты: обезжиренные творог, кефир, йогурт; каши на воде (овсяную, гречневую); бананы, печеные яблоки; картофельное пюре, овощные супы; отварное мясо: нежирная говядина или куриная грудка.
При обычном течении послеоперационного периода дренаж из брюшной полости удаляют на следующий день после операции. Удаление дренажа безболезненная процедура, проводится во время перевязки и занимает несколько секунд.
В первый месяц после операции происходит восстановление функций и общего состояния организма. Тщательное соблюдение врачебных рекомендаций является залогом полноценного восстановления здоровья. Основными направлениями реабилитации являются – соблюдение режима физической нагрузки, диета, медикаментозное лечение, уход за ранами.
В стационаре на послеоперационные раны, располагающиеся в местах введения инструментов будут наложены специальные наклейки. В наклейках «Тегадерм» (они выглядят как прозрачная пленка) возможно принимать душ, наклейки «Медипор» (пластырь белого цвета) перед приемом душа нужно снять.
Душ можно принимать начиная с 48 часов после оперативного вмешательства. Попадание воды на швы не является противопоказанным, однако не следует мыть раны с гелями или мылом и тереть мочалкой.
После принятия душа следует смазать раны 5% раствором йода (либо раствором бетадина, либо бриллиантовым зеленым, либо 70% этиловым спиртом). Раны можно вести открытым методом, без повязок.
Прием ванн или купание в бассейнах и водоемах запрещается до снятия швов и в течение 5 дней после снятия швов.
Швы после лапароскопической холецистэктомии снимают на 7-8 сутки после операции. Это амбулаторная процедура, снятие швов проводит доктор или перевязочная медицинская сестра, процедура является безболезненной.
Как только пациент узнал о том, что операция показана как единственное эффективное лечение, и дата уже известна, стоит приступить к подготовке. Для начала врач должен пояснить, какое время займет период реабилитации после холецистэктомии. Время пребывания на больничной койке может растянуться в зависимости от размера разреза.
Обычно пациенту предоставляют список вещей, которые нужно подготовить при поступлении в хирургическое отделение.
Диета после лапароскопии желчного пузыря является главным аспектом восстановления. Грамотно выстроенный рацион помогает предотвратить расстройство желудочно-кишечного тракта, что является частым проявлением после холецистэктомии.
До 4 месяцев стоит придерживаться такого рациона:
- нежирное мясо, отварное или паровое;
- отварное белое мясо рыбы;
- овощи, предпочтительнее картофель, морковь и кабачки;
- свежие ягоды и фрукты;
- некрепкий чай, овощные соки и фруктовые напитки.
Стоит забыть о выпечке, о жареных блюдах, жирном молочном. Хлеб лучше употреблять «вчерашний». В качестве десерта можно готовить себе печёное яблоко с творогом, компоты, кисели. Есть нужно маленькими порциями, не менее 5-6 раз в сутки.
Необходимо снизить употребление продуктов с высоким содержанием холестерина. Дневная порция сливочного масла не должна превышать 20 граммов. Молочное нужно покупать низкой жирности.
Важно пережёвывать пищу медленно, это позволит пробуждать ферменты, необходимые для пищеварения. Все эти рекомендации призваны помогать печени.
Тем не менее, многие пациенты игнорируют эти правила и начинают поедать всё, что хотят. Такое отношение к своему организму ни к чему хорошему не приведет. В медицинской практике говорят о случаях, когда больного после холецистэктомии через несколько месяцев вновь клали в больницу на реабилитацию. Возвращение к обычному рациону должно произойти более чем через год.
И, конечно, стоит навсегда забыть об алкоголе. Восстановление после операции – долгий путь по направлению к своему здоровью. Безусловно, это требует терпения и выдержки, однако, чтобы не допустить серьёзных осложнений, нужно постараться.
Важную роль в восстановлении организма играет физическая активность. Сразу после операции нагрузки должны ограничиваться субъективными ощущениями, затем можно подключить разминку, прогулки на свежем воздухе. Мышцы корпуса нельзя напрягать раньше, чем через год. Приятные эмоции – это лучшее лекарство для прооперированного человека.
В настоящее время лапароскопическое удаление камней из желчного пузыря применяется очень редко. Данное явление связано с тем, что хроническое течение ЖКБ связано с нарушениями в холестериновом обмене веществ и операция не имеет большого смысла, поскольку через некоторый промежуток времени произойдет рецидив.
Холецистэктомия используется в лечении таких заболеваний, как:
- хроническое калькулезное воспаление желчного пузыря;
- холестероз;
- полипоз желчного пузыря;
- острое воспаление желчного пузыря;
- бессимптомное камненосительство.
Общими противопоказаниями к лапароскопии являются такие заболевания, как злокачественные опухоли, сердечная и легочная декомпенсация, разлитой перитонит. Малоинвазивный метод не применяется у лиц, имеющих избыточную массу тела и у беременных женщин на поздних сроках гестации.
Также лапароскопическая холецистэктомия не производится людям, имеющим абсцесс (гнойное воспаление с образованием ограниченного инфильтрата) желчного пузыря, с сильными рубцами в области органа, имеющим острый панкреатит (воспаление поджелудочной железы. Операция не показана лицам с кардиостимулятором и механической желтухой.
Лапароскопия, несмотря не малый травматизм, является серьезным хирургическим вмешательством, поэтому перед операцией должна быть осуществлена подготовка к удалению желчного пузыря. Она включает в себя проведение полного диагностического обследования состояния организма. Пациент обязательно должен сдать кровь на общий и биохимический анализ, по которым оценивается работа печени, почек, поджелудочной железы и наличие воспалительных реакций.
Также пациенту нужно сдать мочу на общий анализ, который помогает проанализировать функцию почек. Перед операцией хирургу необходимо знать, имеются ли у больного инфекции, передающиеся через кровь: СПИД и ВИЧ, сифилис, гепатиты. Также пациент должен сдать кровь на коагулограмму — анализ, характеризующий состояние свертывающей системы крови.
Среди инструментальных методов обследования обязательными являются электрокардиограмма (оценка работы сердца), флюорография (оценка состояния легких), ФГС или ЭГДС (оценка пищеварительной функции). Пациент тщательно осматривается хирургом, терапевтом, анестезиологом. Если у него имеются хронические заболевания, обязателен прием врача, занимающегося лечением пораженного органа.
За день до операции запрещен прием пищи после шести часов вечера. Пациент не должен пить за 8 часов до предстоящей лапароскопии. При плановом поступлении больному делается две клизмы: вечером за день до вмешательства и утром перед операцией. За 7 дней до предполагаемой лапароскопии следует отменить прием кроворазжижающих и нестероидных противовоспалительных препаратов, что поможет избежать кровотечений.
Обычно холецистэктомия производится под общей анестезией с помощью специальной маски. Данный вид обезболивания помогает добиться полного отсутствия неприятных ощущений и предупреждает нежелательные движения пациента по ходу операции.
После удаления желчного пузыря пациента перевозят в палату, где он отходит от наркоза. В это время его могут беспокоить тошнота, головные боли, плохое самочувствие, чувство «разбитости». Рекомендован постельный режим в течение 8 часов, затем больной может садиться, выполнять простые манипуляции в положении лежа. Врачи советуют не вставать с кровати до конца дня. Пить воду можно через 4-5 часов после лапароскопии.
Первые несколько дней пациента часто тревожат боли в районе операционных ран, обычно они проходят через 3-5 суток. Любые физические нагрузки после удаления желчного пузыря разрешены лишь спустя неделю, до этого момента больному запрещено поднимать тяжести.
При отсутствии осложнений температура после удаления желчного пузыря остается нормальной, либо поднимается в первые сутки до 37,5 градусов, а затем опускается до 36,6.
В качестве профилактики постоперационных инфекционных осложнений больному назначаются антибиотики широкого спектра действия. Для снятия боли применяются анальгезирующие ненаркотические препараты. По показаниям врачи могут назначить внутривенное введение инфузий. Время снятия швов зависит от вида материала, чаще всего данную манипуляцию производят через 1-2 недели.
| Преимущества | Лапароскопия желчного пузыря | Операция через разрез |
| Меньшая травматичность вмешательства | 4 прокола по 1 см. | Разрез длиной 20 см. |
| Более низкая кровопотеря | Во время лапароскопии желчного пузыря пациент в среднем теряет 30-40 мл крови. | Кровопотеря существенно больше. |
| Более короткие сроки реабилитации | Пациента выписывают из стационара через 1-3 дня. | Пациента выписывают из стационара через 1-2 недели |
| Более быстрое восстановление работоспособности | Работоспособность полностью восстанавливается через неделю. | Для восстановления требуется 3-6 недель. |
| Слабее боль после операции. | Как правило, для снятия боли бывает достаточно обычных обезболивающих средств. | Иногда боль настолько сильна, что приходится назначать пациенту наркотические средства. |
| Более низкая частота послеоперационных осложнений. | Спайки и грыжи после лапароскопии образуются существенно реже. |
В настоящее время при заболеваниях желчного пузыря выполняют следующие виды хирургических вмешательств:
- Лапароскопическая холецистэктомия – удаление желчного пузыря лапароскопическим способом. Это одно из самых распространенных вмешательств в эндоскопической хирургии.
- Холедохотомия – рассечение общего желчного протока.
- Наложение анастомозов – создание сообщений между желчевыводящими ходами и другими органами пищеварительной системы для улучшения оттока желчи.
Показания к лапароскопической холецистэктомии
Показания к выполнению разреза и проведению операции открытым способом:
- В день операции пациенту обычно уже разрешают вставать, ходить и принимать жидкую пищу.
- На следующий день можно питаться обычной пищей.
- Примерно 90% больных могут быть выписаны в течение 24 часов после операции.
- В течение недели восстанавливается работоспособность.
- На послеоперационные раны накладывают небольшие повязки или специальные наклейки. Швы снимают на 7 день.
- После операции в течение некоторого времени могут беспокоить боли. Для их снятия используют обычные обезболивающие препараты.
Осложнения возможны при любой операции, и лапароскопия желчного пузыря не является исключением. По сравнению с открытой операцией через разрез вмешательства с применением эндоскопии отличаются очень низким риском осложнений – всего 0,5%, то есть у 5 из 1000 прооперированных.
Вне зависимости от вида планируемого вмешательства, будь то лапароскопия или полостное удаление желчного пузыря, показаниями к хирургическому лечению являются:
- Желчнокаменная болезнь.
- Острое и хроническое воспаление пузыря.
- Холестероз при нарушенной функции желчевыведения.
- Полипоз.
- Некоторые функциональные расстройства.
Желчнокаменная болезнь выступает обычно главной причиной большинства холецистэктомий. Это вызвано тем, что присутствие камней в желчном пузыре нередко вызывает приступы желчной колики, которая повторяется более чем у 70% больных. Кроме того, конкременты способствуют развитию и других опасных осложнений (перфорация, перитонит).
В некоторых случаях заболевание протекает без острых симптомов, но с тяжестью в подреберье, диспепсическими нарушениями. Этим пациентам также необходима операция, которая проводится в плановом порядке, а ее основная цель – предупредить осложнения.
Желчные камни могут быть обнаружены и в протоках (холедохолитиаз), что представляет опасность ввиду возможной обтурационной желтухи, воспаления протоков, панкреатита. Операция всегда дополняется дренированием протоков.
Бессимптомное течение желчнокаменной болезни не исключает возможность операции, которая становится необходимой при развитии гемолитической анемии, когда размер камней превышает 2,5-3 см в связи с возможностью пролежней, при высоком риске осложнений у молодых больных.
Холецистит – это воспаление стенки желчного пузыря, протекающее остро или хронически, с рецидивами и улучшениями, сменяющими друг друга. Острый холецистит с наличием камней служит поводом к срочной операции. Хроническое течение заболевания позволяет провести ее планово, возможно — лапароскопически.
Холестероз долго протекает бессимптомно и может быть обнаружен случайно, а показанием к холецистэктомии он становится тогда, когда вызывает симптомы поражения желчного пузыря и нарушение его функции (боль, желтуха, диспепсия). При наличии камней, даже бессимптомный холестероз служит поводом к удалению органа. Если в желчном пузыре произошел кальциноз, когда в стенке откладываются соли кальция, то операция проводится в обязательном порядке.
Наличие полипов чревато озлокачествлением, поэтому удаление желчного пузыря с полипами необходимо, если они превышают 10 мм, имеют тонкую ножку, сочетаются с желчнокаменной болезнью.
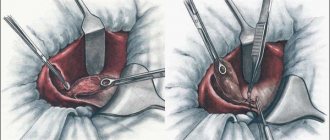
Открытая операция
Для наилучшего результата лечения важно провести адекватную предоперационную подготовку и обследование больного.
С этой целью проводят:
- Общий и биохимический анализы крови, мочи, исследования на сифилис, гепатит В и С;
- Коагулограмму;
- Уточнение группы крови и резус-фактора;
- УЗИ желчного пузыря, желчевыводящих путей, органов брюшной полости;
- ЭКГ;
- Рентгенографию (флюорографию) легких;
- По показаниям – фиброгастроскопию, колоноскопию.
Части пациентов необходима консультация узких специалистов (гастроэнтеролога, кардиолога, эндокринолога), всем – терапевта. Для уточнения состояния желчных путей проводят дополнительные исследования с применением ультразвуковых и рентгеноконтрастных методик. Тяжелая патология внутренних органов должна быть максимально компенсирована, давление следует привести в норму, контролировать уровень сахара крови у диабетиков.
Подготовка к операции с момента госпитализации включает прием легкой пищи накануне, полный отказ от еды и воды с 6-7 часов вечера перед операцией, а вечером и утром перед вмешательством больному проводят очистительную клизму. Утром следует принять душ и переодеться в чистую одежду.
При необходимости выполнения срочной операции времени на обследования и подготовку значительно меньше, поэтому врач вынужден ограничиться общеклиническими обследованиями, УЗИ, отводя на все процедуры не более двух часов.
Суть процедуры
Дренирование желчного пузыря относится к рутинным хирургическим вмешательствам, целью которых является восстановление желчетока, снижение концентрации билирубина в крови, эвакуация желчи из печеночных тканей. Если зашивание протоков не показано, как например, после радикального удаления желчного пузыря (холецистэктомии), хирурги сразу приступают к дренажу органов гепатобилиарной системы. Установка дренажной конструкции чаще проводится лапароскопическим методом, однако при необходимости назначаются альтернативные методы, отличающиеся оперативным доступом.
При закупорке протоков в месте сужения устанавливают дренаж, который восстанавливает проходимость просветов, улучшает пассаж желчи, купирует симптоматические проявления по типу острого панкреатита. Эндоскопические или лапароскопические операции выполняются под контролем рентген-оборудования или узи, что обеспечивает точность проведения манипуляций, минимизирует риски повреждения здоровых тканей.
Какие признаки говорят о заболеваниях печени, желчного пузыря
- тупые болевые ощущения в области живота, печени, которые могут иррадиировать в лопатку, руку, солнечное сплетение, поясницу, в область поджелудочной железы, причем боль нарастающая, может усиливаться при вдохе;
- потемнение мочи, нарушение стула – диарея;
- кожные покровы, склеры глаз приобретают желтый цвет;
- появляется кожный зуд;
- человек испытывает тошноту, причем постоянно, появляется рвота;
- снижается аппетит, развивается анорексия, даже если соблюдается диета;
- у многих повышается температура тела, появляются признаки общей интоксикации организма – потливость, сонливость, слабость быстрая утомляемость;
- печень увеличивается в размерах, иногда до такой степени, что правый бок становится асимметричным по отношению к левому подреберью.
Многих волнует вопрос – заразна ли механическая желтуха. Можно сказать однозначно «нет». Заразна она только в одном случая – если вызвана гепатитом.
Дотрагиваться к этой области неприятно и больно. Причем пальпация часто становится причиной непроизвольной задержки дыхания.
Если причиной закупорки становятся злокачественные и доброкачественные новообразования, то болевые ощущения – тупые, отдающие в области спины. При пальпации обнаруживаются узлы в печени, селезенку нащупать не удается. Также наблюдаются такие симптомы: снижение аппетита, отрыжка с горьким привкусом и потемнение мочи.
При панкреатите развиваются боли не только в области печени, но и в области поджелудочной железы.
Кожный зуд часто развивается до появления основных симптомов, особенно при наличии опухолевого генеза. Зуд очень сильный, его невозможно снять лекарственными препаратами и мазями.
При этом постоянное расчесывание приводит к мелким гематомам и ранкам. Не помогает в этом случае и диета.
Еще один патогенез – резкое снижение веса. Такой симптом в 85% свидетельствует о раковом новообразовании (опухоль Клацкина), о раке головки поджелудочной железы.
Подпеченочная желтуха может сопровождаться повышением температуры. Объясняется тем, что развивается воспалительный процесс, иногда является признаком генеза распада опухоли. Но иногда температуры нет.
Продолжительность патологии у взрослых людей может варьироваться в зависимости от причин. Обтурационная желтуха может сохраняться несколько дней и наблюдаться в течение нескольких месяцев.
Такие симптомы, как желтушность и боль – достаточно серьезные и сигнализируют о злокачественном новообразовании – опухоль Клацкина, о раке головки поджелудочной железы, особенно если при этом человек теряет вес.
Говоря о прогнозах можно сказать следующее – все зависит от причины, по которой кожа приобрела желтый цвет. Если она связана с закупоркой канала, причиной которой стал камень, то после проведения соответствующего лечения, состояние человека придет в норму. При панкреатите, следует принимать препараты, снижающие уровень билирубина.
При злокачественных новообразованиях у взрослых (опухоль Клацкина, при раке головки поджелудочной железы) прогнозы, к сожалению, неутешительные, поэтому при первых проявлениях нужно не медлить с обращением к врачу для прохождения детальной диагностики, оказания медицинской помощи.
Общими симптомами механической желтухи являются:
- Боли в подреберной и эпигастральной областях, имеющие тупой характер и свойство постепенно нарастать.
- Потемнение цвета мочи и обесцвечивание каловых масс, а также диарея.
- Окрас кожных покровов в желтоватый цвет, постепенно переходящий в землистый. При механической желтухе билирубин значительно повышен.
- Зуд на коже.
- Тошнота и рвота.
- Аномальное снижение массы тела.
- Отсутствие аппетита.
- Повышенная температура тела.
- Холестериновые отложения в области век в форме образований с четкими краями.
- Увеличение печени.
Лекарства после лапароскопии желчного пузыря
Иногда может понадобиться курс антибиотикотерапии (при повышенном риске развития инфекции, при воспалительных процессах). Часто применяют фторхинолоны, обычные антибиотики. При нарушении микрофлоры применяют пробиотики, пребиотики. Хорошо зарекомендовали себя такие препараты, как: линекс, бифидум, бифидобактерин.
Могут понадобиться поливитамины. Далее терапия сугубо индивидуальна и зависит от имеющихся нарушений и рисков. При болях применяют обезболивающие (кетанал, кетанов), при спазмах – спазмолитики (но-шпа, дюспаталин, мебеверин).
При наличии сопутствующих заболеваний или осложнений применяют этиологическую или симптоматическую терапию. Так, при панкреатите применяют ферментные препараты, такие как креон, панкреатин, микразим.
При повышенном газообразовании могут быть полезны такие препараты, как метеоспазмил, эспумизан.
Для нормализации работы сфинктера и 12-перстной кишки применяют мотилиум, дебридат, церукал.
При применении препаратов необходимо обязательно проконсультироваться с врачом, поскольку самолечение может быть опасно.
Как принимать урсосан после лапароскопии желчном пузыре?
Урсосан относится к гепатопротекторам, которые обеспечивают защиту печени от неблагоприятных воздействий. Принимают их длительно, от 1 до 6 месяцев.
Действующим веществом этого препарата является урсодезоксихолиевая кислота, которая обеспечивает защиту слизистых от токсического воздействия желчных кислот. Применяют препарат по 300-500 мг, на ночь.
Препарат становится жизненно необходимым, поскольку печень требует еще большей защиты от желчи, которая выделяется непосредственно в кишку.
Мумие – достаточно эффективное средство, которое применяется при различных заболеваниях. Это древнейшее средство народной медицины, которое хорошо стимулирует деятельность пищеварительных органов.
Мумие для организма безвредно. После операции дозировку препарата уменьшают в 3 раза, по сравнению со стандартной дозировкой.
Пить мумие следует 21 день. Повторный курс может быть проведен по истечении 60 дней.
На курс отводится 20 г мумие, которое растворяют в 600 мл воды. Применяют трижды в день.
Первую неделю применяют по 1ч. л
, вторую – по 2 ч. л
, третью неделю – по 3 ч. л
Лечение
Консервативное лечение механической желтухи – соблюдение диеты, прием медикаментов. Оперативное лечение в хирургии зависит от заболевания, которое стало причиной синдрома.
Применяют стентирование и дренирование эндоскопическими или чрескожными методами. К последним относят: чрескожную чреспеченочную холангиостомию (ЧЧХС) или чрескожную чреспеченочную холецистостомию под контролем УЗИ, КТ.
Среди видов эндоскопического дренирования выделяются: папиллосфинктеротомия (ЭПСТ), дуодено-билиарное дренирование.
Механическая желтуха – лечение медикаментами
Выбор лечения механической желтухи медикаментами зависит от патогенеза заболевания. Для уменьшения боли и увеличения просвета протоков применяют спазмолитики.
При ЖКБ, холангите, хроническом холецистите показан прием урсодезоксихолевой кислоты. Для защиты паренхимы печени нужны гепатопротекторы, а при опухоли Клацкина, карциноме желудка, поджелудочной железы – химиопрепараты.
Наряду с этими лекарствами врач может назначить:
- витамины группы В;
- липокаин;
- Викасол;
- метионин;
- Трентал;
- введение глюкозы.
Дренаж желчного пузыря при механической желтухе
Чреспеченочное чрескожное дренирование (ЧЧД) способствует оттоку желчи. Наружное дренирование направляет отхождение желчи по катетеру в систему пищеварения, чтобы потери не привели к расстройствам желудка.
Дренаж желчного пузыря при механической желтухе (наружно-внутренний) требует установки катетера снаружи. Когда отеки в области сужения уменьшаются, его проводят в двенадцатиперстную кишку, а желчь направляется в ЖКТ.
Чрескожное эндопротезирование: врачи вставляют пластиковый протез, который замещает часть стенки.
Диета при механической желтухе
Питание устраняет лишнюю нагрузку на клетки паренхимы печени. Диета при механической желтухе должна включать: обильное питье, богатую углеводами пищу, обезжиренные молочные продукты, вчерашний или подсушенный хлеб, фрукты, овощи, приготовленные мясные блюда и рыбу на пару.
Все продукты и еда должны быть комнатной температуры, отварными и протертыми. Для поступления жиров можно употреблять малое количество сливочного и растительного масла.
Лечение механической желтухи должно проводиться в отделении хирургии и всегда включает в себя два этапа.
Первый этап включает в себя декомпрессию (разгрузку) желчевыводящей системы с целью уменьшения симптомов заболевания. Различают открытую (выполняется во время полостной операции) и закрытую (выполняется без выполнения крупной операции) декомпрессию. В настоящее время более популярны методы закрытой разгрузки желчных путей. К ним относят:
- Ретроградные методы (желчеотведение осуществляется по направлению, обратному обычному току желчи). К ним относят распространенное вмешательство — чрезкожную чрезпеченочную холангиостомию (ЧЧХС). Метод заключается в проведении трубки через кожу передней брюшной стенки и ткань печени в желчный проток. По этой трубке и будет оттекать та желчь, которая не поступает в двенадцатиперстную кишку.
- Антеградные методы (желчеотведение осуществляется по направлению, совпадающему с обычным током желчи). К ним относят назо-билиарное дренирование (НБД), стентирование желчных путей и литоэкстракцию. НБД заключается в проведении трубочки через нос, пищевод и желудок в двенадцатиперстную кишку. Далее эта трубочка, по которой в дальнейшем должна оттекать желчь, вводится в большой дуоденальный сосочек (БДС). Стентирование желчных путей заключается во введении маленькой плотной трубочки (стента) с помощью ЭГДС в суженные желчные протоки. Стент не дает им спадаться, а нормальное желчеоотведение восстанавливается. Литоэкстракция (от латинского «лито» — камень, «экстракцио» — удаление) заключается в удалении камня, который находится в желчном протоке, через БДС.
На втором этапе после нормализации общего состояния пациента лечение направлено непосредственно на причину развития заболевания. Например, при наличии опухоли, сдавливающей желчные пути, хирург решает вопрос об удалении новообразования.
Таким образом, механическая желтуха не является однородным синдромом, а имеет множество причин и требует различных методов лечения. Именно поэтому пациенту не стоит самостоятельно пытаться поставить себе диагноз и назначить лечение даже при наличии определенных симптомов и результатов лабораторных и инструментальных исследований.
В этом случае необходимо обязательно проконсультироваться с врачом.
Лечение механической желтухи заключается в первую очередь в устранении первопричины появления подобной симптоматики. Для этого соблюдается специальная диета, а также проводится консервативное медикаментозное лечение. Оно заключается во внутривенном введении раствора глюкозы, различных витаминов группы В, а также таких препаратов как:
- «Эссенциале». Стимулирует процесс кровообращения в печени.
- «Викасол». Предотвращает появление кровотечений.
- «Трентал». Содержит глютаминовую кислоту.
- Препараты антибиотического ряда.
Помимо этого, применяется плазмаферез, который очищает кровь и энтеросорбция, направленная на освобождение организма от токсинов. Механическая желтуха в хирургии также лечится.
Механическая желтуха лечится различными способами, в зависимости от причины развития болезни. Однако в большинстве случаев лечение хирургическое – удаление конкрементов, закупоривших проток, удаление рубцов или стриктур, или же удаление опухоли, нарушающей отток желчи.
Конечно же, в обязательном порядке лечение механической желтухи будет включать в себя соблюдение строгой диеты с повышенным содержанием белковой пищи и приём определённых лекарственных препаратов, таких как:
- антибиотики и противовоспалительные средства (по показаниям);
- витамины;
- гепатопротекторы.
Если патология вызвана онкологическими причинами (опухолью или метастазами), требуется хирургическое удаление образования с последующим назначением лучевой терапии или химиотерапии.
К сожалению, не всегда у хирургов есть возможность полностью удалить онкообразование или, вообще, провести операцию – в таких случаях прогноз становится крайне неблагоприятный и, несмотря на назначение пациенту химиотерапии и лучевой терапии, продолжительность его жизни не превышает полугода.
Что касается диеты, то её человеку придётся придерживаться всю жизнь при этом заболевании, поскольку после хирургического удаления причины, вызвавшей закупорку, орган уже не будет функционировать так же, как до болезни, и человеку придётся щадить его, употребляя лишь разрешённые продукты питания.