Что такое лапароскопия желчного пузыря
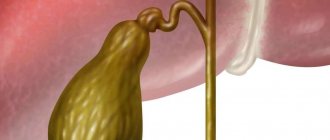
Желчный пузырь – важный орган в системе пищеварения. Он выполняет множество различных функций и подвержен воспалительным и инфекционным поражениям. При отсутствии возможности вылечить заболевание при помощи лекарственных препаратов, назначается оперативное вмешательство по удалению камней или органа.
Специалисты чаще всего отдают предпочтение более безопасным методам. Одним из них является лапароскопия.
Метод относится к малоинвазивным и малотравматичным методам. Впервые подобная процедура была проведена в 1987 году. Сегодня способ удаления твердых образований или самого желчного пузыря при помощи лапароскопии используется в более половине случаев.
По теме
- Лечение
Как лечить цистит после химиотерапии
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
Кроме этого, процедура назначается и в самых тяжелых случаях, когда патологический процесс затрагивает весь орган. Метод отличается низкой травматичностью. После операции на теле остаются только небольшого размера следы.
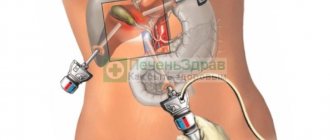
Доступ к пораженному органу осуществляется при помощи нескольких проколов. В одно из отверстий вводят специальный прибор, который называется лапароскоп. Процедура проводится под контролем ультразвукового аппарата.
Чувствует ли что-нибудь больной во время лапароскопии?
В операционную пациент доставляется на каталке. Лапароскопическая холецистэктомия проводится под общим наркозом. Последние ощущения — небольшая боль от укола при введении анестезии. Все пожелания к медицинскому персоналу лучше озвучивать до инъекции.
Просыпается пациент в реанимационном блоке. Для контроля состояния больного к нему подключены:
- тонометр — изменение артериального давления;
- электрокардиограф — ритм сердечной деятельности;
- гематологический анализатор — анализ характеристик крови;
- катетер — мониторинг количества и состава мочи.
Также установлен назогастральный зонд для профилактики попадания рвотных масс в дыхательную систему, если пациента будет тошнить. Введение лекарственных препаратов осуществляется через капельницу.
Почти все время в реанимации пациент спит — сказываются последствия наркоза, нервного напряжения и физической усталости, как после любой операции.
Виды
Лапароскопия может быть проведена различными способами в зависимости от типа заболевания, наличия показаний и противопоказаний. В медицине используется три вида удаления камней в желчном пузыре или полностью всего органа.
Лапароскопическая холецистэктомия
Целью процедуры является удаление всего органа, когда патологический процесс затрагивает все ткани желчного пузыря. Показана при остром течении холецистита, наличии полипов, холестерозе и хронической форме калькулезного холецистита.
Холедохтомия
Желчный пузырь не затрагивается. Специалист с помощью прибора проводит удаление протока. Показаниями к проведению холедохтомии являются закупорка или сужение протока желчного пузыря, наличие камней, которые его перекрывают. Данные нарушения могут возникать на фоне воспалительного процесса, когда он сопровождается оттеком тканей или глистной инвазии при тяжелом течении и отсутствия длительного времени лечения.
Наложение анастомозов
Основным показанием к проведению является неправильный отток желчи. Специалист при помощи лапароскопа создает обходные пути ее отхождения в двенадцатиперстную кишку. Процедура также назначается при наличии камней и врожденных аномалиях желчного пузыря.
Определение вида лапароскопии определяется лечащим врачом на этапе подготовки к процедуре на основе результатов диагностики и типа заболевания.
Алгоритм проведения операции
Резекция желчного пузыря лапароскопическим методом осуществляется под общим наркозом. Это обусловлено необходимостью снизить чувствительность мягких тканей, купировать болезненные ощущения и расслабить мышцы брюшной полости. При введении анестезии местного действия невозможно добиться сразу всех вышеперечисленных состояний.
Затем врач приступает непосредственно к операции. Алгоритм проведения лапароскопии:
- Анестезиолог вводит зонд в желудок. Это необходимо для того, чтобы удалить из органа скопившуюся жидкость и газы. Благодаря данным манипуляциями исчезает риск возникновения рвоты и попадания в дыхательные пути содержимого желудка с последующим развитием асфиксии. Зонд остается в желудке и во время операции.
- Пациента подключают к системе искусственной вентиляции легких, закрывая ему маской ротовую полость и нос. На протяжении всей операции дыхательная функция будет поддерживаться с помощью аппарата. Искусственная вентиляция легких — обязательный момент. Это обусловлено тем, что газ, который в процессе лапароскопии нагнетается в брюшную полость, сильно давит на диафрагму. Она, в свою очередь, сжимает легкие. В результате человек не может дышать самостоятельным образом.
- В складке пупка хирург делает небольшой надрез полукруглой формы. С целью увеличения брюшной полости и расправления внутренних органов специалист нагнетает внутрь стерильный газ (чаще всего углекислый). Посредством сделанного надреза врач вводит внутрь троакар, оснащенный фонариком и видеокамерой. За счет наличия газа в брюшной полости хирург получает возможность свободно оперировать троакаром, не задевая и не травмируя при этом рядом расположенные органы.
- По линии правого подреберья врач делает еще 2 надреза. Посредством них вводятся манипуляторы, с помощью которых и будет удален желчный пузырь.
- После погружения в организм инструментов хирург оценивает внешний вид и расположение желчного пузыря. Случается так, что на фоне воспалительного процесса хронического характера орган перекрыт спайками. Если последние обнаружены, первоначально производится их рассечение.
- Врач оценивает степень наполненности и напряженности пузыря. Если данные показатели ярко выражены, хирург делает разрез в стенке органа и с помощью зонда отсасывает небольшое количество скопившейся жидкости.
- На желчный пузырь врач накладывает зажим. После этого он выделяет из мягких тканей холедох. Затем последний перерезается. После этого из тканей врач выделяет пузырную артерию и накладывает на нее зажили. Между ними хирург делает надрез. Затем он сшивает сосудистый просвет.
- После освобождения органа от холедоха и пузырной артерии врач извлекает его из печеночного ложа. Данный процесс происходит очень медленно. Одновременно с этим производится прижигание кровоточащих сосудов. Когда пузырь полностью отделяется, его удаляют посредством прокола, сделанного в пупке.
- Врач осматривает брюшную полость с целью обнаружения кровоточащих сосудов, печеночного секрета и других патологически измененных тканей. Последние при их выявлении удаляются. Сосуды же коагулируются.
- В брюшную полость врач вводит антисептик и промывает прооперированную зону. После завершения данной манипуляции жидкость откачивается.
На данном этапе лапароскопическая операция считается завершенной. Врач извлекает троакар и манипуляторы, после чего ушивает разрезы или же просто заклеивает их обычным пластырем. В некоторых случаях один прокол остается открытым. В него вставляется дренажная трубка. Она необходима для того, чтобы вывести из брюшной полости остатки антисептического раствора.
Согласно врачебным отзывам, лапароскопия желчного пузыря — это операция, которая уже стала рутинной. Однако в некоторых случаях происходит так, что с помощью инструментов не представляется возможным рассечь сильные спайки и удалить орган. В подобных ситуациях троакар и манипуляторы извлекаются, а врач переходит к проведению традиционной открытой операции.
Согласно отзывам, удаление желчного пузыря лапароскопией не занимает много времени. Как правило, длительность операции составляет, в среднем, 1 час.
Алгоритм удаления конкрементов из органа схож с вышеописанным. Пациенту вводится анестезирующий препарат, из его желудка откачивается жидкость и скопившиеся газы, а самого оперируемого подключают к аппарату искусственной вентиляции легких. После этого в предварительно сделанные надрезы в брюшную полость вводится троакар и манипуляторы.
При обнаружении спаек последние рассекаются. Затем врач разрезает стенку желчного пузыря. После этого в орган вводится специальный отсос, извлекающий конкременты. Затем стенка желчного пузыря ушивается, брюшная полость обрабатывается антисептическим средством. Завершающим этапом является извлечение инструментов и наложение на разрезы швов. При наличии каких-либо осложнений врач имеет право вынуть лапароскоп и манипуляторы и приступить к проведению традиционного хирургического вмешательства. Пациента также заранее информируют о возможной смене методики.
Показания
Основным показанием к проведению лапароскопической операции является наличие твердых образований в желчном пузыре и его протоках. Определить их в определенных случаях можно по наличию болезненных ощущений. Но длительное время пациент может не знать о наличии заболевания, так как оно протекает бессимптомно.
Также симптомами желчнокаменной болезни являются горечь во рту и болезненные ощущения, возникающие в правом подреберье. Они часто усиливаются в вечернее время и после физических нагрузок. Признаком развития заболевания является тошнота, появляющаяся после приема пищи.
Колики (острые боли) возникают уже в тот момент, когда твердые образования начинают выходить из желчного пузыря через проток. Но при незначительных размерах данный процесс проходит практически безболезненно.
В случаях, когда камень большой, он не может самостоятельно выйти и останавливается в начале желчного протока. В результате происходит его закупорка. Желчь накапливается, растягивая стенки пузыря. Именно это и становится причиной сильных болей. Они могут быть невыносимыми в тех случаях, когда твердые образования имеют острые углы и травмируют слизистую желчного пузыря.
Продолжительность болей может быть различной. Чаще всего они могут беспокоить пациента от 15 минут до 6 часов. Признаки мочекаменной болезни возникают обычно в вечернее и ночное время.
Также показанием к проведению лапароскопии желчного пузыря является холецистит. Заболевание характеризуется развитием воспаления на тканях органа. Сопровождается болями в области правого подреберья. Могут появляться тошнота и рвота. Болезненные ощущения часто отдают в спину, область желудка, правое плечо или ключицу.
Лапароскопия показана в случаях выявления острого течения холецистита, полипов желчного пузыря или холостероза.
Виды и особенности операций по удалению желчного пузыря
Есть 2 типа холецистэктомии – экстренный и плановый. Первый проводят пациентам с острыми состояниями в день госпитализации. Второй назначают в стандартном порядке, дают 10-14 суток на подготовку к удалению желчного пузыря.
Операция классифицируется по методу проведения. Существуют следующие виды холецистэктомии: лапаротомия, мини-доступом, лапароскопическое вмешательство – классическое и однопортовое. Сколько длится операция по удалению, зависит от техники выполнения, анатомических особенностей, осложнений. Время проведения варьируется от 40 минут до 6 часов.
Классическую холецистэктомию делают через разрез – посередине живота или под реберной дугой. Ее назначают, когда невозможно выполнить вмешательство другим способом: при подозрении на онкологию, спайках, ожирении от III степени, риске повреждений стенок желчного, находящихся рядом органов и сосудов.
Такое вмешательство называется лапаротомия. Полостная операция на желчном ранее использовалась повсеместно. Сегодня ее вытеснили современные методы, а к полостному способу прибегают, если нельзя применить другие.
Преимущество лапаротомии – беспроблемный доступ. Врач может осмотреть и исследовать органы.
Сколько времени длится полостная операция по удалению желчного пузыря, зависит от телосложения пациента, есть ли воспаление или камни, осложнений.
Операция по удалению желчного с помощью лапароскопа – самая распространенная. Ее используют в 90% случаях.
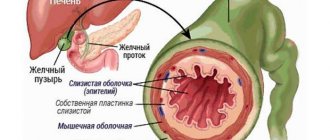
Лапароскопическая холецистэктомия проводится с помощью эндоскопа. Он состоит из:
- лапароскопа – оптической трубки с линзами, видеокамерами и подсветкой;
- инсуффлятора – подает стерильный газ в брюшную полость;
- троакара – трубки со стилетами, предназначенных для прокалывания тканей;
- аспиратора – для промывания полости и откачивания жидкости;
- эндоскопических инструментов – ножниц, степлеров, зажимов и пр.
Лапароскопическую операцию по удалению желчного пузыря выполняют через проколы размером 1-1,5 см на животе. Делают 4-5 разрезов, в которые вводят инструментарий. Прямого визуального доступа у врача нет, он ориентируется по изображению на мониторе.
При лапароскопии желчный пузырь удаляют через прокол в области пупка, в конце накладывают швы. По времени операция длится до 2 часов, обычно 40-60 минут.
Лапароскопическое удаление желчного пузыря имеет плюсы и минусы. К преимуществам относят:
- малоинвазивность и, как следствие, быструю реабилитацию и восстановление работоспособности;
- кровопотерю до 30-40 мл;
- уменьшенные боли после вмешательства;
- редкие случаи послеоперационных осложнений.
Недостатками считают ограниченный доступ и невозможность провести вмешательство при спайках, ожирении, воспалении, свищах. Если возникли осложнения при лапароскопии, желчный будут удалять классическим способом – полостным.
Усовершенствованный метод эндоскопического вмешательства – хирургия одного прокола. Аббревиатура данного способа удаления желчного пузыря – SILS, от английского singl incision laparoscopic surgery. Это разновидность операции лапароскопии, при которой делается всего один 2-сантиметровый прокол в области пупка.
В разрез вставляют гибкий порт SILS с 3 отверстиями. В них вводят все оборудование. Главное требование – гибкость инструментов. Жесткие будут пересекаться друг с другом, и лапароскопия желчного осложнится.
Преимущества методики – в меньшей инвазивности. Она позволяет:
- делать холецистэктомию пациентам вне зависимости от возраста и анатомических особенностей;
- выполнять одновременно несколько вмешательств из одного разреза;
- сократить болевые ощущения и сроки восстановления. Прокол заживает за 2-4 дня, шрамов не остается, больных выписывают спустя сутки.
Минус однопортовой лапароскопии – продолжительность. Время операции по удалению желчного пузыря – 1,5-2 часа.
Этот метод – разновидность классической лапаротомии. Отличие заключается в меньшем разрезе. Если при полостном вмешательстве его длина 20 см, то при мини-доступе – 3-7 см. У хирурга такой же доступ, как и при открытом способе, однако меньше травмируются ткани, а реабилитация легче.
Продолжительность операции по удалению желчного пузыря минидоступом занимает 2 – 3 часа.
При любом способе операции по удалению желчного пузыря делается общий наркоз. Дальнейшее проведение хирургического вмешательства различается. Этапы полостной холецистэктомии:
- разрез по срединной линии живота или под реберной дугой;
- определение и перевязка артерии, снабжающей кровью ЖП;
- отсечение желчного пузыря и его изъятие;
- обработка ложи органа;
- установка дренажей по необходимости;
- наложение швов на раны.
Лапаротомия – сложная операция по удалению желчного пузыря. Проще проводится лапароскопия, но у нее есть нюансы.
Перед проведением лапароскопии желчного пузыря пациента укладывают на спину. Возможны 2 положения: врач становится между ног оперируемого или располагается слева. Затем приступает непосредственно к лапароскопической холецистэктомии, ход операции следующий:
- делают 4 прокола: 1-й – выше или ниже пупка, 2-й – под грудиной, 3-й – в 4-5 см под реберной дугой, 4-й – в области пупка;
- в брюшную полость закачивают углекислый газ, чтобы раздвинуть органы, обеспечить видимость и доступ к желчному пузырю;
- вводят лапароскоп, аспиратор и эндоскопические инструменты;
- накладывают зажимы и отсекают ЖП от желчного протока, соединяющего орган с двенадцатиперстной кишкой;
- перерезают артерию и зашивают ее просвет;
- отделяют пузырь, по мере иссечения прижигая электрокоагулятором кровоточащие раны;
- извлекают ЖП через разрез в пупке;
- промывают оперируемую область антисептиком, откачивают жидкость и зашивают проколы.
Это главные моменты. Подробнее о том, как удаляют желчный пузырь лапароскопией или лапаротомией, расскажет лечащий врач.
Когда процедура не проводится
Лапароскопия желчного пузыря, несмотря на свою безопасность, имеет и ряд противопоказаний. К ним относятся:
- Заболевания дыхательной системы, протекающие в стадии декомпенсации.
- Тяжелые патологии сердечно-сосудистой системы.
- Третий триместр беременности.
- Желтуха, причиной которой становится закупорка желчевыводящих путей.
- Абсцесс, развивающийся в области желчного пузыря.
- Ранее проведенные операции в брюшной области путем лапароскопии.
- Внутрипеченочное расположение оперируемого органа.
- Наличие рубцовой ткани на шейке желчного пузыря.
- Заболевания крови, при которых нарушен процесс ее свертывания.
- Подозрение на наличие новообразований различного характера в области органа.
- Панкреатит, протекающий в острой стадии.
- Холецистит, имеющий гангренозную форму.
- Наличие у пациента кардиостимулятора.
Процедура также не проводится в случаях, когда при исследовании установлено наличие свищей, сформированных между кишечником и желчевыводящими путями. Перед назначением операции путем лапароскопии специалист назначает ряд диагностических мероприятий с целью установления наличия или отсутствия противопоказаний.
Осложнения
Основным и опасным осложнением является кровотечение. Может быть внутренним и наружным. Более опасно внутреннее, при его появлении выполняют экстренную операцию. Могут развиваться абсцессы, воспаления поджелудочной, перитонит. К поздним осложнением относят появление желтухи. Проблемы могут проявляться и из-за хирургических ошибок в ходе операции.
Температура
При появлении высокой температуры 38°С или 39°С, которая сочетается с головной болью, ознобом, болях в мышцах, следует немедленно обратится к врачу. Эти симптомы свидетельствуют о развитии воспалительного процесса. Если не обратить на это внимание, могут развиться более серьезные осложнения, состояние организма ухудшится, будет сложно вернуть все процессы в норму.
Послеоперационный приступ у больных может возникать при поражении внепеченочных путей. Частые причины:
- Камни или образование кист в протоках.
- Болезни печени.
- Застой желчи, которая накапливается и при расширении капсулы вызывает болевые ощущения.
- Нарушается работа органов пищеварения из-за хаотичного поступления желчи в кишечник и двенадцатиперстную кишку, жир плохо всасывается, ослабляется микрофлора кишечника.
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Несмотря на большое количество преимуществ лапароскопического удаления ЖП, нельзя исключать и риск возникновения осложнений, основными причинами которых, являются острые состояния пациента и технические ошибки хирурга:
- желчеистечение из разорвавшегося ЖП;
- абсцесс печени;
- механическая желтуха;
- кровоизлияние вследствие повреждения сосудов;
- перфорация органов брюшной полости.
Меню после удаления желчного пузыря
При возникновении осложнений во время лапароскопического вмешательства, технику выполнения немедленно изменяют на лапаротомическую (открытую). Одним из определяющих условий благополучного удаления желчного пузыря с помощью лапароскопии, является своевременность обращения за врачебной помощью, так как не всегда удается провести вмешательство через эндоскопический доступ в осложненных случаях.
Сегодня лапароскопическую холицистэктомию можно выполнить во множестве клиник, располагающих соответствующим оборудованием и подготовленными специалистами. Стоимость такой операции зависит от нескольких факторов: региона, статуса клиники, категории используемого оборудования и может составлять от 15 до 50 тыс. руб.
Подготовка к операции
Прежде чем назначить операцию, специалист должен провести ряд диагностических исследований, которые помогут установить наличие или отсутствие противопоказаний. Пациенту необходимо:
- Пройти физиакальный осмотр у хирурга.
- Посетить стоматолога и участкового терапевта.
- Сдать анализ крови и мочи.
- Сдать кровь на общий анализ с целью установления уровня содержания сахара, билирубина и других микроэлементов.
- Пройти гемостизиограмму.
- Посетить флюорографический кабинет.
- Пройти ультразвуковое исследование, электрокардиограмму.
- Сдать кровь на установление группы крови и резус-фактора.
- Женщинам требуется также сдать мазок из влагалища на установление микрофлоры.
Методы диагностики помогут выявить нарушения, отклонения, инфекционные и воспалительные процессы, являющиеся противопоказанием к проведению лапароскопии. Если результаты в норме, специалист назначает дату процедуры.
В случаях, когда имеются отклонения, пациенту необходимо пройти курс терапии, которая поможет улучшить состояние и устранить неприятные симптомы. Чаще всего показано медикаментозное лечение.
Кроме различного рода исследований, пациенту следует провести ряд дополнительных мероприятий по подготовке к лапароскопии желчного пузыря. К ним относятся следующее:
- Совершать последний прием пищи перед процедурой вечером накануне, но не позднее 19:00. После данного времени употреблять любые продукты запрещено. Пить чай, кофе, соки и воду запрещено после 22:00.
- В день процедуры также нельзя пить и принимать даже легкую пищу.
- За 24 часа до операции принять слабительное. Препарат поможет очистить кишечник. Также пациентам делают очистительную клизму вечером перед процедурой и в утреннее время.
- Провести гигиенические процедуры непосредственно перед лапароскопией.
Специалисты рекомендуют при наличии волос на животе сбрить их с помощью бритвы. Заранее этого делать не следует, так как после процедуры могут появиться участки воспаления, которые являются противопоказанием к проведению операции.
Вечером, непосредственно перед лапароскопией желчного пузыря с пациентом проводят беседу хирург и анестезиолог. Больного ставят в известность о возможных осложнениях, как проводится операция, какие результаты следует ожидать.
При наличии вопросов пациент может их задать. Врач обязательно должен взять согласие оперируемого о проведении оперативного вмешательства и использовании наркоза.
На ночь пациенту может быть рекомендовано снотворное. Препарат поможет выспаться и успокоиться.
Предоперационная подготовка
Предоперационное обследование пациента должно включать следующие анализы и процедуры:
- Клинический анализ мочи, крови, важно значение СОЭ
- Биохимическое исследование крови, включающее АсаТ, К, Na, Cl, АлаТ, билирубин, мочевина, щелочная фосфатаза, общий белок, общий холестерин, белковые фракции, глюкоза, фибриноген, креатинин.
- Анализы на гепатиты, ВИЧ, сифилис, группа крови, резус-фактор
- ЭКГ, флюорография, ЭГДС
- Коагулограмма
- Заключение стоматолога и терапевта
После поступления пациента в палату, хирург осматривает больного, оценивает результаты всех анализов, все преимущества и риски лапароскопии, и предлагает наилучший вариант в каждом конкретном клиническом случае. Как правило, после 6 часов вечера накануне операции, принимать пищу не рекомендуется, пить нельзя уже после полуночи, вечером и утром производится очистительная клизма. А вот прием таких лекарственных средств как антикоагулянты, аспирин, НПВС и витамин Е стоит прекратить за 10 дней до предполагаемой операции.
Ход процедуры
Операция длится в зависимости от объема хирургического вмешательства, целей и метода осуществления процедуры. В среднем занимает от 0,5 до 3 часов.
По теме
- Лечение
Как влияет лучевая терапия на организм
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
При выполнении лапароскопической холецистэктомии пациента укладывают на спину. Хирург находится слева от пациента или между раздвинутыми ногами. Удобный метод определяет специалист.
Процедура выполняется в несколько этапов:
- Вводят общий наркоз. В определенных случаях используется местная анестезия.
- Закачивают углекислый газ или закись азота в брюшную полость.
- Делают от трех до пяти проколов, в один из которых вводят инструменты и троакар.
- При помощи лапароскопа, на конце которого закреплена камера, проводят исследование брюшной полости и соседних органов. Изображение выводится на экран монитора, что позволяет врачу контролировать весь процесс.
- Отделяют пузырную артерию и проток при помощи коагуляции. Накладывается клипса с целью исключения кровоизлияния.
- Отделяют ложе от желчного пузыря и удаляют его из него.
- Проводят осмотр органов для исключения повреждений.
Зачастую осуществляется четыре прокола, которые специалист осуществляет специальными инструментами в определенной последовательности:
- На небольшом расстоянии ниже или выше пупка.
- На средней линии под грудиной.
- На 4-5 сантиметров ниже ребер, по вертикальной линии, которая проводится от средней ключицы.
- На высоте пупка по линии, которая соответствует переднему краю подмышки.
В случаях, когда у пациента наблюдается увеличение печени, выполняют еще один прокол. После удаления желчного пузыря отверстия зашивают. С течением времени они заживают и имеют вид небольшого размера почти незаметных шрамов.
При операции дыхательная функция осуществляется через специальную трубку. Она помогает воздуху беспрепятственно попасть в легкие и предотвращает попадание содержимого желудка в дыхательные пути.
Полостная холецистэктомия выполняется также при помощи общего наркоза. Пациента укладывают набок. Специалист делает надрез, длина которого составляет около 15 сантиметров в длину. Органы, расположенные рядом с желчным пузырем, смещают, чтобы исключить их травмирование и обеспечить доступ.
По теме
- Лечение
Как лечить ожоги, полученные из-за проведения лучевой терапии
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
Протоки перекрывают при помощи клипсы, а желчный пузырь удаляют. После завершения процедуры проводится осмотр органов, и при отсутствии кровотечений рана зашивается.
Продолжительность полостной холецистэктомии составляет от 3 до 5 часов в зависимости от целей процедуры, сложности операции и других особенностей. Период реабилитации также занимает гораздо большее время, чем при проколах. Пациенту необходимо несколько дней принимать обезболивающие препараты, так как процедура более травматична.
Как проходит лапароскопическое удаление желчного пузыря?
Основное показание для холецистэктомии – осложнения, связанные с наличием камней в желчном пузыре. Врач может назначить удаление в связи с другими причинами:
- осложнения при формах желчнокаменной болезни: холелитиазе, холедохолитиазе;
- наличие симптомов ЖКБ: приступы боли, привкус горечи;
- острый хронический каменный или бескаменный холецистит;
- разрушение эритроцитов;
- наличие больших камней;
- холестероз;
- наличие полипов;
- нарушение функционирования желчного пузыря.
Решение выполнять процедуру принимает весь состав операционной бригады. Частые противопоказания:
- нарушенная свёртываемость крови;
- умирание организма;
- нарушение функционирования органов, необходимых для жизни;
- сужение общего печёночного протока;
- оперирование брюшной полости в прошлом;
- инфекции;
- беременность.
https://www.youtube.com/watch?v=ZbFzePA8cIs
Холецистэктомия проходит под наркозом, убедитесь в отсутствии непереносимости препаратов и сообщите врачу о возможных аллергических реакциях.
Желчнокаменная болезнь — главное показание к оперативному вмешательству с использованием методики лапароскопии. На фоне данной патологии нередко развиваются осложнения:
- острый болевой синдром, сопутствующий желчнокаменной болезни. Это показание к срочной операции, потому что при возникновении второго болевого приступа могут развиться серьезные осложнения, при которых методика противопоказана;
- бессимптомное течение ЖКБ. Операция делается при выявлении камней большого размера, поскольку они могут стать причиной формирования пролежней на одной из стенок пузыря;
- при прохождении курса терапии от ожирения у пациентов с большим лишним весом также удаляется желчный, так как при резком снижении жировой прослойки камнеобразование увеличивается;
- холедохолитиаз, при котором наряду с желчнокаменной болезнью происходит закупорка и последующее воспаление протоков. Лапароскопическая холецистэктомия в этом случае сопровождается санацией путей. Необходимо установить дренаж по окончании процедуры;
- холецистит в острой фазе. Патология требует срочной операции, поскольку чревата грозными осложнениями – сепсис, разрыв стенки органа, перитонит;
- холестероз. При данном заболевании на стенках откладывается холестерин. Этот процесс серьезно нарушает работу органа;
- полипоз ЖП. Если размеры новообразований превышают 1 см или они похожи на злокачественные разрастания (с сосудистой ножкой), требуется удаление.
Процедура хирургического удаления из брюшной полости проводится в отделении гастроэнтерологии или общей хирургии городской или районной больницы. Помимо этого, операцию на желчном пузыре можно сделать в одном из научно-исследовательских институтов или частных клиник, специализирующихся по пищеварительной системе.
Для данной процедуры существует ряд противопоказаний. К ним относятся абсолютные:
- серьезные нарушения работы мочевыводящей и сердечно-сосудистой систем;
- плохая свертываемость крови.
Существуют и относительные противопоказания к проведению процедуры лапароскопическим методом:
- перитонит;
- заболевания инфекционного характера;
- острая форма холецестита, приступ при которой не проходит несколько дней;
- атрофический желчный пузырь;
- полостные операции в прошлом;
- грыжа больших размеров на передней стенке брюшной полости;
- абсцесс ЖП;
- беременность (последний триместр);
- аномальное расположение органов в животе;
- панкреатит в острой фазе;
- желтуха, вызванная закупориванием желчевыводящих протоков;
- подозрение на онкологию;
- наличие свищей между двенадцатиперстной кишкой и желчевыводящими путями;
- встроенный кардиостимулятор.
Во время пребывания в стационаре и в послеоперационный период пациенту должен быть предоставлен больничный лист. При наличии тяжелой физической работы человеку положены более легкие условия труда в течение всего восстановительного периода (до полугода).
Операция по удалению с использованием лапароскопа подразумевает использование общего наркоза. Другие варианты анестезии не рассматриваются, поскольку не позволяют полностью расслабить брюшные мышцы и полноценно обезболить.
Мероприятие проводится под общей анестезией. Основные этапы заключаются в следующем:
- пациент вводится в сон при помощи общего наркоза. Это задача врача-анестезиолога;
- интеграция зонда в полость желудка для отвода газов и выведения лишней жидкости. Эта манипуляция позволяет исключить риск возникновения рвоты и последующей асфиксии из-за попадания переваренной пищи в дыхательные пути. Желудочный зонд остается в пищеводе вплоть до окончания работы специалиста;
- наложение маски на нос и рот пациента, которая соединена с оборудованием для искусственной вентиляции легких. ИВЛ обеспечивает под наркозом полноценное дыхание во время оперативного вмешательства. Работа аппарата жизненно необходима для оперируемого, потому что стерильный углекислый газ, нагнетаемый в брюшину, оказывает сильное давление на диафрагму. По причине сдавливания легкие не способны работать в полной мере, и без ИВЛ человек может задохнуться;
- введение троакара с осветительным прибором и камерой через небольшой разрез в пупочной складке. Врач внимательно осматривает брюшину, обращая особое внимание на оперируемый пузырь. Соседние органы в брюшной полости практически не задеваются троакарами за счет нагнетания газа;
- в районе правого подреберья делается еще 3 небольших надреза, через них интегрируются полые трубки для последующих хирургических манипуляций внутри живота; Если специалист замечает образовавшиеся спайки, возникшие в результате хронического воспалительного процесса, он сначала рассекает их, после чего извлекает пузырь;
- добравшись до конечной точки, врач производит оценку желчного. Если он излишне наполнен и перенапряжен, перед удалением необходимо убрать часть жидкости;
- орган зажимается специальным приспособлением, после чего медицинский специалист выделяет из желчнопузырных тканей проток, при помощи которого он соединен с ДК. Его требуется иссечь и выделить пузырную артерию из находящихся вокруг тканей;
- просвет артерии зашивается;
- когда ЖП полностью освобожден, врач приступает к его извлечению из печеночного ложа. Манипуляция проводится очень аккуратно и медленно. В ходе процесса каждый кровоточащий сосуд коагулируется;
- после полного удаления из ложа ЖП очень аккуратно извлекают наружу через прокол в складке пупка;
- на этом работа хирурга не закончена. После извлечения больного органа специалист производит осмотр брюшины. Он должен определить, не осталось ли в полости желчи, кровоточащих сосудов, видоизмененных тканей;
- после осмотра все сосуды прижигаются током, чтобы они не кровоточили. Подозрительно измененные ткани убираются, внутренность промывается антисептическим раствором. После этой манипуляции остатки раствора отсасываются из полости живота;
- как только все манипуляции закончены, троакары убираются, а проколы заклеиваются или зашиваются.
Иногда в случае необходимости в одном из проколов врач может оставить дренаж. Через специальную трубку наружу должен вытечь оставшийся антисептический раствор. Дренаж не ставится, если у пациента не выходила желчь во время хирургического вмешательства и не обнаружилось сильного воспалительного процесса в ЖП.
Сначала принимается решение о необходимости проведения операции, а затем уже выбирается методика. В настоящее время использование лапароскопической методики считается оправданным при любом возрасте пациентов, даже при наличии избыточного веса.
Лапароскопическая холецистэктомия показана при следующих заболеваниях:
- Холецистит, не поддающийся лечению консервативными методами;
- Холестероз желчного пузыря;
- Холецистит в острой стадии;
- Холецистолитиаз, проходящий бессимптомно;
- Опухоли желчного пузыря (в том числе папилломы).
Если заболевание сопровождается болями, пациенты не удивляются назначенной операции.
Когда заболевание проходит бессимптомно, и выявляется случайно, также рекомендовано оперативное лечение. В этом случае операция переносится легче.
При данном диагнозе возможно развитие папиллом – доброкачественных опухолей, поэтому операция начинается с подробного осмотра полости на предмет разрастания опухолевого образования. Если имеют сомнения в доброкачественности образования, выполняется переход от лапаротомии к открытому типу хирургического вмешательства – полостной операции.
Панкреатодуоденальная резекция – единственный радикальный метод лечения рака головки поджелудочной железы, преампулярной части обще-го желчного протока и большого дуоденального сосочка.
1. Мобилизация 12-перстной кишки, головки поджелудочной железы и дистальной части желудка.
2. Пересечение общего желчного протока и 12-перстной кишки.
3. Удаление поджелудочной железы, дистальной части желудка и 12-перстной кишки.
4. Создание анастомоза между общим желчным протоком, протоком поджелудочной железы и тощей кишкой; наложение анастомоза между желудком и тощей кишкой.
Эта операция является травматической и сложной. Предусматривает ре-зекцию до 2/3 желудка, холецистэктомию, удаление дистального отдела об-щего желчного протока, головки поджелудочной железы с пересечением ее по левому краю верхней брыжеечной вены и всей 12-перстной кишки с на-чальным отрезком тощей кишки, а также регионарных лимфатических узлов.
После удаления панкреатодуоденального комплекса начальный отдел тощей кишки последовательно анастомозируют с культей поджелудочной железы (панкреатоеюноанастомоз), общим печеночным протоком (холедо-хоеюноанастомоз) и желудком (гастроеюноанастомоз).
Показания: почечная и печеночная колика, холецистит, панкреатит, пе-ритонит, динамическая кишечная непроходимость, облитерирующий эндар-териит (начальная стадия), шок при тяжелых травмах нижних конечностей.
Положение пациента на здоровом боку на валике. Вкол иглы произво-дят в вершине угла, образованного XII ребром и наружным краем мышцы, выпрямляющей позвоночник; перпендикулярно к поверхности тела вводят длинную иглу. Непрерывно нагнетая 0,25 % раствор новокаина, иглу про-двигают на такую глубину, чтобы возникло ощущение проникновения ее конца через ретроренальную фасцию в паранефральное клетчаточное про-странство.
Реабилитация
Лапароскопия желчного пузыря пациентами зачастую переносится хорошо. Полное выздоровление наступает спустя 5-6 месяцев в зависимости от особенностей и иммунитета организма.
Спустя сутки после процедуры пациенту делают перевязку. Вставать и передвигаться разрешено уже через 4 часа или на второй день в зависимости от состояния пациента. При этом большую роль играет его возраст.
В большинстве случаев больной лежит в стационаре сутки, после чего его выписывают домой. Пациент должен явиться через неделю на контрольный осмотр к лечащему врачу. В период реабилитации необходимо соблюдать ряд следующих правил:
- На протяжении суток не принимать пищу. Врачи разрешают пить негазированную минеральную воду через 4 часа после процедуры.
- На 2-4 недели исключить половые контакты. Они оказывают значительные нагрузки на организм.
- На протяжении 4-6 месяцев соблюдать диету №5. Правильное питание способствует исключению возникновения запоров, что может негативно отразиться на состоянии швов и общем самочувствии, особенно после процедуры.
- Принимать антибактериальные препараты, которые назначить врач. Иммунитет после операции ослаблен и подвержен развитию различных заболеваний. Лекарственные средства помогают избежать инфекционных поражений.
- На месяц исключить физические нагрузки. По истечении данного времени разрешены йога, плаванье и легкие гимнастические упражнения. Нагрузки увеличиваются постепенно.
По теме
- Лечение
Могут ли выпадать волосы после лучевой терапии
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
Пациентам не рекомендовано поднимать более 3 килограмм на протяжении трех месяцев после операции. В последующие 2 месяца максимальная нагрузка не должна превышать 5 кг.
Для ускорения процесса восстановления специалист может назначить физиотерапевтические процедуры. Они помогают активировать процесс регенерации мягких тканей и снизить риск осложнений. Зачастую пациентам назначается ультразвук, магнитотерапия или УВЧ. Физиотерапия показана по истечению месяца со дня проведения операции. Пациентам для повышения иммунитета рекомендован прием витаминных комплексов.
Реабилитационный период
Период восстановления после лапароскопического удаления желчного пузыря обычно проходит быстро и легко. Полная реабилитация занимает до полугода и при соблюдении несложных правил проходит на фоне хорошего самочувствия.
Госпитализация занимает от трёх дней до недели, затем больничный лист продлевается ещё примерно на 14 дней (при отсутствии осложнений). Человек может выходить на работу и вести привычный образ жизни, но с некоторыми ограничениями:
- соблюдайте диету;
- спорт противопоказан в первые 30 дней, затем тренировки стоит поэтапно возобновлять, с постепенным увеличением нагрузки;
- тяжёлый физический труд противопоказан месяц после операции;
- 90 дней нельзя поднимать больше 3 кг, до полугода – не больше 5-ти кг.
Спустя месяц врач может назначить физиопроцедуры или санаторное лечение. Не лишним будет пропить витаминные комплексы. Например, Витрум или Мульти-Табс.
Операция по удалению желчного пузыря – это достаточно серьезное вмешательство в работу организма с целью удаления важного органа, участвующего в процессе пищеварения. В то же время, не стоит отчаиваться. Соблюдая в точности указания специалистов, можно на протяжении долгих лет вести активный и полноценный образ жизни.
Последствия и возможные осложнения
Лапароскопия желчного пузыря в редких случаях становится причиной осложнений различного рода. Они возникают в случаях, когда пациент не соблюдал правила подготовки или специалист нарушил технику выполнения операции. Основными осложнениями после процедуры являются:
- Внутреннее кровотечение.
- Нарушение сердечного ритма.
- Инфекционные поражения.
- Воспалительные заболевания.
- Тромбоз сосудов, расположенных в области хирургического вмешательства.
- Попадание желчи в брюшную полость.
- Пневмония.
- Панкреатит.
- Травмирование соседних органов и тканей.
По теме
- Лечение
Что делать, если после химиотерапии немеют руки и ноги
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
Многие из них сопровождаются выраженными симптомами. Специалисты рекомендуют незамедлительно обратиться к врачу при наличии:
- Повышенной температуры, которая держится более трех суток.
- Кровотечения из раны. При этом кровь имеет ярко-красный цвет.
- Края раны желтого, зеленого оттенка. Это свидетельствует о начале процесса омертвления тканей и развития гнойного процесса.
- Выделений молочного цвета.
- Сильных болей, которые не устранить при помощи обезболивающих препаратов.
- Трудностей в дыхании.
- Кашля. Он возникает при физических нагрузках, а затем становится практически постоянным.
- Отсутствия аппетита, снижения веса.
- Пожелтения кожного покрова и белков глаз.
- Кала глинистого цвета.
Все симптомы говорят о наличии осложнений и требуют незамедлительного лечения. Именно поэтому при их появлении следует обратиться к лечащему врачу.
Есть ли противопоказания к лапароскопической холецистэктомии?
И даже при массе преимуществ перед прочими операциями, у лапароскопической холецистэктомии, как у любого хирургического вмешательства есть противопоказания — это в первую очередь наличие в прошлом оперативных вмешательств в брюшной полости, на желудке, селезенке, печени при травмах и ранениях, а также при операциях на кишечнике. Наличие спаек или приращений к брюшной стенке внутренних органов при лапароскопической операции увеличивают риск ранения этих органов при введении в брюшную полость инструментов.
Также при заболеваниях легких и дыхательной недостаточности, такая операция также может быть противопоказана, поскольку при накачивании газа в брюшную полость при лапароскопии желчного пузыря, происходит смещение диафрагмы, а мышца, отделяющая брюшные органы от органов грудной клетки, смещается кверху, что создает дополнительные проблемы с дыханием.
Также к противопоказаниям относятся:
- значительные легочно-сердечные нарушения
- общий и разлитой перитонит
- некоррегируемое нарушения свертываемости крови
- Ожирение 2-3 степени
- Поздние сроки беременности
Кроме этих основных противопоказаний, также существуют и прочие нежелательные факторы, которые могут быть выявлены при обследовании пациента и тогда используют удаление желчного пузыря открытым путем.
Результат
Лапароскопия желчного пузыря проводится при наличии определенных показаний. Процедура помогает избавить от болей в области живота, которые вызваны мочекаменной болезнью.
По теме
- Лечение
Как вылечить запор после химиотерапии
- Наталья Геннадьевна Буцык
- 4 декабря 2020 г.
Медикаментозное лечение, особенно при наличии камней большого размера, не способно оказать нужный эффект. Лекарственные средства способствуют только облегчению состояния на некоторое время. При этом риск развития осложнений значительно возрастает. Лапароскопия в определенных случаях может стать единственным возможным методом терапии и предотвратить серьезные последствия.
Многие пациенты жалуются на легкую диарею после процедуры и незначительный дискомфорт. Но симптомы проходят самостоятельно через некоторое время. Благодаря лапароскопии человек может вернуться к нормальной жизни, так как желчный пузырь не является главным органом пищеварения. При соблюдении всех рекомендаций специалиста риск развития заболеваний ЖКТ минимален.
Возможные последствия
Отзывы об удалении желчного пузыря лапароскопией в большинстве случаев носят положительный характер. Однако на фоне выброса желчи в двенадцатиперстную кишку человека на протяжении всей жизни могут периодически беспокоить боли, тошнота, изжога, метеоризм и диарея.
При частом возникновении данных неприятных признаков необходимо строго следовать постоперационной диете. Выраженные болезненные ощущения можно купировать, приняв любой спазмолитик, например, «Но-шпу». Тошнота исчезает при употреблении щелочной минеральной воды («Боржоми»).
Преимущества и недостатки
Лапароскопия желчного пузыря, в отличие от классической операции по резекции органа, имеет ряд преимуществ. Среди них выделяют следующие:
- Отсутствие после процедуры на теле шрамов большого размера. Операция осуществляется через 4-5 проколов.
- Минимальный риск развития осложнений.
- Небольшой размер рубцов, которые остаются после процедуры.
- Отсутствие сильного болевого синдрома, что не требует использования в период реабилитации наркотических обезболивающих средств.
- Небольшой период реабилитации. В зависимости от состояния пациент после операции может отправляться домой спустя 1-4 дня.
Послеоперационный период
Сразу после операции лапароскопии желчного пузыря, пациента доставляют в палату, в течение часа обычно больной просыпается, иногда может возникнуть такое диспептическое расстройство как тошнота, прием Церукала это останавливает. Обычно спустя несколько часов начинают возникать боли различной интенсивности, которые обязательно купируются обезболивающими средствами, даже наркотическими анальгетиками.
- Инфузионная терапия назначается только по показаниям.
- Антибиотики назначаются при дегерметизации органа в процессе ЛХЭ или при остром воспалении желчного пузыря.
- В первый день после лапароскопии кушать ничего не разрешается, на следующий день производится перевязка и если у пациента нет выделений по дренажу, его удаляют.
- Кормление начинают на 2 сутки. Постепенно пациент в течение 2-3 дней начинает возвращаться к обычному хождению, начинает принимать пищу дробно, понемногу, только диетическую пищу.
- В стационаре пациент обычно находится 1-7 дней, что определяется характером операции и особенностями клинического случая.
При отсутствии плохих анализов, температуры, сильных болей, незаживающих ран, пациента могут отпустить домой до 7 суток. Тогда он приходит уже за выпиской, снятия швов, рекомендаций по диетическому питанию и получением больничного листа. Как правило, через пару недель после операции пациент возвращается к привычному образу жизни, включая занятия спортом и легкий физический труд.
Автор:
Селезнева Валентина Анатольевна врач-терапевт
Диагностика и сдача анализов при подготовке
Диагностика является основным методом подготовки к операции, а также решающей в постановке показаний для вмешательства. Диагностические процедуры должны проводиться заранее, исследование необходимо предоперационное. Сдать анализы, провести ряд обследований – это основная часть подготовки.
Первичная диагностика заключается в осмотре пациента, сборе анамнеза и выявления критериев для необходимости процедуры удаления органа. На данном этапе врач может оценить состояние пациента, а также выяснить, какие сопутствующие нарушения имеет пациент. Кроме того, осмотр пациента позволит выявить некоторые отклонения от нормы в размерах печени, селезенки, а также определить нарушение дыхания и сердцебиения у пациента – это позволит доктору полноценно оценить ситуацию и назначить ряд дополнительных методов исследования.
Для диагностики ЖП, обследование проводится при помощи специального оборудования, которое врач назначает перед операцией:
ЭКГ – составляющая процедуры, играющая немаловажную роль в определении показаний и противопоказаний к операции
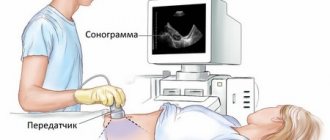
- Ультразвуковое обследование органов брюшины – это самый информативный метод, определяющий состояние желчных путей, желчного пузыря и других органов. На данном исследовании возможно выявить состояние внешней стенки органов и наличие воспалительных процессов в них.
- ЭКГ – важная составляющая процедуры, играющая немаловажную роль в определении показаний и противопоказаний к операции. Так, при наличии тяжёлых сердечных патологий, вмешательство должно быть отложено или исключено полностью.
- ФГДС – данный метод помогает обнаружить воспаления стенок ЖКТ и поджелудочной железы.
- Ретроградная холангиография – рентгенологическое обследование, позволяющее оценить состояние работы не только желчного пузыря, но и поджелудочной железы. Этот вид осмотра органов помогает определить, на какой стадии находится у пациента желчнокаменная болезнь – основное показание для холецистэктомии.
Кроме того, холецистэктомия требует проведения лабораторных исследований, таких как общий и биохимический анализ крови (важным критерием является общий белок и фракции), анализы крови на инфекции, передающиеся половым путём, общий анализ мочи и коагулограмма.
Анализ крови берётся не только до начала лапароскопии, но и сразу после, чтобы оценить работу внутренних органов после процедуры. Анализ крови после удаления желчного пузыря в норме должен иметь уменьшенное количество билирубина и общего белка.
Классификация оперативных вмешательств
Удаление желчного пузыря может быть «вынужденным». В этом случае вмешательство проводится для устранения серьезных патологических состояний, таких как гангрена органа или его разрыв с дальнейшим излитием содержимого в брюшную полость. «Экстренная» холецистэктомия проводится на протяжении первых трех дней с момента поступления больного на стационарное лечение. Также существует «ранняя» (отсроченная) операция. Ее проводят в течение недели, когда специалистам уже удалось купировать выраженность воспалительного процесса.
Другая классификация делит хирургические вмешательства на следующие виды:
- неотложные,
- срочные,
- отсроченные,
- плановые (ранние и поздние).
В зависимости от доступа, через который выполняется удаление, различают лапароскопию желчного пузыря и полостную операцию. Первый вариант считается малоинвазивным, второй – более масштабным. Полостная операция бывает двух видов: «открытая» с использованием мини-доступа, а также традиционная из срединного или косого доступа, которая может сочетаться с резекцией желчевыводящих протоков. Перед выбором доступа врач взвешивает все за и против, основываясь на описанной выше оценке состояния жизненно важных функций организма, а также причинах развития заболевания, на фоне которого требуется удаление пузыря.
Традиционная холецистэктомия
Установлено, что на современном этапе традиционная холецистэктомия характеризуется низким риском летальности и развития осложнений. Возможность неблагоприятного исхода увеличивается только при необходимости дополнительного вмешательства на желчевыводящих протоках. Возможными осложнениями являются истечение желчи, повреждение желчевыводящих путей, а также острое послеоперационное воспаление поджелудочной железы.
Операционный доступ (по Кохеру, Федорову, верхняя срединная лапаротомия) позволяет держать в поле зрения желчный пузырь, внепеченочные желчные протоки, поджелудочную железу, двенадцатиперстную кишку. Показания к удалению желчного пузыря традиционным способом: любые формы острого холецистита, желчнокаменная болезнь, перфорация пузыря с дальнейшим развитием перитонита. Недостатки метода:
- более длительный период восстановления, чем при лапароскопии желчного пузыря;
- значительное повреждение структур передней брюшной стенки, что чревато возможными осложнениями в будущем;
- косметический дефект;
- длительный период посленаркозной реабилитации.
Минилапаротомия
Подобное вмешательство характеризуется небольшим разрезом справа под ребрами (3–5 см). Большинство специалистов считает, что такой метод уменьшает риск развития послеоперационных осложнений и ускоряет период реабилитации пациента. Для качественно проведенной операции даже разработан специальный набор хирургического инструментария. В каких случаях показана минилапаротомия:
- острое воспаление желчного пузыря с наличием конкрементов;
- наличие камней в желчных протоках;
- трудности при проведении лапароскопического удаления.
Операция с использованием мини-доступа не проводится при излитии желчи, в случае необходимости ревизии органов брюшной полости. Преимуществами вмешательства считаются низкий уровень травматизма, получение необходимого доступа к структурам билиарного тракта, возможность проведение операции у тех пациентов, которые уже были прооперированы ранее, возможность полного опорожнения пузыря, выделение пораженного органа «от дна».
Ход операции при лапароскопии камней в желчном пузыре
Процедура ведения в общий наркоз, установка желудочного зонда, подключение аппарата к искусственной вентиляции лёгких, введение необходимых троакаров ничем не отличается от операции по удалению жёлчного пузыря.
После того как осуществлено введение аза и троакаров в брюшную полость хирург отсекают возможные спайки образованные на органе. Затем в стенке жёлчного пузыря делают надрез и вводят специальный отсос для удаления всех образовавшихся камней.
Далее, надрез на стенке аккуратно зашивают, брюшную полость тщательно промывают антисептическим раствором и накладывают швы на сделанные проколы. Данная хирургическая манипуляция практически не имеет отличий в сравнении с удалением органа, но при этом из полости выводят только образовавшиеся конкременты.
Подготовка в амбулаторных условиях
Подготовку к лапароскопии больной проводит не только в стационарных условиях, но и находясь под контролем амбулаторного врача терапевта.
Данный метод заключается в том, что некоторые пациенты, имеющие противопоказания для проведения операции, должны некоторое время пройти курс мероприятий для устранения этой ситуации. В таком случае пациент может в домашних условиях принимать лекарственные препараты для улучшения работы дыхательной, сердечной деятельности, проходить терапию по устранению воспалений в брюшной полости.
Подготовка пациента в таком случае, может проводиться в течение нескольких месяцев. Кроме того, за несколько недель до операции, пациенту следует соблюдать строгий режим, а также некоторые правила:
Перед операцией пациенту противопоказаны физические нагрузки
- За две недели до холецистэктомии больному следует исключить приём препаратов, ухудшающих свертываемость крови.
- Устранить физические нагрузки.
- Организовать рациональное питание.
- За два дня до проведения хирургического вмешательства следует ограничить прием пищи до минимально нормы, а за 12 часов до процедуры полностью отказаться от воды.
- Перед осуществлением манипуляции следует очистить кишечник при помощи слабительных средств или очистительной клизмы.
Кроме того, некоторым больным в качестве подготовки назначаются специальные лекарства.
Необходимые для приёма по назначению хирурга – они позволяют устранить ряд побочных действий и снизить риск осложнений в ходе холецистэктомии.
Когда нужна операция?
Вне зависимости от вида планируемого вмешательства, будь то лапароскопия или полостное удаление желчного пузыря, показаниями к хирургическому лечению являются:
- Желчнокаменная болезнь.
- Острое и хроническое воспаление пузыря.
- Холестероз при нарушенной функции желчевыведения.
- Полипоз.
- Некоторые функциональные расстройства.
Желчнокаменная болезнь выступает обычно главной причиной большинства холецистэктомий. Это вызвано тем, что присутствие камней в желчном пузыре нередко вызывает приступы желчной колики, которая повторяется более чем у 70% больных. Кроме того, конкременты способствуют развитию и других опасных осложнений (перфорация, перитонит).
В некоторых случаях заболевание протекает без острых симптомов, но с тяжестью в подреберье, диспепсическими нарушениями. Этим пациентам также необходима операция, которая проводится в плановом порядке, а ее основная цель – предупредить осложнения.
Желчные камни могут быть обнаружены и в протоках (холедохолитиаз), что представляет опасность ввиду возможной обтурационной желтухи, воспаления протоков, панкреатита. Операция всегда дополняется дренированием протоков.
Бессимптомное течение желчнокаменной болезни не исключает возможность операции, которая становится необходимой при развитии гемолитической анемии, когда размер камней превышает 2,5-3 см в связи с возможностью пролежней, при высоком риске осложнений у молодых больных.
Холецистит – это воспаление стенки желчного пузыря, протекающее остро или хронически, с рецидивами и улучшениями, сменяющими друг друга. Острый холецистит с наличием камней служит поводом к срочной операции. Хроническое течение заболевания позволяет провести ее планово, возможно – лапароскопически.
Холестероз долго протекает бессимптомно и может быть обнаружен случайно, а показанием к холецистэктомии он становится тогда, когда вызывает симптомы поражения желчного пузыря и нарушение его функции (боль, желтуха, диспепсия). При наличии камней, даже бессимптомный холестероз служит поводом к удалению органа. Если в желчном пузыре произошел кальциноз, когда в стенке откладываются соли кальция, то операция проводится в обязательном порядке.
Наличие полипов чревато озлокачествлением, поэтому удаление желчного пузыря с полипами необходимо, если они превышают 10 мм, имеют тонкую ножку, сочетаются с желчнокаменной болезнью.
Функциональные расстройства желчевыведения обычно служат поводом к консервативному лечению, но за рубежом такие пациенты все же оперируются из-за болевого синдрома, снижения выброса желчи в кишечник и диспепсических расстройств.
К операции холецистэктомии есть и противопоказания, которые могут быть общими и местными. Конечно, при необходимости срочного хирургического лечения ввиду угрозы жизни пациента, некоторые из них считаются относительными, поскольку польза от лечения несоизмеримо выше возможных рисков.
К общим противопоказаниям относят терминальные состояния, тяжелую декомпенсированную патологию внутренних органов, обменные нарушения, которые могут осложнить проведение операции, но на них хирург «закроет глаза», если больному требуется сохранить жизнь.
Общими противопоказаниями к лапароскопии считают заболевания внутренних органов в стадии декомпенсации, перитонит, беременность большого срока, патологию гемостаза.
Местные ограничения относительны, а возможность лапароскопической операции определяется опытом и квалификацией врача, наличием соответствующего оборудования, готовностью не только хирурга, но и больного пойти на определенный риск. К ним относят спаечную болезнь, кальцификацию стенки желчного пузыря, острый холецистит, если от начала заболевания прошло более трех суток, беременность I и III триместра, крупные грыжи. При невозможности продолжения операции лапароскопически, врач вынужден будет перейти к полостному вмешательству.