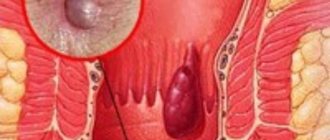
Грыжа брюшной полости
представляет собой выход внутреннего органа под кожные покровы и выпячивание его на поверхности тела в результате нарушения целостности или ослабления мышечной ткани. Это довольно распространённая патология, которая может возникнуть в любом возрасте. Подвержены этому заболеванию, как мужчины, так и женщины, однако, у мужчин данная патология встречается чаще.
Грыжа брюшной полости
может быть внутренней либо наружной. Наружные в свою очередь бывают пупочными, бедренными, паховым. Они могут иметь различную форму и размеры. Наиболее распространённой является грыжа белой линии живота, так как мышечная ткань в этом месте туловища наиболее слабая. Внутренние грыжи являются следствием внедрения органа в полостные образования брюшины внутри живота.
Этиология заболевания и код по МКБ-10
Согласно международной классификации болезней код грыжи брюшной полости по МКБ-10 составляет от К40 до К46. Все зависит от типа образования, его локации, проблемности. Есть такие коды грыж:
- К40 — паховая;
- К41 — бедренная;
- К42 — пупочная;
- К43 — грыжа в области передней брюшной стенки;
- К44 — диафрагмальная;
- К45 — другие грыжи в области брюшины;
- К46 — неуточненная.
По-медицински грыжа — это вольная миграция одного из внутренних органов в различные отделы брюшины или под кожу. Проблема возникает особенно часто в местах слабой мышечной стенки. Внешне это выглядит как выпячивание над плоскостью кожи по типу шишки. Иногда грыжа убирается простым нажатием руки (вправляется), но потом выходит снова.
Дряблость мышц живота — одна из причин возникновения грыжи
Возникновение проблемы происходит по таким причинам:
- Особенности строения тела конкретного человека. Врожденные или приобретенные дефекты, аномалии брюшной полости.
- Наследственность к образованию выпячиваний.
- Тяжелый физический труд с напряжением на мышцы живота.
- Беременность.
- Усиленная прокачка нижнего пресса.
- Нарушение питания и расстройства стула (запоры).
- Частый надрывный крик или плач у младенцев.
- Сильный, непрерывный кашель по типу коклюша.
- Аденома предстательной железы и затрудненное на этом фоне мочеиспускание.
- Дряблость мышц живота.
- Неудачно проведенное оперативное вмешательство с неправильным ушиванием тканей брюшины.
Грыжа не возникает внезапно. Для её формирования нужно время и ряд перечисленных располагающих факторов.
Как проявляются внутренние грыжи живота?
Основные симптомы любой наружней грыжи – периодически появляющееся видимое выпячивание и дискомфорт в его области. Поскольку внутренняя грыжа живота не может быть осмотрена глазом, все признаки ее сводятся к периодическому появлению дискомфорта:
- симптомы могут полностью отсутствовать;
- периодически беспокоят боли в эпигастральной области, сопровождающиеся чувством тяжести и распирания;
- время от времени болевые ощущения могут возникать в левой подвздошной или околопупочной области;
- боли различаются по интенсивности – от тупых ноющих до резких, схваткообразных, нестерпимых;
- боль проходит в определенном положении тела, когда петли кишечника под действием силы тяжести или давлением соседних органов возвращаются на свое место – например, лежа на спине.
Пациенты зачастую длительно обследуются и неоднократно проходят курсы лечения у терапевта, гастроэнтеролога или даже невролога и психиатра, но неприятные симптомы не исчезают.
Классификация выпячиваний у взрослых
Строение и внешнее проявление пупочных грыж
Существуют различные виды грыж брюшной полости. Классифицируют их таким образом:
По степени формирования и развития:
- начальная;
- полная;
- канальная.
По способу происхождения:
- врожденная — является аномалией развития плода;
- приобретенная.
Процесс образования и ущемления грыжи
По наличию разных осложнений:
- простая — неосложненная;
- сложная — сопровождается перитонитом, невправимостью, ущемлением, воспалением.
По возможности вправить: вправимые и не поддающиеся консервативному лечению.
По ходу течения выделяют первичные грыжи, рецидивные (повторяющиеся) и послеоперационные.
Диафрагмальные грыжи
Диафрагмальные грыжи – проникновение части желудка, пищевода, либо тонкого кишечника в грудной отдел через слабые места или дефекты диафрагмы.
Фото: диафрагмальная грыжа
Причины возникновения:
- ожирение;
- тяжелые физические нагрузки;
- беременность;
- истончение и ослабление соединительной ткани с возрастом.
Диафрагмальная грыжа чаще проявляет себя симптомами рефлюкс-эзофагита: отрыжка, изжога, боли за грудиной, которые можно спутать со стенокардиальными.
Осложнения:
- рубцовое сужение пищевода;
- ущемление грыжи в пищеводном отверстии диафрагмы;
- кровотечение из сосудов пищевода;
- перфорация пищевода.
Диагноз устанавливают при ренгенологическом исследовании. В консервативном лечении используют препараты, уменьшающие желудочную секрецию. При больших грыжах и возникших осложнениях проводят оперативное лечение.
Симптомы и признаки
Паховая грыжа
Клиническая картина патологии зависит от типа и вида выпячивания. Различают такие признаки в зависимости от проблемы:
- Паховая грыжа. Локализуется в зоне пахового канала. Может наблюдаться по семенному канатику (косая) или у задней стенки паха (прямая). Чаще косое выпячивание имеет форму овала и при этом уходит в половую губу у женщин или в мошонку у мужчин. Грыжа болезненна. Паховое прямое выпячивание реже ущемляется, но чаще рецидивирует в отличие от косого.
- Бедренная. Размер бокового выпячивания около 1-2 см. Проблема локализуется в паху ближе к бедру. На ощупь шишка мягкая, подвижная. Поэтому ее сложно спутать с обычным жировиком или сальником.
- Послеоперационная. Располагается в зоне неудачных швов брюшной полости. Сопровождается болью за счет раздражения блуждающего нерва, тошнотой, рвотой.
- Пупочная. Локация — область пупка. Грыжу в зоне кольца родового рубца можно хорошо прощупать и даже вправить. Человек при таком выпячивании ощущает тошноту и болезненность.
- Грыжа белой линии. Ее еще называют предбрюшинной липомой. Здесь через щели в сухожильных волокнах сначала просачивается жир, а затем и выступают части внутренних органов.
При различных видах брюшного выпячивания можно нащупать грыжевые ворота — так называемый толчок внутренних органов при кашле у пациента.
Повышенный уровень лимфоцитов в крови
Для определения этого параметра достаточно сдать общий клинический анализ крови. Анализ сдается натощак, перед сдачей в течение дня не следует заниматься физическими нагрузками, не есть жирную пищу, в течение 2-3 часов – не курить. Кровь для общего анализа обычно берется из пальца, реже – из вены.
Общий анализ крови позволяет узнать, как соотносятся между собой различные типы белых клеток крови. Это соотношение называется лейкоцитарной формулой. Иногда количество лимфоцитов прямо указывается в расшифровке анализа, но часто расшифровка содержит лишь английские сокращения. Поэтому найти нужные данные в анализе крови несведущему человеку порой бывает непросто. Как правило, необходимый параметр указывается как LYMPH в анализе крови (иногда также LYM или LY).
У взрослых
Относительной нормой содержание лимфоцитов в крови у данной категории населения считаются значения в пределах 20–34 процентов. В абсолютных значениях (единицах) вариационные рамки — от 1 до 4,5X10⁹/литр.
У детей
У детей содержание таких клеточных элементов варьируется в весьма широких пределах и в первую очередь зависит от возраста.
- До одного года — от 55 до 75 процентов или 4–10,5X10⁹/л.
- От года до четырех лет — от 45 до 65 процентов или 2–8X10⁹/л.
- От четырех до шести лет — от 35 до 55 процентов или 1,5–7X10⁹/л.
- От шести до десяти лет — от 30 до 50 процентов или 1,5–6,5X10⁹/л.
- От десяти до 21-го года — от 30 до 45 процентов или 1–4,8X10⁹/л.
https://www.youtube.com/watch?v=ytabout
Как видно из вышеозначенной обратной арифметической прогрессии, с увеличением возраста, относительный и абсолютный уровень лимфоцитов постепенно снижается.
Что это значит?
Во врачебной среде, повышенный по отношению к нормам, уровень лимфоцитов, называют лимфоцитозом. Данное состояние не является болезнью — это защитная реакция организма и индикатор развивающихся патологических процессов. При этом анализируются как абсолютные показания содержания базового клеточного элемента в крови, так и его относительный параметр, выражающийся в процентом отношении к основной иммунной карте всех элементов плазмы.
Вызываться повышенный уровень лимфоцитов может не только болезнями, но и физиологическими особенностями — так у женщин в период менструального цикла, анализы могут давать неожиданные результаты, а у ряда людей с иммунной системой реактивного типа, даже малейший сбой в работе организма, как то банальная простуда, зачастую даёт высокую концентрацию этого типа клеток.
ПОДРОБНЕЕ: Кожа при варикозе
Поскольку повышенный уровень лимфоцитов не является болезнью, специфического лечения данного состояния не существует. В случае отсутствия четких симптомов конкретной болезни, кроме результатов лабораторных исследований, врач-специалист может направить пациента на рентгенографию, УЗИ, КТ/МРТ, назначить гистологический/цитологический анализ и т. д.
У взрослых и детей, конкретная терапия назначается только после получения точного диагноза. В подавляющем большинстве случаев, специалист прописывает противовирусные средства, антибиотики, жаропонижающие, антиаллергенные и противовоспалительные препараты, в отдельных случаях — кортикостероиды, химиотерапию, трансплантацию костного мозга и прочие необходимые мероприятия, разрабатываемые индивидуально на основе текущего состояния пациента, тяжести болезни и иных параметров.
Диагностика и методы терапии
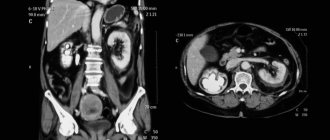
При подозрении на патологию назначается УЗИ органов брюшной полости
Для выявления и подтверждения именно грыжи следует обратиться к хирургу. Только он может увидеть и точно определить тип проблемы. Врач проведет стандартный осмотр и наружную пальпацию искомой зоны. Если есть сомнения или подозрения на иные патологии, доктор назначает УЗИ органов брюшной полости, рентгенографию пассажа бария тонкого кишечника или ОБП (обзорный рентген). В редких случаях проводится лапароскопия диагностическая.
Тактика лечения подбирается в зависимости от степени сложности патологии.
Чаще хирург принимает решение о хирургическом вмешательстве при грыже. Консервативная терапия применяется только в случае начального неосложненного выпячивания или для пожилых пациентов, которым противопоказана операция. В этом случае больному рекомендуют ношение бандажа, снижение физических нагрузок, нормализация питания.
Вправление проводят при отсутствии ущемления.
Хирургическая сетка для пупочной грыжи
Стандартную операцию выполняют при сложных грыжах, а также при наличии ущемлённых выпячиваний. Небольшие грыжи оперируют под местным обезболиванием. Для больших проводится полноценная полостная операция. Проблемную зону укрепляют полипропиленовой сеткой (сетчатый трансплантант). Это позволяет предотвратить рецидив.
Бывают случаи, когда пациенту проводится экстренное иссечение. Показания к этому – некроз ущемленных тканей, перфорация стенок внутреннего органа, перитонит. Проводится расширенная лапаротомия для оценки состояния внутренних органов брюшины. Все некротизированные участки сальника и кишечника обязательно удаляются.
После операции показано ношение бандажа. Физические нагрузки временно противопоказаны. Желательно соблюдение диеты для мягкого стула. Дефекация должна проходить без натуживания.
Лимфоциты в крови повышены. Повышенные лимфоциты в крови — причины, лечение
Почему повышается содержание белых кровяных телец? У этого симптома может быть несколько причин. Прежде всего, это инфекционные заболевания. Многие инфекции, особенно вирусные, заставляют иммунную систему вырабатывать повышенное количество Т-киллеров и NK-клеток. Подобный тип лимфоцитоза называется реактивным.
К числу вирусных инфекций, способных вызвать повышение лимфоцитов в крови, относятся:
- Грипп,
- СПИД,
- Инфекционный мононуклеоз,
- Герпес,
- Вирусные гепатиты,
- Ветрянка,
- Корь,
- Краснуха,
- Коклюш,
- Аденовирусная инфекция,
- Паротит.
Также повышенные лимфоциты в крови могут наблюдаться при бактериальных и протозойных инфекциях:
- Туберкулезе,
- Сифилисе,
- Бруцеллезе,
- Токсоплазмозе.
Однако далеко не всякая бактериальная инфекция сопровождается лимфоцитозом, поскольку многие бактерии уничтожаются другими видами лейкоцитов.
Таким образом, повышение лимфоцитов в крови может свидетельствовать об инфицировании какими-то вирусами, бактериями, грибками, простейшими или многоклеточными паразитами. Если симптомы заболевания, по которым можно было бы определить его, неочевидны, то проводятся дополнительные анализы.
Увеличение количества белых кровяных клеток может наблюдаться не только во время болезни, но и спустя какое-то время спустя выздоровления. Это явление называется постинфекционным лимфоцитозом.
Еще одна причина возникновения лимфоцитоза – заболевания кроветворной системы (лейкозы) и лимфатической ткани (лимфомы). Многие из них имеют злокачественный характер. При этих заболеваниях в крови наблюдается лимфоцитоз, однако иммунные клетки не являются полноценными, и не могут выполнять свои функции.
Основные заболевания лимфатической и кровеносной систем, способные вызвать лимфоцитоз:
- Лимфобластный лейкоз (острый и хронический),
- Лимфогранулематоз,
- Лимфома,
- Лимфосаркома,
- Миеломная болезнь.
Другие причины, способные вызвать увеличение количества иммунных клеток:
- Алкоголизм;
- Частое курение табака;
- Прием наркотических веществ;
- Прием некоторых лекарств (леводопа, фенитоин, некоторые анальгетики и антибиотики);
- Период перед менструацией;
- Длительное голодание и диеты;
- Длительное употребление пищи, богатой углеводами;
- Гипертиреоз;
- Аллергические реакции;
- Отравлениях токсичными веществами (свинец, мышьяк, дисульфид углерода);
- Нарушения иммунитета;
- Эндокринные нарушения (микседема, гипофункция яичников, акромегалия);
- Ранние стадии некоторых онкологических заболеваний;
- Неврастении;
- Стрессы;
- Недостаток витамина B12;
- Травмы и ранения;
- Удаление селезенки;
- Проживание в высокогорной местности;
- Лучевые поражения;
- Прием некоторых вакцин;
- Чрезмерные физические нагрузки.
Лимфоцитоз также может быть временным и постоянным. Временный тип заболевания обычно вызывается инфекционными заболеваниями, травмами, отравлениями, приемом лекарственных препаратов.
Поскольку селезенка является органом, где распадаются иммунные клетки, то ее хирургическое удаление по каким-то причинам способно вызвать временный лимфоцитоз. Однако впоследствии система кроветворения приходит в норму и количество этих клеток в крови стабилизируется.
Иногда может наблюдаться и ситуация, обратная лимфоцитозу – лимфопения, когда понижены лимфоциты. Для лимфоцитов снижение характерно в следующих случаях:
- Тяжелые инфекции, истощающие запасы лимфоцитов;
- СПИД;
- Опухоли лимфоидной ткани;
- Заболевания костного мозга;
- Тяжелые виды сердечной и почечной недостаточности;
- Прием некоторых препаратов, например, цитостатиков, кортикостероидов, нейролептиков;
- Радиационное воздействие;
- Иммунодефицитное состояние;
- Беременность.
Ситуация, когда количество иммунных клеток ниже нормы, может быть временным явлением. Так, если в ходе инфекционной болезни недостаток лимфоцитов сменяется их избытком, то это может говорить о том, что организм близок к выздоровлению.
Однако, следует помнить, что лимфоцитоз у детей может быть вызван и таким тяжелым заболеванием, как острый лимфобластный лейкоз. Поэтому важно регулярно проверять количество белых кровяных телец у ребенка при помощи анализов крови.
Проявляется ли лимфоцитоз как-то еще, кроме изменения состава крови? В том случае, если он вызван инфекционным заболеванием, то у больного будут наблюдаться симптомы, характерные для этого заболевания, например, жар, озноб, головные боли, кашель, сыпь, и т.д. Но эти симптомы не являются симптомами собственно лимфоцитоза. Тем не менее, в некоторых случаях при увеличении лимфоцитов, вызванном неинфекционными причинами, может наблюдаться увеличение лимфоузлов и селезенки – органов, где находится больше всего лимфоцитов.
При увеличении количества лимфоцитов причины повышения не всегда бывает просто обнаружить. Прежде всего, рекомендуется обратиться к врачу-терапевту. Скорее всего, он даст направление на несколько дополнительных анализов – кровь на ВИЧ, гепатит и сифилис. Кроме того, могут быть назначены дополнительные исследования – УЗИ, компьютерная или магнитная томография, рентгенография.
Возможно, потребуется дополнительный анализ крови, который бы исключил ошибку. Для уточнения диагноза может понадобиться такая операция, как пункция лимфоузла или костного мозга.
При определении причины увеличения лимфоцитов важную роль играет определение количества типичных и атипичных разновидностей клеток.
Атипичными лимфоцитами называются кровяные клетки, имеющие другие свойства и размеры по сравнению с обычными.
Наиболее часто атипичные клетки наблюдаются в крови при следующих заболеваниях:
- Лимфолейкоз,
- Токсоплазмоз,
- Пневмония,
- Ветряная оспа,
- Гепатит,
- Герпес,
- Инфекционный мононуклеоз.
С другой стороны, при многих заболеваниях большого числа атипичных клеток не наблюдается:
- Корь,
- Паротит,
- Краснуха,
- Грипп,
- СПИД,
- Аденовирусная инфекция,
- Малярия,
- Аутоиммунные болезни.
Также следует учитывать такой фактор, как скорость оседания эритроцитов (СОЭ). При многих заболеваниях данный параметр повышается. Принимается во внимание и динамика других компонентов крови:
- Общее количество лейкоцитов (может оставаться неизменным, уменьшаться или увеличиваться),
- Динамика количества тромбоцитов (увеличение или уменьшение),
- Динамика количества эритроцитов (увеличение или уменьшение).
Увеличение общего количества лейкоцитов при одновременном увеличении лимфоцитов может свидетельствовать о лимфопролиферативных заболеваниях:
- Лимфолейкоз,
- Лифогранулематоз,
- Лимфома.
ПОДРОБНЕЕ: Ушиб при варикозе
Также это состояние может быть характерно для:
- острых вирусных инфекций
- гепатитов ,
- эндокринных заболеваний,
- туберкулеза,
- бронхиальной астмы,
- удаления селезенки,
- цитомегаловирусной инфекции,
- коклюша,
- токсоплазмоза,
- бруцеллеза.
Относительный лимфоцитоз (при котором общее количество лейкоцитов остается примерно постоянным) обычно характерен для тяжелых бактериальных инфекций, таких как брюшной тиф.
Кроме того, он встречается в случае:
- Ревматических заболеваний,
- Гипертиреоза,
- Болезни Аддисона,
- Спленомегалии (увеличении селезенки).
Снижение общего количества лейкоцитов на фоне увеличения количества лимфоцитов возможно после перенесенных тяжелых вирусных инфекций или на их фоне. Объясняется это явление истощением резерва клеток быстрого иммунитета, прежде всего, нейтрофилов и увеличением клеток длительного иммунитета – лимфоцитов. Если это так, то, как правило, эта ситуация временная, и количество лейкоцитов в скором времени должно придти в норму. Также подобное положение вещей характерно для приема некоторых медикаментов и отравлений.
Уменьшение количества эритроцитов на фоне лимфоцитоза обычно характерно для лейкоза и заболеваний костного мозга. Кроме того, онкологические заболевания костного мозга обычно сопровождаются очень большим увеличением лимфоцитов – примерно в 5-6 раз выше нормы.
Одновременное увеличение количества эритроцитов и лимфоцитов может наблюдаться у заядлых курильщиков. Соотношение различных типов лимфоцитов также может иметь диагностическое значение. Например, при миеломе увеличивается, прежде всего, количество клеток типа B, при инфекционном мононуклеозе – типов T и B.
- Лекарственно-обусловленные реакции
- Сывороточная болезнь
- Травма
- После удаления селезенки
- Злостные курильщики
- Лимфоцитоз из гигантских гранулярных лимфоцитов
- лимфопролиферативное заболевание В-клеток
- злокачественная тимома
- хронический лимфолейкоз
- острый лимфобластный лейкоз
- злокачетсвенная неходжкинская лимфома
Ниже, обозначены типичные причины повышенного уровня лимфоцитов.
У взрослых
- В период менструального цикла женщин — физиологическая причина повышения непосредственно перед менструацией.
- «Реактивный» тип иммунитета — физиологическая причина при отсутствии серьезных заболеваний, чрезвычайно сильный иммунологический ответ на любой сбой в организме или форсированную работу ряда органов.
- Длительное голодание.
- Вирусные болезни печени с увеличением последней и селезенки.
- Туберкулёз любого типа, даже внешне бессимптомный.
- Разнообразные бактериальные инфекции, в том числе сифилис, бруцеллёз.
- Инфекционный мононуклеоз.
- Аллергические проявления.
- Гипертрофированная функция щитовидной железы.
- Лимфоцитоз курильщиков и зависимых от алкоголя, развивающийся на фоне стресса.
- Патогенные аутоиммунные процессы, включая артриты ревматоидного типа, красную волчанку системного типа, склеродермии, дерматомиозиты.
- Лимфолейкозы хронического доброкачественного типа.
- Прогрессирующие лимфосаркомы.
- Прямые отравления рядом химических веществ, в частности мышьяком, хлором, свинцом.
- Болезнь Крона.
- Миеломы множественного типа.
- Эндокринные заболевания.
- Побочные реакции на ряд медицинских препаратов.
- Неврастении широкого спектра.
- Переломный момент острых заболеваний со стартом периода выздоровления, а также переход от рецидива до ремиссии хронических форм болезней.
У детей
- Анемии, особенно острая нехватка витамина В12.
- Классические инфекционные болезни, в частности краснуха, корь, энцефалит, ветрянка, коклюш, оспа, паротит, малярия.
- Злокачественные опухоли и онкологии.
- Лимфоцитоз инфекционного типа, она же болезнь Смита.
- Бронхиальные астмы и иные типы легочных заболеваний.
- Эндокринологические проблемы.
- Физиологический лимфоцитоз у детей до четырёх лет при отсутствии проявлений других болезней и нормальном самочувствии.
https://www.youtube.com/watch?v=ytpress
Чтобы понять, почему лимфоциты в крови повышены, следует знать, что существует два вида лимфоцитоза – абсолютный и относительный. Для первого патологического состояния характерно увеличение не только количества лейкоцитов в крови, но и общего количества лимфоцитов. При относительном отклонении количество лейкоцитов остается на прежнем уровне. Это происходит за счет понижения зернистых разновидностей, а именно нейтрофилов, эозинофилов и базофилов.
- Относительный лимфоцитоз. Такое отклонение обычно проявляется при вирусных инфекциях (во время заболевания гриппом, бруцеллезом, брюшным тифом и пр.) и гнойно-воспалительных процессах.
- Абсолютный лимфоцитоз. Такое отклонение тоже может выявляться у детей, после того как они сдадут общий анализ крови. Лимфоциты повышены у ребенка на фоне абсолютного лимфоцитоза при таких заболеваниях, как краснуха, эпидемический паротит, ветряная оспа, вторичный сифилис, корь, гипертиреоз щитовидной железы, свинка, возвратный тиф, коклюш, инфекционный мононуклеоз, туберкулез, малярия, лимфосаркома, скарлатина, лейшманиоз, токсоплазмоз, вирусный гепатит и пр.
- Инфекционный лимфоцитоз. Такой синдром чаще всего встречается у маленьких детей в возрасте от 2-х до 7-ми лет. Если говорить о причинах рассматриваемого заболевания, то в настоящий момент они не выявлены. Однако существует мнение, что такое патологическое состояние связано с вирусными инфекциями. Ведь этот недуг чаще всего наблюдается в школах, детских садах, санаториях и летних лагерях. Инкубационный период данного заболевания длится около 2-4 недель, а его пик приходится на осень и весну.
Возможные осложнения и последствия
Виды ущемления грыж
Самое страшное и опасное осложнение любого выпячивания – это его ущемление. Часть органа сдавливается в грыжевых воротах. От этого происходит некроз тканей, их отмирание и гниение. Медики различают такие типы ущемлений:
- Странгуляционное или эластичное. Передавливаются сосуды брыжейки кишки.
- Обтурационное. Происходит перегиб кишечника. Движение каловых масс в этом случае прекращается. Могут появляться запоры, которые приведут к дальнейшему отравлению организма отходами его жизнедеятельности.
- Краевое. Ущемляется небольшой участок кишечника, а не вся его петля.
Ни в коем случае не пытайтесь лечить грыжу народными способами. Это может спровоцировать серьезные патологии и осложнения вплоть до летального исхода.
Причины
На начальном этапе развития подобные образования не вызывают боли и почти не заметны. Но под воздействием физических нагрузок, заболеваний или других факторов симптомы грыжи живота начинают проявляться сильнее.
Основными метами локализации являются следующие:
- пупочное кольцо;
- паховая область;
- срединная (белая) линия брюшины.
Нередко образование наблюдается на послеоперационных рубцах.
Как правило, грыжа живота у мужчин и женщин проявляется одинаково. Причиной выступают нарушения анатомического положения органов, сбои в их работе.
Различают внешние и внутренние выпячивания. В первом случае патология визуально определяется, а во втором она выявляется при помощи ультразвукового или рентгенологического исследования. При внешних образованиях органы выходят вместе с пристеночным брюшным листком. Внутренние патологии локализуются внутри брюшины либо выпячивание происходит в грудную полость сквозь естественные или образованные искусственным образом отверстия.
Показания к лечебной физкультуре
Связочный аппарат колена — это довольно сложная система, в которую входят разные анатомические элементы. Проведение лечебных упражнений будет целесообразным при повреждениях разных типов коленных сочленений:
- если произошел разрыв передней крестообразной связки коленного сустава реабилитация будет более эффективной и быстрой при выполнении ЛФК. Разрывы такого характера чаще всего встречаются у спортсменов;
- при повреждении боковой наружной связки, которые довольно часто спровоцированы хождением на высоких каблуках;
- при разрыве боковой внутренней связки. В большинстве случаев такие разрывы сопровождаются вывихами конечности;
- при вызванных резким сгибом колена повреждениях крестообразных задних связок;
- с помощью гимнастических упражнений намного быстрее происходит восстановление после разрыва связок возле менисков;
- порванная четырехглавая мышца срастется быстрее при регулярных занятиях ЛФК.
Каждая из указанных разновидностей травм требует серьезного и правильного лечения, поскольку от этого зависит дальнейшее функционирование колена и полноценность его подвижности. А одним из чрезвычайно важных этапов возвращения работоспособности колена является физкультура при разрыве связок.
Как выявляют заболевание
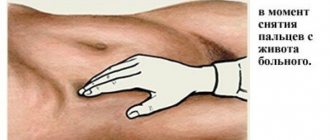
На ранней стадии его сложно определить, так как выступ практически незаметен. Но если имеются какие-либо подозрения на паховую грыжу у женщины и симптомы, характерные для болезни, стоит обратиться к терапевту или гинекологу. Методом пальпации врач сможет выявить наличие грыжи, но окончательно подтвердить диагноз сможет хирург и гастроэнтеролог.
Чтобы установить наличие заболевания, врач прикладывает пальцы к соответствующей области и просит пациентку покашлять. Кашель провоцирует увеличение давления в области живота, которое создает толчкообразные движения грыжи, и это отлично ощутимо пальцами.
Иногда для определения паховой грыжи потребуется дополнительное обследование.
Дополнительная диагностика включает в себя:
- УЗИ брюшной области, малого таза, грыжевой выпуклости;
- ирригоскопия, позволяющая определить различные аномалии развития и заболевания кишечника;
- герниоргафия — рентгенологические исследование грыжи.
ЛФК при растяжениях и ушибах связок
Даже незначительные повреждения колена могут привести к частичному или даже полному ограничению двигательной активности. Если своевременно не отреагировать на произошедшую травму, то восстановление после растяжения связок голеностопа или коленного сустава затянется на длительный период и потребует больших усилий.
Что делать в первую очередь после разрыва связок, как восстановить связки при растяжениях или ушибах{q} Независимо какой элемент связочного сочленения травмирован и какова тяжесть полученной травмы — восстановление его возможно только при многоэтапной реабилитации.
Умеренная или выраженная боль возникает в колене практически мгновенно после ушиба или растяжения. Обычно в месте травмы также возникают отеки. Первое, что делают в таких случаях — обезболивают и временно обездвиживают конечность.
Восстановление коленного сустава после растяжения связок будет полноценным, если в реабилитационном периоде будет проводиться специальная лечебная физкультура.
Упражнения довольно простые по технике выполнения, а польза от них будет огромная:
- лечение положением. Травмированную ногу необходимо разместить на функциональной шине, угол сгиба колена должен составлять 3 примерно 30-45 градусов. Такие упражнения лучше выполнять во время отдыха после физической активности;
- осуществление голеностопным суставом движений сгибающего и разгибающего типа, стремясь достичь при этом как можно большего угла нагрузки;
- сесть на стул, выпрямить спину, ноги согнуть в коленях. Выполнять обеими конечностями махи в разные стороны по типу маятника;
- вытянуть руки вперед, выпрямить торс и выполнять полуприседания.