Смешанный гастрит – неоднозначная форма заболевания, при которой сочетаются симптомы и процессы разных видов воспаления желудка. Особого внимания этот вид болезни достоин потому, что лечение для него очень сложно подобрать – устраняя одни симптомы, врачи сталкиваются с проявлением признаков другой формы. Смешанный гастрит, симптомы и лечение которого часто меняются, требуют корректировки, может возникнуть у любого человека.
Общие правила
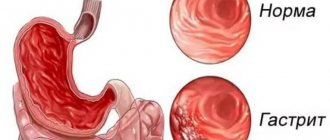
Группа хронических гастритов морфологически характеризуется воспалительными/дистрофическими процессами в слизистой оболочке желудка (СОЖ) с расстройством секреторной, моторной функции и различными клиническими проявлениями. По своей структуре хронический гастрит неоднороден.
Существуют различные классификации хронического гастрита (Сиднейская, Хьюстонская, классификация IX Международного конгресса гастроэнтерологов), в основу которых положены различные факторы. Среди множества форм хронического гастрита по этиологическому признаку выделяют смешанный гастрит: атрофический мультифокальный пангастрит по одной классификации или А и В гастрит/пангастрит — по другой.
Хронический смешанный пангастрит характеризуется как мультифокальный, реже диффузный атрофический гастрит антрального/фундального отделов желудка и поражением СОЖ бактерией Helicobacter pylori (НP), которая определяется в 60-70% случаев. Для этой формы гастрита характерна сохраненная/умеренная секреторная недостаточность при нормальном/реже сниженном числе антральных клеток.
В комплексной терапии смешанного гастрита диета относится к неотъемлемой/важнейшей составляющей комплексного лечения. Диета при смешанном гастрите желудка назначается с учетом формы заболевания (обострение, ремиссия), кислотопродуцирующей функции желудка, (гипер/гипоацидный гастрит), состояния пациента, данных анализов о наличии HP.
Базовыми диетами при смешанном гастрите являются лечебный Стол №1 (1А, 1Б) по Певзнеру (при нормальной/гиперкислотности желудочного содержимого и, соответственно, Стол №2 при гипоацидном гастрите. Однако, независимо от показателей кислотности, если у больного диагностирован Helicobacter pylori-ассоциированный хронический гастрит, лечение начинается с эрадикационной терапии. При этом, перед ее назначением, необходимо установить статус НР (высокая/умеренная/малая степень инфицированности, активность уреазного теста, уровень воспаления).
Диета при смешанном гастрите с повышенной кислотностью, должна быть химически/механически/термически щадящей для слизистого желудка. Питание по Диете №1, должно быть полноценным/сбалансированным с ограничением продуктов, способствующих продукции желудочного сока, а также трудноперевариваемых/раздражающих слизистую оболочку желудка блюд и продуктов.
Количество соли сводится к минимуму (5-8 г/сутки), блюда готовятся методом варки или на пару и слегка запеченными без зажаренной корочки. Кратность приема пищи — до 6 раз. На ночь рекомендуется употреблять молоко. Показан прием за час до еды минеральной воды «Боржоми», подогретой до 45°С.
Из рациона питания исключаются колбасные изделия, жирные сорта мяса (жирная свинина гусиное, утиное мясо, баранина), грибы, копчености, бобовые культуры, ржаной хлеб, капуста, редис, свежая выпечка, жареная пища и приправы и пряности (красный и черный острый перец, чеснок, лук, горчица, хрен).
Основу рациона должны составлять: отварное перемолотое на мясорубке нежирное мясо (куриное/перепелиное мясо, кролика), слизистые/полурастертые каши (овсяная, рисовая), низко жирная рыба (треска, хек), супы на овощном бульоне, творог малой жирности, свежевыжатый капустный сок, фруктовые/ягодные напитки из некислых фруктов и ягод (яблок, малины, клубники). Больным с повышенной кислотностью для снижения секреторной активности/возбудимости желудка в рационе питания необходимо продукты, содержащие легкоусвояемые углеводы (конфеты, сладости, мед, сахар, варенье).
Диета при смешанном гастрите желудка с пониженной секреторной функцией — Стол №2, а вне периода обострения — Стол №15. В рационе питания могут присутствовать блюда разной степени измельчения и температурной обработки — тушеные, отварные, не панированные жареные блюда, запеченные без корочки, измельченные блюда, содержащие клетчатку. В рацион питания включаются: нежирное отварное мясо, мясные бульоны и супы на бульоне, стимулирующие секрецию желудочного сока, кисломолочные продукты пониженной жирности, рыба, овощные блюда с «не агрессивными» овощами — салаты/пюре из свеклы, моркови, кабачков, картофеля, шпината, соки/отвары из сладких фруктов, сок шиповника, компоты из сухофруктов. Исключаются трудно/длительно перевариваемые и раздражающие слизистую желудка продукты (животные жиры, жирные мясные изделия, копчёности, острые приправы, консервированные продукты). Полезны витаминизированные напитки (отвар корней петрушки, плодов шиповника, сок подорожника).
При не резком обострении смешанного хронического гастрита Диета №1 должна соблюдаться на протяжении 2-3 месяца, после чего пациент переводится на общий стол с ограничением (исключаются) чрезмерно острых блюд, приправ, соусов.
Причины заражения
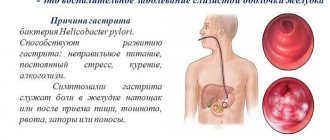
В 95% случаев причиной заболевания выступает бактерия Helicobacter Pylori. Инфицирование осуществляется фекально-оральным или контактно-бытовым путем. Выделяемые бактерией токсины разрушают слизистую желудка и двенадцатиперстной кишки.
Своеобразными катализаторами развития заболевания выступают также следующие факторы:
- ослабленная иммунная система;
- некачественное и нерегулярное питание;
- пагубные привычки;
- частые стрессы;
- бесконтрольное применение лекарственных препаратов;
- воздействие на организм токсических веществ.
В группу риска входят люди с избыточной массой тела, ведущие малоактивный образ жизни.
Разрешенные продукты
Лечебное питание при смешанных хронических гастритах с нормальной/повышенной кислотностью предусматривает включение в рацион питания:
- Не зажаренных супов на овощном бульоне/картофельном отваре с добавлением протертых овощей, разваренных круп (гречневой, манной) или белого риса, заправленных нежирными сливками/огородной зеленью/сливочным маслом. Или крем-супов с добавлением тщательно протёртого куриного мяса и взбитого блендером до консистенции супа-пюре.
- Отварного/приготовленного на пару куриного/индюшиного мяса без шкурки, языка и говяжьей печени, нежирной говядины. После предварительного отваривания мяса, его разрешается запекать в духовом шкафу.
- Нежирных видов белой рыбы в виде котлет, тефтелей, биточков, зраз.
- Молочных продуктов (свежего творога, молока и нежирных сливок, неострого протертого сыра, сметаны и простокваши), нежирной сельди, куриного яйца в виде парового омлета/всмятку, нежирной ветчины, паштета из печени, молочной колбасы, заливной рыбы.
- Несвежего (вчерашнего) пшеничного/подсушенного хлеба, печенья галетного.
- Рис, манная, гречневая/овсяная крупа, вермишель или макароны на гарнир.
- Овощей (молодой горошек, цветная капуста, свекла, картофель, морковь) в отваренном виде, протертая. Сливочное/растительное масло — только в готовые блюда можно.
- Сладких ягод/фруктов в приваренном и печеном виде — желе, компоты, пюре, кисели, зефир, некислое варенье, пастилу.
- Фруктовых соков из разрешенных фруктов, отвара шиповника, некрепкого кофе/чая с молоком, минеральной воды.
Что такое гастрит?
Гастрит — это сводный медицинский термин, означающий различные воспаления слизистой оболочки желудка и пищевода. Считается, что до 80% заболеваний желудочно-кишечного тракта представляют из себя гастрит в той или иной форме. Провоцировать его развитие может как хронически неправильное питание, так вредные привычки, генетическая предрасположенность и даже инфекция.
При этом современная медицина полагает, что ключевой причиной развития гастрита является вовсе не питание, а именно бактериальная инфекция. Бактерия Helicobacter pylori поселяется в нижнем отдела пищевода, желудке, двенадцатиперстной кишке и движется внутри слизистой, образуя микроканалы, в которые попадает соляная кислота (основа желудочного сока). Более половины жителей Земли являются носителем этой бактерии¹.
Несмотря на инфекционную природу заболевания, диета при гастрите также играет важную роль — например, нельзя есть острые, кислые и вызывающие брожение продукты питания. Запрещено курение и употребление алкоголя (особенно пива). С другой стороны, при правильно составленом меню можно существенно уменьшить симптомы гастрита и нормализовать работу желудка.
Диета при остром гастрите
Обострение гастрита может быть вызвано несколькими причинами — в том числе алкоголем, неправильным питанием, аллергической реакцией на компоненты пищи и приемом лекарств (например, больших доз нестероидных противовоспалительных препаратов). Также острый гастрит способен проявиться на фоне употребления несвежих мясных и молочных продуктов питания.
В тяжелых случаях (особенно при наличии темной крови в рвотных массах и практически черной окраски стула) рекомендуется обратиться за врачебной консультацией. В легких случаях обострение гастрита можно вылечить соблюдением строгой диеты с минимальным количеством твердой пищи и переходом на вязкую и кашеобразную еду. В питании должны присутствовать исключительно овощи, крупы, растительные масла и нежирное мясо.
Что можно есть при остром гастрите:
- вязкие и хорошо проваренные каши (рисовую, овсяную, гречневую)
- вареные или тушеные овощи, овощное пюре
- кисели из ягод, фруктов и сухофруктов
- небольшое количество отварного мяса, разбитого в блендере
Как ставят диагноз
Сначала пациент с неприятными симптомами обращается к гастроэнтерологу. В некоторых поликлиниках первым делом посещают терапевта, чтобы получить направление к профильному специалисту. В частных клиниках, как правило, такой подход не требуется.
На приеме врач проводит первичный осмотр, узнает у пациента о времени появления симптомов, предшествующих факторов. Обязательно составляют картину имеющихся хронических заболеваний. Однако полную картину болезни дает только инструментальное обследование с гистологическим анализом (забор ткани на последующую биопсию).
Главный метод обследования – ФГДС. Это процедура с погружением специального зонда в желудок через ротовую полость. Миниатюрная камера показывает состояние слизистой оболочки. Дополнительно назначают:
- биохимический анализ крови,
- сдачу кала для определения бактерий,
- дыхательный тест для установки наличия Хеликобактер пилори,
- анализ мочи и желудочного сока.
Только на основании всех описанных анализов и обследований можно поставить точный и достоверный диагноз для дальнейшего лечения.
Питание при гастрите
Правильное питание при гастрите зависит от того, наблюдается ли повышенная или пониженная кислотность желудочного сока. В первом случае рекомендуется отказаться от продуктов, стимулирующих выработку соляной кислоты, тогда как во втором случае эти продукты будут полезны в диете. Отметим, что на практике гастрит с повышенной кислотностью встречается чаще.
Кроме этого, при любом типе гастрита нельзя есть продукты, наносящие механические и термические повреждения желудку — прежде всего, сухари и чрезмерно горячую пищу. Запрещены газированные напитки, острые специи, избыточное количество соли. Рацион должен состоять из преимущественно жидкой и кашеобразной еды, принимаемой в теплом виде небольшими порциями.
Что нельзя есть при гастрите:
- чрезмерно горячую и холодную пищу
- грубую пищу, способную повредить желудок
- продукты, вызывающие брожение
- тяжелую жирную пищу
- большинство специей (включая сладкий перец)
- большинство соусов (майонез, кетчуп, горчица)
- газированные напитки
- алкогольные напитки
- крепкий чай, кофе и шоколад
Что можно есть?
Питание при гастрите должно строится на употреблении свежих овощей (они имеют щелочную природу и снижают кислотность желудочного сока), натуральных продуктов (хорошо проваренных цельнозерновых круп), нежирного мяса и яиц. Допустимы макароны и небольшое количество свежего хлеба, однако от сладкой выпечки, печенья и сухарей лучше отказаться. Пищу необходимо тщательно прожевывать.
Отметим, что при гастрите с пониженной кислотностью желудочного сока можно употреблять небольшое количество фруктов (прежде всего, цитрусовых) и некоторые молочные продукты (например, творог и сыр) — тогда как при гастрите с повышенной кислотностью они не рекомендуются. При этом молоко полезно при избыточной выработке кислоты, но запрещено при недостаточной (оно понижает кислотность желудка).
Симптомы
Из общих симптомов необходимо указать на явления со стороны нервной системы:
- общая разбитость;
- головные боли;
- апатия;
- склонность к ипохондрии (боязнь заболеть несколькими болезнями).
Со стороны секреторной функции поначалу появляются признаки гиперхилии (повышенного выделения соляной кислоты и ферментов), вследствие раздражения желёз, часто с большой секрецией слизи. В дальнейшем, секреторный аппарат истощается, уменьшается выделение соляной кислоты или кислота вовсе исчезает.
Обычно атрофический процесс поначалу поражает главные клетки, выделяющие ферменты, затем исчезает пепсин (фермент, расщепляющий белки), позднее сычужный фермент (створаживающий молочные продукты в желудке). Вследствие скопления слизи и воспалительного набухания стенок двигательная функция желудка понижается. Плохо переваренная пища вызывает болезни кишечника.
Клиническое выражение смешанного гастрита зависит от типа протекания болезни. Таким образом, симптомами острого течения недуга являются:
- значительная болезненность в области желудка;
- увеличение размеров живота;
- приступы тошноты, которые нередко заканчиваются рвотой;
- возникновение отрыжки;
- быстрое насыщение и ощущение переполненности желудка.
Основным признаком хронического типа заболевания является снижение аппетита при низкой кислотности, или повышение в случаях увеличения уровня кислотности желудка. Остальные симптомы возникают только после приёма пищи. К ним относятся:
- чувство тошноты и давления в желудке;
- появление изжоги;
- возникновение запоров, которые могут сменяться диареей;
- формирование неприятного привкуса в ротовой полости;
- болезненность в области сердца.
По причине того, что заболевание проявляется большим количеством разнообразных признаков, лечение недуга будет состоять не только из приёма лекарственных препаратов, направленных на устранение проявления гастрита диффузного типа. Терапия также будет заключаться в соблюдении диеты по специально составленному доктором меню и применении народных средств медицины.
Воспаление слизистой желудка по смешанному типу характеризуется хроническим течением. Для него типичны периоды обострения и ремиссии. В последнем случае выраженная клиническая картина отсутствует. При этом больной уверен, что полностью выздоровел.
Однако погрешности в диете, злоупотребление спиртными напитками и курением могут спровоцировать обострение. Оно сопровождается следующими симптомами:
- Боль в зоне желудка, имеющая ноющий и распирающий характер. Дискомфорт проявляется натощак или после приема пищи.
- Тошнота и рвота, изжога. Если эрозивная разновидность гастрита преобладает над другими формами заболевания, в рвоте могут присутствовать примеси крови.
- Расстройства работы кишечника: диарея, метеоризм, запор.
При продолжительном течении заболевания происходит полное нарушение пищеварения. Постепенно развивается авитаминоз, проявляющийся выпадением волос и ломкостью ногтей. Человек начинает терять вес, а на коже по всему телу появляются гнойные высыпания.
Меню и диета при гастрите
Представленное ниже меню представляет собой рекомендации питания при гастрите с повышенной кислотностью желудочного сока. Для облегчения работы желудка пищу необходимо принимать 5-6 раз в сутки, не допуская длительных перерывов. Также при гастрите не рекомендуется отказываться от завтрака, а ужинать необходимо не позже, чем за 2-3 часа перед отходом ко сну.
При выборе продуктов питания предпочтение нужно отдавать свежей и натуральной еде, тогда как сухие снэки, готовые блюда, полуфабрикаты и консервы лучше исключить. Отдельную опасность представляют бобовые (начиная от гороха, заканчивая чечевицей) и прочие продукты, провоцирующие газообразование (лук, капуста, редька) — при гастрите их употреблять нельзя. По этой же причине запрещена рожь и дрожжевые продукты.
Меню при гастрите: пример 1
- Завтрак: рисовая каша с изюмом на молоке, некрепкий теплый чай
- Второй завтрак: коктейль-смузи с молоком, бананом и семенами чиа
- Обед: запеченная рыба с гарниром из тушеных овощей
- Полдник: овсяноблин, компот из сухофруктов
- Ужин: суп-пюре из овощей, паровые котлеты из курицы
- Перед сном: стакан теплого обезжиренного молока
Меню при гастрите: пример 2
- Завтрак: овсяная каша с сухофруктами на молоке, чай
- Второй завтрак: коктейль-смузи с молоком, персиком и льняными семенами
- Обед: куриный бульон с макаронами и морковью
- Полдник: воздушный омлет с молоком
- Ужин: пюре из батата, фрикадельки
- Перед сном: стакан теплого обезжиренного молока
Употребление красного мяса при гастрите не запрещается, однако лучше отдавать предпочтение нежирной говядине, мелкопорубленной или прокрученной через мясорубку — из нее можно готовить котлеты, тефтели, а также просто слегка обжаривать и добавлять в каши (гречневую и киноа). Обжаривание также не запрещено, но важно использовать лишь небольшое количество растительного масла, а также не употреблять блюдо слишком горячим.
Диета при гастрите строится на отказе от продуктов, вызывающих механическое и термическое повреждение желудка (грубой, чрезмерно горячей пищи) и на употреблении легкой для пищеварения еды. Речь идет о щелочных овощах в тушеном, запеченном и отварном виде, различных компотах, а также о нежирном мясе (порубленном или прошедшем мясорубку). При гастрите с повышенной кислотностью можно пить молоко, при пониженной — оно запрещено.
- Gastritis (Symptoms, Pain, Home Remedies, and Cure), source
- WebMD: What Is Gastritis?, source
- Gastritis Diet: What to Eat and What to Avoid, source
Что можно и чего нельзя есть при гастрите? — правила питания
Лечебное питание при гастрите снижает дискомфорт и боль в желудке, вызванную воспалением. Правильно подобранное меню способствует эффективности терапевтических мер, нормализации пищеварения. Диета при гастрите желудка включает лечебные столы №1, 2, 3, 4, 5. Выбор конкретного меню зависит от уровня кислотности, фазы заболевания. Стол № 1, 4, 5 имеют несколько вариантов. В номере основной диеты их обозначают буквами и применяют исходя из выраженности симптомов, периода болезни (острая, затихающая, хроническая форма).
Принципы диеты
Организовать правильное питание при гастрите – значит полностью пересмотреть рацион, исключить продукты, раздражающие слизистую оболочку желудка. Предпочтение отдают паровым и отварным блюдам. При любом виде гастрита запрещается употреблять жареную, жирную пищу.
Лечебные диеты для людей с различными заболевания разработал в 1929 году советский учёный И.М. Певзнер. Система включает 15 основных столов с уточняющими вариантами и разгрузочными периодами.
Питание при гастрите желудка организовывают с учётом правил:
- оптимальная температура блюд 200–500°;
- приём пищи осуществляется в одно и то же время, 5–6 раз в день;
- не допускать переедания;
- при выборе диеты учитывать сопутствующие заболевания;
- исключить алкоголь, курение;
- отказаться от копчёных, маринованных, острых блюд;
- ужинать за 2–3 часа до сна;
- тщательно пережёвывать пищу;
- воздержаться от перекусов на бегу;
- пить можно через 30 минут после приёма еды;
- хорошо проваривать продукты.
Такой режим благотворно влияет на регенерацию слизистой оболочки. Меню при гастрите желудка должно быть разнообразным, включать достаточное количество витаминов и минералов. Больному нельзя голодать.
Список полезных продуктов
Лечебная диета для больных гастритом обязательно включает обволакивающую пищу и компоненты, восстанавливающие повреждённые клетки слизистой. Еда должна содержать много витаминов группы В. Этих элементов часто не хватает при заболеваниях ЖКТ. Полезные продукты, которые необходимо есть при всех формах хронического гастрита:
- овсяная крупа – источник клетчатки, антиоксидантов;
- растительные масла – содержат жирные кислоты, токоферол;
- молоко (если хорошо переносится, не вызывает вздутия);
- кисломолочная продукция – нормализует работу кишечника за счёт высокого содержания бактерий, ответственных за крепкий иммунитет;
- спелые бананы – стимулируют выработку защитной слизи, богаты витаминами группы B, магнием;
- ягоды – усваиваются лучше фруктов, при повышении выработки секреторной жидкости выбирают некислые сорта;
- рис – обладает абсорбирующими свойствами;
- картофель – помогает наладить обмен веществ, сок сырого овоща используют в лечебных целях.
Облегчить состояние при обострении и дискомфорте поможет правильный питьевой режим. Жидкость улучшает перистальтику органов ЖКТ, разбавляет лишнюю кислоту в желудке. Объем чистой воды без газов в ежедневном рационе должен быть не менее 1,5 литра.
Способы лечения
Лечением заболевания занимается врач-гастроэнтеролог. Самостоятельные попытки ликвидировать расстройство опасны и могут привести к развитию осложнений.
Смешанная форма гастрита всегда требует комплексной терапии. Основная ее цель — ликвидировать причины, вызвавшие воспаление желудка. Лечение подразумевает применение лекарственных препаратов и соблюдение специальной диеты.
Медикаментозное
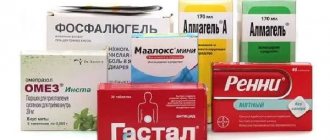
Основу медикаментозной терапии составляют антибиотики для подавления активности Helicobacter Pylori. Это могут быть лекарства группы цефалоспоринов, фторхинолов, аминогликазидов. Врач чаще всего назначает 2 и более препарата, что обусловлено высокой резистентностью бактерии к большинству современных средств.
Для купирования симптомов гастрита также показан прием следующих медикаментов:
- Антацидные средства (нейтрализуют действие соляной кислоты в желудке).
- Ферменты (нормализуют микрофлору в желудке, восстанавливают пищеварительный процесс).
- Прокинетики (улучшают перистальтику).
- Анальгетики (купируют болевой синдром, снимают спазмы гладкой мускулатуры органов).
- Препараты с обволакивающим действием (способствуют заживлению эрозий).
- Витаминные комплексы, иммуномодуляторы (помогают восстановить силы организма после воспалительного процесса).
Название препаратов, их дозировку и продолжительность применения определяет врач. Специалист должен учитывать клиническую картину пациента, тяжесть патологии и наличие сопутствующих проблем со здоровьем.
Особенности питания при повышенной кислотности
Гастроэнтеролог подбирает диету после ph-метрии – диагностической процедуры, при которой измеряют уровень кислотности желудочного содержимого. Обычно её проводят во время эндоскопии.
Симптомы гастрита с повышенной кислотностью – изжога, боль под рёбрами между приёмами пищи. Когда воспаление желудка провоцирует чрезмерная выработка секреторной жидкости, рекомендуют меню стола №1.
Для нормализации ph уровня человек соблюдает строгую диету. Любые погрешности меню могут вызывать дискомфорт и боль. Перечень разрешённых блюд состоит из продуктов, восстанавливающих слизистую и снижающих кислотность желудка:
- жидкие каши;
- постные супы;
- гарниры – пюре, отварные овощи, макароны из твёрдых сортов пшеницы, хорошо разваренная греча, рис;
- нежирные мясные и рыбные фрикадельки, биточки;
- сыр;
- колбаса на основе телятины;
- молочные продукты;
- сладкие фрукты, ягоды;
- чёрствый хлеб, сухари;
- запеканка из творога;
- желе, суфле;
- на десерт – мёд, пастила, мармелад, изюм без косточек, сухое печенье.
В рацион обязательно включают сливочное, растительное масло. Вторые блюда из мяса и рыбы в период ремиссии можно готовить цельными кусочками.
Овощи употребляют в отварном виде. Свежий лук и чеснок раздражают воспалённую слизистую, поэтому их нельзя кушать при гастрите. В варёном виде эти овощи разрешены в небольших количествах.
Людям с диагнозом «гиперацидный гастрит» полезно пить молочный кисель, компот из сухофруктов. В список разрешённых напитков также входит слабый чай, отвар шиповника.
Что нельзя есть при гастрите
- сало;
- пельмени;
- печень;
- грибы;
- маргарин, спреды;
- фастфуд;
- ржаной хлеб;
- жирные сливки;
- кофе;
- шоколад;
- пряности;
- свежие фрукты (кроме бананов, сладких яблок, груш);
- редис;
- мороженое;
- кондитерские изделия;
- сдоба;
- консервы;
- газированные напитки;
- солёные сорта сыров;
- леденцы;
- маринады.
При обострении болезни нужно ограничить употребление макаронных изделий, морепродуктов, семечек, орехов. Если воспаление желудка сочетается с болезнями печени, жёлчного пузыря, яйца употребляют как составляющие блюд. Есть их отдельно, в виде омлета нежелательно при комбинации заболеваний ЖКТ.
Категорический запрет
При любом варианте воспаления желудка некоторые блюда навсегда нужно исключить из рациона. Это продукты, вызывающие гастрит.
Их употребление может привести к необратимым последствиям. Перечень представлен:
- Алкогольными напитками, учитывая их ведущую роль в возникновении патологии.
- Острыми приправами, раздражающими слизистую, вызывающими изжогу и отрыжку, усугубляющими воспаление.
- Полуфабрикатами — содержащими искусственные добавки и усилители вкуса, такие как глутамат натрия, которые вызывают раздражение эпителия желудка.
- Газированными напитками, особенно цветными — негативно влияющими на продукцию соляной кислоты.
Внимание!
Регулярное употребление вредных продуктов повышают риск развития воспаления желудка, формируют необратимые изменения слизистой оболочки органа, язвы и атрофию эпителия.
Разрешённые продукты при гиперацидном гастрите
Чтобы нормализовать уровень кислотности, лечение сочетают с особым режимом питания, исключающим блюда, повышающие выработку секреторной жидкости в желудке.
Диетотерапия значительно ускоряет процесс выздоровления при поверхностном очаговом гастрите. Как правило, небольшие повреждения слизистой можно вылечить при помощи лечебного меню и медикаментов за 10–14 дней. При глубоких поражениях рекомендуется питаться правильно до конца жизни.
Список продуктов, которые можно есть при гастрите с высокой кислотностью:
- Мучные изделия. Разрешено есть вчерашний хлеб из пшеничной муки, затяжное печенье («Мария», «Зоологическое»).
- Крупы. Особенно полезными для желудка считаются рис, греча, геркулес.
- Овощи в виде пюре. Салаты рекомендуется делать из натёртых овощей.
- Яйца. Их нужно хорошо проваривать. Употреблять яйца нужно не более 3 раз в неделю.
- Молочные продукты. Они нейтрализуют излишки кислоты в желудке.
- Сыр твёрдых и творожных сортов.
- Мясо. Самые полезные сорта при гастрите – индейка, кролик.
- Рыба. Подойдут нежирные сорта – минтай, треска, горбуша, камбала, хек, щука.
- Десерты. К разрешённым сладостям относится мёд, желе, пастила, мармелад, зефир. Из выпечки можно творожную запеканку.
- Минеральная вода без газа.
Народные методы
В качестве дополнительной терапевтической меры используются рецепты нетрадиционной медицины. Однако перед началом такого лечения необходимо проконсультироваться с врачом, поскольку некоторые отвары и травы могут лишь усугубить течение заболевания.
Одним из доступных методов лечения смешанного гастрита признается сок картофеля. Он нормализует кислотность желудка и устраняет привкус горечи во рту.
Для приготовления народного лекарства потребуется 1 крупный плод. Его необходимо хорошо промыть, очистить от кожуры и измельчить на пластмассовой терке. Получившуюся массу нужно отжать через марлю. В результате получается около 50-70 мл жидкости. В картофельный сок можно добавить 1 ч.л. крахмала. Данное средство рекомендуется принимать дважды в день.
При диагнозе смешанный гастрит лечение соком картофеля составляет 14 дней. При необходимости его можно повторить, сделав перерыв в 1 месяц.
Врачевание медом
Смесь из меда, сливочного масла и сока алоэ также используется в лечении смешанного гастрита. Для приготовления лекарства потребуется взять по 200 г каждого ингредиента. Листья алоэ рекомендуется предварительно выдержать в сухом и темной месте или холодильнике несколько дней, а только после отжать сок.
Принимать смесь следует по 20-30 мг за 20 минут до еды. Ее лучше хранить в холодильнике, а перед каждым употреблением необходимо обязательно разогревать.
Различные сборы на основе лекарственных трав отлично помогают в борьбе со смешанным гастритом. Чаще всего используют зверобой, календулу, подорожник и полынь в соотношении 3:1:1:1. Смесь в количестве 75 г нужно залить 0,3 л кипятка, оставить на водяной бане около 20 минут. Принимают настой по 50 мл 4 раза в сутки до приема пищи.
Настойка прополиса
Можно приобрести как готовую настойку, так и сделать ее самостоятельно в домашних условиях. Для ее приготовления следует 60 г прополиса залить 0,5 л разбавленного спирта. Смесь оставляют на неделю в теплом месте, периодически перемешивая. Принимать лекарство рекомендуется перед едой, разведя 10 капель стаканом воды.
Особенности диеты при гипоацидном гастрите
У людей с пониженной кислотностью затруднён процесс пищеварения из-за недостатка ферментов. Признаки данной патологии – плохой аппетит, потеря веса, бледность кожи, авитаминоз.
Грубая пища провоцирует обострение. Людям с гипоацидной формой гастрита нельзя употреблять:
- фрукты с кожурой;
- ягоды с семенами – малина, земляника, крыжовник;
- молоко в чистом виде.
Список продуктов при гастрите с повышенной кислотностью примерно такой же, как и у гиперацидной формы. Есть и отличия в диете. При пониженной кислотности можно употреблять:
- кислые фрукты, овощи и ягоды (цитрусы тоже относятся к этой группе);
- солёные огурцы;
- помидоры;
- фруктовые соки.
Особое внимание уделяют измельчению пищи. Пищу желательно принимать в спокойной обстановке, тщательно пережёвывать. При пониженной кислотности может быть непереносимость мяса, молока, яиц. В этом случае продукты, вызывающие дискомфорт, исключают из рациона, чтобы не провоцировать осложнения гастрита.
Для повышения уровня кислотности соблюдают диету, основанную на усилении выработки желудочного сока. Вместе с разрешёнными продуктами часто принимают пищеварительные ферменты – Фестал, Панкреатин, Креон.
Диета при обострении болезни
Меню составляют на основе стола № 1а. Ограничения соблюдают 5–7 дней. Когда симптомы стихают, рацион расширяют. Если острый гастрит сопровождается рвотой, поносом, организм нуждается в повышенном употреблении жидкости. Восстановить водно-солевой баланс помогает порошок Регидрон, растворенный в воде. Если активная фаза болезни сопровождается болями и запором, рекомендован стол № 1б.
Меню при остром гастрите включает жидкие и перетёртые блюда, способствующие заживлению стенок желудка:
- слизистые супы с рисом и геркулесом;
- паровые котлеты, суфле с измельчённым мясом;
- вязкие каши;
- кисель;
- слабый чай.
Диагностика
Прежде чем приступить к лечению, доктор направляет пациента на необходимые диагностические мероприятия. Первым делом врач выслушивает все жалобы больного и производит пальпацию брюшной полости. После этого сдается анализ крови, а также анализы кала и мочи. При необходимости проводится гастроскопия желудка.
Ультразвуковое исследование помогает увидеть, как работает желудок на данный момент. При подозрении на наличие патологий пациента отправляют на рентгенологическое исследование и МРТ желудка. Все эти диагностические исследования требуют особой подготовки, в чем окажет помощь врач-гастроэнтеролог.