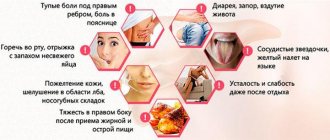
Причины появления
Понос с желчью возникает по ряду причин.
- Дисбактериоз. Заболевание, вызванное дисбалансом между благотворными и патогенными бактериями. Микроорганизмы, необходимые для переработки желчи уничтожаются. Непереработанное вещество раздражает кишечные стенки – появляется желтый понос.
- Интоксикация. Количество желчи в стуле резко увеличивается из-за обилия в микрофлоре кишечника болезнетворных бактерий. Чистая желчь попадает в кишечник, вызывая сильное раздражение, и дисфункцию пищеварения. При отравлении пищей кал становится резкого желтого цвета из-за обилия желчи.
- Алкогольная зависимость. Употребление крепких спиртных напитков нарушают нормальную работу ЖКТ, и у человека вырабатывается кал с желчью.
- Избыток жирной пищи в рационе. Переработка пищи с обилием жира, усиливает кишечную перистальтику и приводит к дисфункции билиарной системы организма. Поэтому возникает понос желчью.
- Холецистэктомия. Когда вырезают желчный пузырь, нарушение структуры кала считается нормой. Поскольку желчи больше негде скапливаться, она постоянно попадает в кишечник, а затем в каловые массы.
- Синдром мальабсорбции. Ворсинки тонкой кишки не всасывают питательные вещества, и пища не переваривается полностью. Из-за чего в кал попадает желчь, слизь и жир.
- Дискинезия. Если желчевыводящие пути забиты, то возникает хологенный понос, чередующийся с задержками дефекации. Если дискинезия хроническая, то возникает застой желчи, образуются камни, начинается воспаление. Это сопровождается резкой болью и другими неприятными симптомами.
Профилактические меры
Часто вылечить понос, который провоцируют недуги жёлчного пузыря, помогает обычная диета. При воспалении рекомендуется придерживаться рациона, который соответствует столу №5.
Пищу необходимо употреблять небольшими частями, 4–6 раз в сутки. Блюда не должны раздражать слизистые оболочки органов пищеварения, поэтому горячее и холодное запрещено.
Кушать необходимо медленно, тщательно пережёвывая продукты.
Из меню исключают жирное, жареное, солёное, копчёное, острое и спиртные напитки. Нужно есть лёгкие блюда из овощей, круп, нежирного мяса и рыбы. Их варят, готовят на пару или запекают в духовке.
Благоприятно на работу жёлчного пузыря и всего ЖКТ влияют умеренные физические нагрузки:
- пешие прогулки на свежем воздухе;
- плаванье в бассейне;
- лечебная гимнастика;
- ведение активного образа жизни.
Чтобы предотвратить появление поноса в будущем, рекомендуется:
- Своевременно навещать лечащего врача и контролировать состояние жёлчного пузыря и других органов.
- Не выбирать медикаменты самостоятельно.
- Избавиться от вредных привычек.
- Избегать стрессов.
Желчнокаменная болезнь
– это заболевание, сопровождающееся образованием камней в желчном пузыре (холецистолитиаз) или в желчных протоках (холедохолитиаз). Камни образуются в результате осаждения желчных пигментов, холестерина, некоторых типов белков, солей кальция, инфицирования желчи, ее застоя, нарушения липидного обмена. Болезнь может сопровождаться болями в правом подреберье, желчной коликой, желтухой. Требуется оперативное вмешательство. Патология может осложниться холециститом, образованием свищей, перитонитом.
Диагностика
При болях в подвздошном отделе брюшной полости и желтом поносе нужно комплексное обследование. При кале с желчью у взрослого назначают анализы.
- Общий анализ крови. При проблемах с желчным пузырем концентрация печеночных АЛТ, АСТ повышается. Увеличивается уровень щелочной фосфатазы и поднимается билирубин. В крови высокий уровень «плохого» холестерина и дифениламина. Уровень СОЭ также выше нормы.
- Копрограмма – исследование состава каловых масс на количество желчной кислоты. При патологии содержание желчных кислот выше нормы.
- Исследование кала на глистов. Из-за паразитов желчные пути закупориваются, на фоне чего развивается холецистит.
- Кишечную колоноскопию. При показаниях гастроэнтеролог назначает колоноскопию, чтобы проверить слизистые оболочки.
- УЗИ органов брюшной полости. Врач смотрит состояние поджелудочной железы, желчного пузыря, печени. УЗИ показывает наличие воспалительных процессов и других нарушений.
- Забор желчи. Проводится дуоденальное зондирование кишечника, при котором идет забор желчи. Далее делают биохимическое, бактериологическое и микроскопическое исследование полученного материала.
По результатам диагностики гастроэнтеролог назначает терапию.
Желтый кал у беременных
Взрослый человек при резком изменении цвета фекалий должен насторожиться, а женщины, вынашивающие ребенка, обязаны быть особенно внимательны ко всем подозрительным аспектам своего состояния.
Беременность сопровождается множественными изменениями в организме будущей матери. Может улучшиться или, наоборот, расстроиться работа системы пищеварения и элементов желудочно-кишечного тракта. В большинстве случаев это неопасно, изменение цвета стула является вариантом нормы, но игнорировать данный симптом все же не стоит, ведь речь идет о здоровье не только матери, но и малыша, поэтому нужно обратиться к терапевту и уточнить, почему оттенок фекалий стал не таким, как обычно.
Возможные пояснения изменения цвета, консистенции испражнений при беременности:
- Черный или очень темный кал становится следствием желудочного кровотечения (крайне опасное состояние, требующее неотложной медицинской помощи), чрезмерного употребления активированного угля, любви к мясным блюдам. Или, что наиболее вероятно, – неконтролируемого применения поливитаминных препаратов, таблеток, повышающих в организме беременной уровень железа.
- Зеленые, светло-коричневые, желтые, возможно, с примесью слизи фекалии при отсутствии настораживающей симптоматики – признак чрезмерного употребления растительной пищи – овощей, фруктов.
- Желтые испражнения могут свидетельствовать о нарушении моторики гладкой мускулатуры желудочного тракта, а также о проблемах с перемещением каловых масс. Повышенная нагрузка на органы пищеварения, нарушение метаболизма – частые спутники беременности.
Нельзя забывать, что заболевания печени, желчного пузыря, поджелудочной железы способны вызвать обесцвечивание стула у беременных, так же, как и других взрослых людей. Поэтому лучше не гадать о причинах нарушений, не рисковать своим здоровьем и будущим ребенка, а обратиться к гастроэнтерологу. Он назначит необходимый комплекс анализов и диагностических исследований для того, чтобы точно установить причину изменения цвета испражнений с коричневого на желтый. А пока женщина ждет приема специалиста, ей следует перейти на сбалансированную диету с нормальным употреблением молочных продуктов и растительной пищи.
Лечение
При хологенной диареи прописывают медикаментозные препараты.
- Желчегонные таблетки и капсулы на растительной основе, например, «Холосас», «Гепабене». Препараты восстанавливают перистальтику кишечника, нормальную функцию печени и желчного пузыря и билиарную систему. Препараты пьют во время приема пищи. В этом случае, желчная кислота участвует в пищеварении, а не разъедает кишечник.
- Противовоспалительные антибиотики и бифидобактерии, для восстановления кишечной микрофлоры – «Линекс», «Бифиформ».
- Болеутоляющие препараты – «Но-шпа» или другие аналогичные средства.
- Энтеросорбенты – назначаются при выделении желчи не в процессе приемов пищи, а между ними – «Энтеросгель». Это средства связывающего действия, которые очищают микрофлору кишечника от патогенных бактерий, восстанавливают нормальное пищеварение, устраняют понос. Принимаются через 3–4 часа после еды.
- Октапептидные лекарства прописывают пациентам после удаления тонкого кишечника. Это химические заменители соматостатина. Они уменьшают выделение электролита и жидкости в ЖКТ, следовательно, уходит и диарея.
Курс лечения медикаментами подбирается врачом исходя из показаний и состояния больного. При правильном лечении хологенная диарея проходит за 2 недели или меньше.
Важно! Самостоятельное лечение чревато негативными последствиями, потому как симптомы и лечение хологенной диареи индивидуальны для каждого конкретного случая.
Если стул с желчью по причине желчнокаменной болезни, то консервативная терапия здесь не поможет. Назначается оперативное вмешательство – желчный пузырь вырезают. Это малоинвазивная процедура с использованием лапароскопа. Через небольшие разрезы в брюшной полости пузырь извлекают вместе с камнями. Пациенту назначают строгую диету, которую он обязан соблюдать после операции. Возникновение жидкого стула с желчью после лапароскопии считается нормальным послеоперационным явлением.
Клиническая картина поноса при холецистите
Жидкий стул при холецистите имеет:
- Неприятный гнилостный запах.
- Жидкую или смешанную структуру.
- Примеси слизи, жира, иногда крови.
- Коричневый, жёлтый и даже белый цвет.
Параллельно с диареей наблюдается один или несколько сопутствующих признаков:
- ноющие боли в правом подреберье;
- ощущение тяжести в боку;
- горький привкус во рту, часто сразу после пробуждения;
- желтоватый оттенок слизистых оболочек, склер и кожи;
- кожный зуд;
- приступы тошноты и рвоты;
- слабость и головокружение;
- ухудшение состояния кожи, волос и ногтей;
- заеды в уголках рта;
- ухудшение аппетита;
- похудение;
- бессонница;
- раздражительность.
Сам по себе жидкий стул при воспалении жёлчного не опасен. Он легко устраняется нормальной организацией режима питания и приёмом лекарственных препаратов.
Реже диарею сопровождают:
- обильная рвота с примесью жёлчи;
- кровотечения;
- потеря сознания;
- сильнейшие боли.
В таком случае холецистит и понос не связаны. Речь идёт о параллельно развивающихся патологиях. Самолечение и отсутствие врачебной помощи могут стать причиной смерти человека.
Врачи считают, что при воспалении жёлчного пузыря чаще появляется запор или его чередование с жидким стулом, хотя всё индивидуально и зависит от состояния здоровья заболевшего.
Прогноз и профилактика
Прогноз напрямую зависит от скорости образования камней, их величины и подвижности. В подавляющем количестве случаев присутствие камней в желчном пузыре ведет к развитию осложнений. При успешном хирургическом удалении желчного пузыря – излечение без выраженных последствий для качества жизни пациентов. Профилактика заключается в избегании факторов, способствующих повышенной холестеринемии и билирубинемии, застою желчи.
Сбалансированное питание, нормализация массы тела, активный образ жизни с регулярными физическими нагрузками позволяют избежать обменных нарушений, а своевременное выявления и лечение патологий билиарной системы (дискинезий, обтураций, воспалительных заболеваний) позволяет снизить вероятность стаза желчи и выпадения осадка в желчном пузыре. Особое внимание обмену холестерина и состоянию желчевыводящей системы необходимо уделять лицам, имеющим генетическую предрасположенность к камнеобразованию.
При наличии камней в желчном пузыре профилактикой приступов желчных колик будет соблюдение строгой диеты (исключение из рациона жирных, жареных продуктов, сдобы, кондитерских кремов, сладостей, алкоголя, газированных напитков и т. д.), нормализация массы тела, употребление достаточного количества жидкости. Для снижения вероятности движения конкрементов из желчного пузыря по протокам не рекомендована работа, связанная с продолжительным нахождением в наклонном положении.
Классификация
Согласно современной классификации желчнокаменная болезнь подразделяется на три стадии:
- Начальная (докаменная)
. Характеризуется изменениями в составе желчи) клинически не проявляется, выявить можно при биохимическом анализе состава желчи. - Формирования камней
. Латентное камненосительство также протекает бессимптомно, но при инструментальных методах диагностики возможно обнаружение конкрементов в желчном пузыре. - Клинических проявлений
. Характеризуется развитием острого или хронического калькулезного холецистита.
Иногда выделяют четвертую стадию – развития осложнений.