Характеристика препарата
Панкреатин – пищеварительный фермент, предназначенный для восполнения недостаточности внешнесекреторной функции органа поджелудочной железы.
Основное действующее вещество – панкреатин, включающий ферменты — липазу, протеиназы, амилазу. Благодаря этим компонентам происходит расщепление белков, триглециридов и крахмала.
Согласно инструкции к препарату, лекарство показано при хроническом панкреатите, что позволяет Панкреатин принимать при диабете, осложненном этим заболеванием.
Прогноз и общие советы
https://www.youtube.com/watch?v=pTAQM7h9Jik
Клинические исследования показали, что для получения стойкой ремиссии при хроническом панкреатите и диабете больным необходимо, прежде всего, правильно питаться. Важно также выпивать достаточное количество воды. Она способствует лучшему перевариванию пищи, нормализует водно-солевой баланс и помогает выводить из организма продукты распада.
- Трансплантация поджелудочной железы при сахарном диабете
- Лечение сосудов ног при сахарном диабете лекарство — Лечение диабета
- Лечение инсулинозависимого сахарного диабета
- Аюрведа поджелудочная железа – “PROЙога” и саморазвитие
Обоснование применения
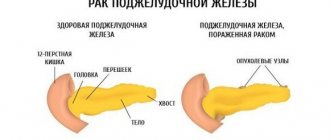
Сахарный диабет и хронический панкреатит взаимосвязаны.
При утрате внешнесекреторной функции ПЖ возникает экзокринная недостаточность (снижается выработка ферментов), способная вызвать осложнение — панкреатогенный сахарный диабет.
Хронический воспалительный процесс при панкреатите приводит не только к экзокринной недостаточности, но и к разрушению островков Лангеранса. Особенно распространена экзокринная недостаточность поджелудочной железы при сахарном диабете 2 типа.
Панкреатогенный диабет характеризуется такими симптомами:
- диспепсические явления;
- боли в зоне эпигастрии;
- повышение уровня глюкозы в крови;
- кожные заболевания;
- частые инфекции.
Сочетание сахарного диабета и хронического панкреатита требует особенного подхода к тактике лечения.
Методы лечения
В связи с тем, что развитие диабета зависит от наличия у пациента хронического панкреатита, лечение заболевания заключается в устранении основной причины – панкреатита.
Основу терапии составляет строгая диета и соблюдение режима питания. Медикаментозное лечение – комплексное и предполагает использование ферментных препаратов. Рекомендуется при диабете 2 типа принимать Панкреатин.
Лечение панкреатогенного диабета требует компенсировать экзокринную недостаточность поджелудочной железы, чего можно добиться применением Панкреатина или его аналогов: Фестала, Мезима, Креона.
Влияние Панкреатина на сахарный диабет
Назначение ферментов при сахарном диабете способствует:
- улучшению углеводного обмена;
- стабилизации показателей гликозилированного гемоглобина;
- повышению контроля гликемии;
- снижению риска развития осложнений сахарного диабета;
- повышению качества жизни пациентов и улучшению их самочувствия.
Согласно исследованиям немецких ученых, терапия Панкреатином экзокринной недостаточности поджелудочного органа при диабете 2 типа может применяться вместе с сахароснижающими средствами, и не оказывает влияния на гликемический профиль пациента. Такое лечение считается высокоэффективным и безопасным.
Признаки развития «сахарной» болезни
Для панкреатического диабета свойственны индивидуальные симптомы, по которым его можно отличить от диабета иного типа. В первую очередь это стремительное падение количества сахара в кровяной жидкости, что провоцирует гипогликемию. При этом диабетический кетоацидоз, вызывающийся недостатком инсулина, не присущ для этой формы диабета.
Повреждение средних сосудов, крупных артерий, артериол и капилляров — явление редкостное, чем при СД 1 и 2 типа. В начале развития диабета таблеточные препараты, способствующие снижению показателя сахара в крови еще достаточно результативны. При прогрессировании недуга они теряют свою медикаментозную силу, поэтому принимать их нет смысла, а необходимость в инсулиновой терапии невысока.
Восстановительное лечение осуществляется лекарствами принадлежащих группе сульфонилмочевины, диетического питания и физических занятий.
В случае возникновения СД 2 типа поджелудочная подвергается крайне серьезным видоизменениям, при этом возможно наблюдение такой аномалии, как деформация островков Лангеранса, что влечет за собой уменьшение в размерах эндокринных клеток и многие из них погибают.
Далее могут наблюдаться 2 версии видоизменений в клетках ПЖ:
- Развитие панкреатита.
- Абсолютное прекращение работы ПЖ.
Это поясняется тем, что на тех участках, где умерли клетки, возникает рост соединительной ткани, которая угнетает здоровые клетки, способствуя их гибели.
Употребление
При диабете пить Панкреатин следует в точном соответствии с рекомендациями официальной инструкции к препарату.
Индивидуальная суточная доза определяется в пересчете на липазу, в соответствии с возрастом пациента и сложностью заболевания.
Средняя суточная потребность в липазе для взрослого больного составляет 150 тыс. ЕД. В случае полной недостаточности функции ПЖ – 400 тыс. ЕД.
Принимать таблетки Панкреатина рекомендуется после еды, 3 раза в сутки. Продолжительность терапии определяется доктором и может колебаться от нескольких дней до нескольких месяцев или лет.
Одновременный прием лекарства с препаратами, содержащими железо, может повлиять на уменьшение всасывания железа.
Источник: pillsman.org
Формы выпуска препарата
Панкреатин в аптеках присутствует в форме таблеток и драже. Капсулярные препараты имеют другое название, хотя в них тоже входит панкреатин. Поверхность таблеток Панкреатина покрыта защитной оболочкой, позволяющей предотвратить воздействие на содержимое соляной кислоты желудочного сока. Поэтому их относят к гастрорезистентным. Фармакологи могут подсказать отличия драже от таблеток:
- таблетка получается путем спрессовывания порошка, выглядит уплощенной, затем покрывается кислотоустойчивым слоем,
- драже — имеют шарообразную форму, действующие вещества наносятся послойно, в дополнительные компоненты обязательно входит сахарный сироп.
Панкреатин в драже делает сербское предприятие Galenika a.d.
Таблетки окрашены в розовато-коричневый цвет, драже — в ярко-малиновый, детский Панкреатин — в зеленый.
Упоминание «пилюль» и порошковой разновидности препарата следует оставить в далеком прошлом. Поныне в сети предлагается купить со склада порошок панкреатина в пакетах по весу с 4,5 до 10 кг. Сырье имеет сероватую окраску, мелкозернистую структуру, характерный запах. Но найти аптеку, которая займется развешиванием и сделает дозированные пакетики по 1,0 г практически невозможно. Для этого необходима специальная лицензия.
Заниматься устаревшим производством при наличии многообразия дешевых форм Панкреатина совершенно нецелесообразно.
Состав и полезные свойства
По составу разные виды Панкреатина отличаются количеством энзимов и вспомогательными химическими веществами. Ферменты в международной фармакологии принято оценивать в единицах активности. Для панкреатического сока наибольшей чувствительностью обладает липаза. Поэтому на упаковках Панкреатина указывается название препарата и цифра, означающая липолитическую силу.
Другие ферменты добавлены в соотношении, существующем в здоровом организме:
- липаза — необходима для преобразования пищевых жиров в желчные кислоты, служащие эмульгаторами в процессе пищеварения,
- амилаза — переводит углеводы и крахмал в простые сахара, легко усваиваемые и поступающие в печень для производства энергии,
- протеазы — занимаются гидролизом протеинов, состоят из разных энзимов, особую ценность для пищеварения имеют трипсин и химотрипсин, они доводят расщепление сложных белков до незаменимых аминокислот.
Описание общих свойств природного заменителя панкреатического сока заключается в следующем:
- «добывание» энергии из углеводов,
- обеспечение клеток необходимыми пластическими материалами для обновления, создания иммунитета,
- поставка коферментов для синтеза сложных биохимических веществ, витаминов,
- «кормление» полезной бактериальной флоры.
Эти функции нарушаются:
- при заболеваниях поджелудочной железы (острый и хронический панкреатит, кистозное перерождение, опухоль),
- при использовании в лечении хирургического метода удаления или частичной резекции железы, желудка или кишечника,
- при реактивном воспалительном процессе с подавлением выработки панкреатических энзимов при болезнях и функциональной перегрузке других органов.
Таблетки и драже отличаются по методике учета действующего вещества. Она указывается в аннотации в мг или международных единицах активности.
Массу можно встретить в таблетках по 100, 125, 250, 300 мг, в Панкреатине форте — 192 мг. Липолитическая активность колеблется по виду таблеток в 25, 30, 8000 Ед. Для врачей лучшим вариантом считается препарат с указанной активностью энзимов. Он удобен в подборе дозировки, сравнении с аналогами разных фирм.
Каждый вид Панкреатина включает свое количество ферментов. Минимальным в препарате считается активность:
- липазы — 4,3 тысячи Ед.,
- амилазы — 3,5 тысячи Ед.,
- протеаз — 200 и более Ед.
В дополнительных веществах возможны различия, но обязательными компонентами являются:
- тальк — добавляется к порошку для улучшения структуры, в оболочку с целью более легкого скольжения по пищеводу,
- стеарат магния — быстро размельчает (эмульгирует) компоненты, перемешивает с пищей,
- поливидон — способствует формированию водорастворимых комплексов и улучшает всасывание образованных питательных веществ в кишечнике,
- красители — отвечают за дизайн и внешний вид.
Чтобы достигнуть ожидаемого эффекта, следует правильно принимать препарат с учетом его механизма действия. Способ употребления лекарства только один — проглотить таблетку или драже, не разжевывая по рту. Кишечнорастворимая оболочка исчезает только в двенадцатиперстной кишке, где реакция среды приближается к щелочной. Ферменты перемешиваются с пищей и начинают действовать.
Обращаем внимание! Нельзя принимать препарат на голодный желудок. При отсутствии пищевого комка энзимы направляют свои расщепляющие способности на слизистую оболочку. При язвенной болезни это может привести к кровотечению, что выражается черным жидким стулом.
Освобождающиеся ферменты активно стимулируют секрецию других органов (желудка, тонкого кишечника, печени), улучшают выделение желчи. Через 30-40 минут после использования регистрируется максимальный всплеск активности.
Диета и другие рекомендации
При таком заболевании, как сахарный диабет, для лечения представленной железы рекомендуется проконсультироваться не только с диабетологом, но и с диетологом. Именно он укажет на то, каким должен быть рацион и как долго следует его придерживаться. Говоря обо всех особенностях диеты, обращают внимание на то, что:
- рацион диабетика, чтобы обеспечить лечение поджелудочной железы, должен включать в себя максимально строгое соотношение некоторых компонентов. Речь идет о белках, жирах и углеводах;
- углеводы, как основная из составляющих питания, должны содержаться в рамках 350 гр. в течение суток. В меньшем количестве содержатся в рационе белки (около 100 гр.) и жиры, число которых не должно оказываться более 60 гр. за 24 часа;
- сеансов употребления пищи в течение суток должно быть не меньше четырех. Идеальным количеством является шесть раз, но незначительными порциями, чтобы поджелудочная железа улучшала свои функции постепенно.
Целесообразно для обеспечения приготовления тех или иных блюд применять именно пароварку. Жареные наименования должны на продолжительный промежуток времени исчезнуть из рациона больного, у которого выявлен сахарный диабет. Допустимым методом приготовления является варка, в то время как тушение и запекание допускаются исключительно на этапе ремиссии.
От чего помогает Панкреатин: показания к применению
Панкреатин как заменитель собственных ферментов показан пациентам при заболеваниях и состояниях, вызванных недостаточной функциональной выработкой поджелудочной железы. Внешнесекреторные расстройства вызывают признаки нарушения пищеварения, предрасположенность к воспалительному процессу. С другой стороны, наличие патологии в печени, желудке, кишечнике, желчном пузыре подавляет синтез панкреатического сока.
Панкреатин назначают врачи с лечебной целью при таких заболеваниях:
- хронический панкреатит,
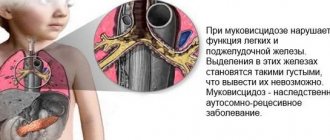
- кистозные изменения железы у пациентов с муковисцидозом,
- гастриты и язвенная болезнь,
- холецистит,
- заболевания печени,
- дискинезия желчевыводящих путей,
- в послеоперационном периоде, когда удалена часть желудка, кишечника (болезнь Крона),
- в случаях сдавления протоков, выводящих содержимое в двенадцатиперстную кишку, опухолью, отеком тканей после лучевой терапии,
- развитие аутоиммунного панкреатита после пересадки органов,
- признаки недостаточности энзимов в пожилом возрасте и у больных с сахарным диабетом второго типа, когда фиброз захватывает железистые эндокринные участки,
- вынужденная неподвижность пациентов (параличи, парезы, перенесенные переломы, ожирение),
- последствия холецистэктомии,
- сбой переваривания пищи, вызванный невозможностью разжевывания, проблемами зубов, переломом челюсти,
- неясный диспепсический синдром.
Организм нуждается в помощи, если срыв вызван перееданием после поста или в праздники, употреблением значительного объема жирной и жареной пищи, тяжелой для переваривания, нарушением диеты диабетиками.
Симптомы непорядка в пищеварительной системе могут быть связаны с необдуманным применением разгрузочных диет, значительными перерывами в питании, беременностью, стрессами. У детей приходится лечить расстройства кишечника, вызванные бесконтрольным употреблением газированной воды, чипсов, фаст-фуда, когда малышу дают кушать «взрослую» пищу.
Панкреатин может применяться для очищения кишечника от газов, нормализации стула перед ультразвуковыми и рентгеновскими исследованиями.
Клиническими проявлениями недостаточности ферментов служат:
- диспепсический синдром (тошнота, жидкий кал с жирным блеском, вздутие живота),
- боль в верхней части живота справа, опоясывающего характера,
- изжога и отрыжка горечью,
- жалобы пожилых людей, что «стул то крепит, то слабит».
Не стоит надеяться на лекарственное средство в борьбе с ожирением. Липолитический фермент занимается трансформированием поступающих с питанием жиров в жирные кислоты, но не убирает эндогенные и подкожные жировые отложения. Препарат помогает восстановить метаболизм. Возможно, если лишний вес связан с нарушенным усвоением жиров, то проявится польза. Однако применять большие дозы без показаний категорически запрещается. Человек толстеть не перестанет, а приобретет дополнительные опасные проблемы, вызванные передозировкой. Самостоятельно лечиться Панкреатином нельзя.
С целью профилактики обострения хронического панкреатита больные в период ремиссии получают поддерживающую дозу, назначенную врачом. Теория о «привыкании поджелудочной железы» не признается большинством гастроэнтерологов. Исследования показывают целесообразность использования энзимных препаратов для компенсации, если болезнь прогрессирует и постепенно захватывает значительную часть органа.
Основные схемы и дозировки
Панкреатин в любой форме принимают только при наличии пищи в желудке (во время еды, сразу после). Препарат следует проглатывать целиком, нельзя разжевывать или дробить таблетку. Для запивания достаточно полстакана воды или нещелочной минералки без газа. Детям разрешается использовать чай и сок.
Дозировку подбирает врач по клиническому течению заболевания, результатам анализов, возрасту пациента. Расчет ведется в единицах, затем вся сумма делится на основные приемы пищи (обычно 3-4, но при хронических заболеваниях возможно чаще, поскольку показано дробное питание).
Суточное количество принятых взрослым человеком ферментов не должно оказаться выше 15-20 тыс. Ед. на кг массы тела. При хроническом панкреатите назначают 2-4 таблетки на один прием. Если срыв пищеварения вызван перееданием, то хватает 1-2 таблеток. Достаточность дозы определяется устранением признаков диспепсии, болевого синдрома. Возможна коррекция как в сторону увеличения, так и постепенная отмена препарата после нормализации стула и самочувствия.
По поводу назначения Панкреатина детям официальная инструкция указывает на возможность безопасного применения только после 6 лет. Разрешенная доза:
- 6 лет — 1 таблетка в день,
- 8 лет — 1-2 таблетки или драже,
- с 10 лет — 2 таблетки в сутки.
Какова потребность для конкретного ребенка, определяет врач, учитывая рекомендации различных производителей. Например, Панкреатин 8000, вообще, не подходит для терапии детей, в инструкции сказано, что препарат недостаточно проверен на этой возрастной группе.
Максимальные дозировки употребляют пациенты с муковисцидозом. Для них суточная потребность составляет 10 тыс. Ед. (по липазе) на кг массы тела. Удобнее пить препараты с панкреатином высоких дозировок (Креон 10000, 20000, 40000).
Длительность курса лечения при нарушениях диеты, переедании составляет несколько дней. Для восстановления пищеварения при гастрите, язвенной болезни, холецистите Панкреатин назначается на 1-3 месяца. При хроническом панкреатите заместительная терапия проводится всю жизнь.
При болезнях ЖКТ
Реактивные нарушения функционирования поджелудочной железы сопровождают воспалительные заболевания желудка и кишечника. О присоединении недостаточности органа врач судит по анализам и клиническим симптомам, не назначает Панкреатин всем пациентам.
Излишние ферменты способны нанести вред в острую стадию болезни, ведь они стимулируют гиперсекрецию желудочного и кишечного сока. Поэтому при необходимости препарат применяется на стадии восстановления по 1 таблетке 3-4 раза. Это помогает расширить диету, перейти на обычное питание.
Панкреатин при диабете
Больным диабетом препарат необходим, если заболевание вызвано первичным панкреатитом или его присоединением к нарушению синтеза инсулина эндокринной частью железы. Назначение контролирует врач эндокринолог. Выбираются формы препарата без сахаров (драже не подходит). Достаточно невысоких доз — по 1 таблетке трижды в день. В контрольные анализы включается амилаза крови и диастаза мочи.
При заболеваниях желчного пузыря
Холецистит — редко протекает изолированно (без воспаления в соседних органах). Желчный пузырь и пути оттока в двенадцатиперстную кишку объединены с поджелудочной железой общим выводящим отверстием и работой сфинктера Одди на границе выхода. Анатомическая близость позволила выделить проблему в «теорию общего канала».
Панкреатит или холецистит при распространении обязательно захватывают часть выводящих путей. Аналогичный процесс сопровождает образование солевых конкрементов, превращающихся в дальнейшем в камни. Повышение секреции добавлением ферментной активности заставляет конкременты двигаться. Это вызывает приступы желчекаменной болезни (ЖКБ), «вколачивает» и закупоривает мелкие протоки. Застой способствует самоперевариванию ткани.
Поэтому Панкреатин противопоказан при наличии камней, в острой стадии болезни. Для уверенности в выборе пациент должен пройти обследование аппаратом УЗИ. Препарат назначают в послеоперационном периоде вслед за холецистэктомией. В этом случае отсутствие пузыря нуждается в стимулировании транспортировки желчи по протокам.
Панкреатин для печени
Поражение печени вызывается воспалением (вирусные и бактериальные гепатиты), алкогольной болезнью, жировой дистрофией, опухолями, кистозными изменениями. У пациентов с хроническими заболеваниями функции печени могут повреждаться длительным применением лекарств (противотуберкулезных препаратов, Парацетамола, Метилдопы, Нифедипина, Азатиоприна, Амиодарона, антибиотиков тетрациклинового ряда, Кларитромицина, Ибупрофена, гормональных средств, Индометацина), контрацептивов, отравлениями.
При наличии патологии органа на необходимость применения Панкреатина могут указывать признаки вовлечения поджелудочной железы, вылечить основное заболевание препарат не сможет.
Энзимный препарат противопоказан:
- в острую стадию гепатитов,
- при установленной печеночной недостаточности,
- если внутрипеченочные желчные протоки закупорены ли сдавливаются кистой, опухолью,
- когда по биохимическим тестам крови возникает подозрение на нарушение функции органа.
Маркерами поражения печеночных клеток считается рост ферментов: аланиновой и аспарагиновой трансаминаз, лактатдегидрогеназы, глутамилтранспептидазы, холинэстеразы, аргиназы, билирубина в плазме крови.
Особые указания
К применению Панкреатина нужно относиться серьезно, внимательно изучать инструкцию, показания. В лечении препарат никогда не используется в одиночку, назначается диета, режим, другие лекарственные средства, физиопроцедуры.
Следует помнить, что при длительном курсе препарат проявляет вредные влияния:
- задерживается всасывание железа в кишечнике,
- поступает недостаточно солей фолиевой кислоты.
Это провоцирует развитие железодефицитной и В12-дефицитной анемии. Поэтому врач должен контролировать показатели гемоглобина и эритроцитов в крови.
Нельзя принимать Панкреатин одновременно с антацидами (кальция карбонатом, гидроксидом магния). Они снижают эффект энзимов. При необходимости между приемами делают перерыв в 1,5-2 часа.
Среди форм для детей имеется вариант, выпускаемый на Украине . Его разрешают назначать с трехлетнего возраста. Нельзя следовать советам по дроблению таблеток на части или раздавливанию в порошок. О возможности вскрытия наружной капсулы при замене на препарат в микрогранулах следует посоветоваться с педиатром. У малышей отмечены случаи раздражения ротовой полости, стоматита, язв, перианального дерматита. Аллергии чаще подвержены недоношенные дети и получившие родовую травму.
При запорах или поносе у беременных женщин причиной является гормональная перестройка и нарушение перистальтики. Назначать Панкреатин не имеет смысла, ферменты не действуют на моторику кишечника. Все фирмы-производители в инструкции предупреждают о недостаточных исследованиях действия препарата на беременных и плод.
При покупке следует обращать внимание, не просрочен ли препарат по указанной на упаковке дате.
Возможные побочные эффекты
Побочные действия от препарата зафиксированы менее, чем 1 случай на 10000 применений. Наиболее часто они проявляются в виде аллергической реакции на красители, входящие в состав таблетки. Если появились зудящие высыпания, отечность лица, языка, заложенность носа, то препарат следует немедленно прекратить использовать, выпить антигистаминное средство (Димедрол, Супрастин, Лоратадин), сообщить врачу.
У пациентов с муковисцидозом на фоне высоких доз возможно нарушение метаболизма мочевой кислоты, рост концентрации в крови и моче, появление суставных болей, приступов мочекаменной болезни.
Самым редким осложнением считается формирование спаек и стриктур в пограничной зоне илеоцекального отдела, где тонкий кишечник переходит в восходящую кишку. Оно проявляется признаками непроходимости.
Передозировка
Передозировка наблюдается при постоянном потреблении высоких доз больными муковисцидозом, или когда пациенты занимаются самолечением. Кроме побочных признаков, возможно обострение диареи, появление болей в зоне эпигастрия, тошнота и рвота.
Противопоказания к применению Панкреатина
Препарат противопоказан людям с такими патологиями:
- острый панкреатит, обострение хронического,
- повышенная чувствительность к компонентам, проявляющаяся аллергией,
- запор, вызванный кишечной непроходимостью,
- острая форма гепатита.
Отпуск из аптек и хранение препарата после покупки
Панкреатин в любой дозировке отпускается в аптеке без рецепта. Для хранения нужно выбрать сухое место с температурой не выше 15 градусов. Возможно, подойдет холодильник. Если правильно хранить упаковку, то производители гарантируют годность препарата в течение двухлетнего срока.
Сколько стоит Панкреатин: средняя цена по России
Препарат отличается недорогой стоимостью, доступностью. Цена упаковки в 60 таблеток в разных областях России не превышает 30-40 рублей.
Панкреатин — целевой энзимный препарат, не назначается при отсутствии показаний, нельзя пить по любому поводу расстройства пищеварения. Перед применением необходимо пройти обследование и убедиться в отсутствии признаков желчекаменной болезни и поражения печени. Если требуются высокие дозы, то применяют микрогранулированные аналоги (Креон, Микразим, Эрмиталь).
Источник: DiabetSahar.ru
Виды панкреатита
Заболевание встречается в острой и хронической формах.
В острой форме, из-за воспаления панкреатический сок не проходит в просвет двенадцатиперстной кишки, а переваривает ткани самой поджелудочной железы. Этот процесс обусловливает некротические изменения клеток заболевшего органа, а в особо тяжёлых случаях, полное отмирание всей железы.
Симптомы некроза:
- Высокая t;
- Тошнота;
- Рвота;
- Режущие боли.
Хронический панкреатит, в зависимости от причины возникновения классифицируется следующим образом:
- Первичный — изначально возникший в поджелудочной железе по какой-либо причине.
- Вторичный — является следствием заболевания других органов: холециститы, язвы, энтероколиты.
- Посттравматический — последствие механического воздействия или оперативное вмешательство.
Виды, симптомы и стратегия лечения панкреатита
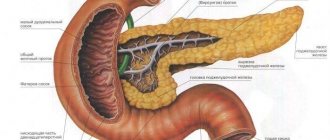
Поджелудочная железа является частью сразу двух систем организма – пищеварительной и эндокринной.
Несмотря на малый вес (около 70 граммов), ее роль в нормальной работе этих систем очень велика.
Она выполняет функции внешней секреции, выделяя панкреатический сок для двенадцатиперстной кишки. В его составе 3 фермента – липаза, трипсин и амилаза.
https://www.youtube.com/watch?v=YkefLGAvbKg
Еще одной функцией органа является выработка гормонов, которые регулируют несколько видов обмена – белковый, липидный и углеводный. В железе синтезируется 5 гормонов, в том числе инсулин, глюкагон.
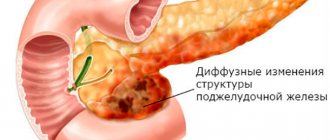
Панкреатит – это воспаление поджелудочной железы. Важность органа в работе пищеварения и процессах метаболизма приводит к развитию при заболевании значительных изменений в состоянии больного и нарушениям работы всего организма.
В поджелудочной железе (ПЖ) происходит выработка панкреатического сока, который затем по протокам транспортируется в кишечник для пищеварительного процесса. Ферменты нейтрализуют соляную кислоту желудочного сока и участвуют в расщеплении питательных веществ в кишечнике.
Воспаление тканей органа ведет к перекрытию путей для свободного выхода сока. Он задерживается в железе и начинает воздействовать на ее ткани – переваривает их.
Воспаление ПЖ приводит к невозможности вырабатывать сок, его состав и количество становятся недостаточными для нормальной работы пищеварения. Дополнительным источником нарушения функций железы могут стать новообразования и камни, препятствующие нормальному исходу ферментов.
Панкреатический сок, не имея выхода, активируется прямо в органе. Ферменты буквально уничтожают поджелудочную железу. Процесс протекает быстро, может развиться некроз тканей. Воспалительный процесс также оказывают влияние на расположенные рядом органы.
В кровь выбрасывается большое количество токсинов, которые отравляют весь организм, наступает интоксикация. При тяжелом отравлении страдают сердце, легкие, головной мозг. Интоксикация при остром панкреатите может развиться очень быстро.
Причиной развития панкреатита становится задержка панкреатического сока в железе, нарушения его оттока. Острый приступ развивается наиболее часто вследствие употребления алкоголя и блокирования выхода ферментов из-за камней (желчнокаменная болезнь).
Можно разделить причины возникновения острого панкреатита на 3 группы:
- Перекрытие протока и возникающая задержка ферментов в железе. Это может происходить из-за камней, опухолей и патологий расположенных рядом тканей.
- Повышенная выработка ферментов, превышающая необходимое количество.
- Заброс желчи в проток ПЖ.
К развитию этих причин приводят разные факторы жизни у детей и взрослых.
Механизм возникновения диабета
Сахарный диабет 1 типа, при панкреатите, появляется в следствии того, что воспалённые протоки поджелудочной железы не пропускают пищеварительные ферменты в просвет 12 перстной кишки и начинается самопереваривание, перерождение клеточной ткани в жировую, соединительную или полное отмирание фрагментов органа. Организм испытывает абсолютную недостаточность инсулина, в крови повышается уровень глюкозы, которая разрушительно влияет на все системы организма.
Диабет 2 типа возникает при достаточной выработке инсулина. Но из-за нарушения обменных механизмов, он не выполняет свою основную функцию, создавая относительную недостаточность.
Патологические изменения накапливаются в течение долгого времени и делятся на четыре этапа:
- На первом этапе кратковременные обострения перемежаются продолжительными затишьями. В железе формируется хроническое воспаление, в основном протекающее латентно с редкими болевыми синдромами. Этот период может продолжаться до 10-15 лет.
- Вторая фаза характеризуется более выраженной дисфункцией пищеварительной системы. Воспаление провоцирует неконтролируемые выбросы инсулина в кровь, что может приводить даже к временной гипогликемии. Общее состояние осложняется нарушением стула, тошнотой, снижением аппетита, газообразованием во всех отделах ЖКТ.
- Критически снижается функциональность поджелудочной железы. И, если на голодный желудок, анализы не выявляют отклонений, то после приёма пищи, глюкоза в плазме крови определяется далеко за пределами нормального временного интервала.
- И на последнем этапе происходит формирование вторичного диабета, поражающего треть пациентов с хроническим панкреатитом.
Особенности протекания диабета при хроническом панкреатите
Логично было бы заключить, что два заболевания лечить значительно сложнее, чем одно. Но практика показывает несостоятельность такого вывода. Вторичный процесс имеет ряд особенностей, благодаря которым, хорошо поддаётся излечению:
- Протекает почти без кетоацитоза;
- Лечение инсулином зачастую приводит к гипогликемии;
- Хорошо поддаётся корректировке низкоуглеводным питанием;
- На первом этапе достаточно эффективно излечивается оральными препаратами от диабета.
Предотвращение и лечение панкреатического сахарного диабета
Не каждый хронический панкреатит в обязательном порядке вызывает развитие сахарного диабета. При правильно назначенном лечении и строго соблюдаемой диете, можно не только оздоровить поджелудочную железу, но и предотвратить возникновение диабета.
Врач эндокринолог подбирает индивидуальное лечение в каждом отдельном случае. В зависимости от показателей выработки железой пищеварительных ферментов, грамотный специалист назначает заместительную терапию, основанную на медикаментозных энзимах аналогичного действия. А также инъекции инсулина при необходимости.
Методы лечения и профилактики
Перед началом медикаментозной терапии поджелудочной железы диабетику необходимо перейти на строгую диету. Это улучшит состояние поврежденного органа. Избежать приема лекарственных препаратов не получится – коррекция предполагает прием ферментов и гормонов, исключение из рациона вредной пищи.
Многогранная симптоматика патологии предусматривает применение лекарственных средств различного спектра действия.
Для облегчения состояния больного назначаются:
- Обезболивающие препараты;
- Ферменты, компенсирующие недостаток в организме;
- Антибактериальные средства для предупреждения развития и распространения инфекции;
- Положительно влияют на самочувствие препараты комплексного действия, с активным веществом метформина гидрохлорид;
- Назначаются некоторые другие вещества, нормализующие процессы обмена веществ.
Лечащий врач возможно порекомендует природные средства для снижения концентрации глюкозы в крови, такие как корень цикория, листья облепихи. Обязателен контроль качества и количества потребляемой пищи.
Для восстановления функционирования органа потребуется до десяти лет, но данные действия поддержат орган во время и после терапии, в качестве профилактики недуга. Чтобы достигнуть результата, лучше обратиться за консультацией к профессиональному диетологу.
Способ контроля рациона – соблюдение верного соотношения содержания в продуктах жиров, углеводов и белков.
Врач подскажет, как ориентироваться на гликемический индекс, ознакомит с разработанной для этого таблицей. Общие рекомендации:
- Суточное потребление жиров не превышает 60 грамм, норма содержания белков – 100, углеводов до 350;
- Прием пищи происходит часто и малыми порциями (5-6 раз в день и более);
- Полезно отказаться от жареных блюд, лучше использовать пароварку;
- В периоды ремиссии допускаются тушеные и запеченные продукты;
- Лучше избегать употребления острых и пряных приправ, раздражающих слизистые покровы пищеварительного тракта;
- В периоды обострения (а лучше на постоянной основе) категорически противопоказано острое, жирное, соленое, копченое.
Начало лечения при сахарном диабете предваряет поход к специалисту.
Когда консервативные методы лечения патологий поджелудочной железы не дают результата, может быть принято решение о ее пересадке. Этот способ применяется в самых крайних случаях, так как нет гарантии отсутствия осложнений после операции, уверенности в том, что орган приживется. Однако успешная трансплантация способна избавить пациента-диабетика от инсулиновых инъекций. Пересадка органа является сложным процессом. Это обусловлено особенностями строения, расположения и функционирования органа.
- Нахождение железы в забрюшинном пространстве;
- Расположение рядом со многими другими жизненно важными органами;
- Наличие в непосредственной близи крупных кровеносных сосудов;
- Чувствительность ткани органа к любым влияниям;
- Потенциальное осложнение, выражающееся в переработке железой самой себя;
- Травмирование соседних тканей в случае поражения поджелудочной железы.
Рискованная и высокооплачиваемая процедура может быть очень эффективной, что подтверждает статистический анализ. Каждый год фиксируется около тысячи случаев подобного врачебного вмешательства.
Воспаление в тканях поджелудочной железы приводит к уничтожению части ее клеток, отвечающих за секрецию гормонов. Наибольшему негативному воздействию подвергаются бета-клетки, производящие инсулин. Альтернативой пересадки органа целиком может быть их трансплантация. Это является действенным методом влияния на диабет первого типа, в случае низкой эффективности инсулинозамещающих препаратов.
Процесс заключается в стимулировании сохранившихся работоспособных клеток. Он осуществляется с применением здоровых клеток донора, поступающих через катетер в воротную вену печени. Результатом должно стать восстановление функционирования пораженной области органа, исключение развития и осложнения заболевания. Операция зарекомендовала себя результативной и неопасной для жизни пациента.
Актуальное состояние развития медицинской сферы позволяет в ряде случаев добиться успеха, не прибегая к хирургическому вмешательству. Данный метод строится на свойстве определенного белка стимулировать способность пораженных клеток к восстановлению. Вещество вводится внутримышечно.
Разработка этого современного метода направлена на оказание помощи диабетикам с анамнезом первого типа, чьи клетки, производящие инсулин, истребляются самим организмом, вырабатывающим предназначенные для этого антитела вследствие сбоя в обменных процессах. Учеными активно исследуется возможность создания вакцины, побуждающей иммунную систему организма уничтожать такие антитела, чтобы дать возможность сохранившимся бета-клеткам увеличить численность и восстановить функции.
Диабетикам с инсулинозависимостью выполняются уколы инсулина. Для больных с диабетом 2 типа инъекции не делаются. Больным назначают препараты, понижающие сахар в крови.
Диета при деструктивных изменениях структуры поджелудочной железы острой формы является неотъемлемой частью всей терапии заболевания у взрослого и ребенка.
Лечение панкреатита и сахарного диабета направлено на подавление разрушающей функции в поджелудочной железе. Методика терапии определяется врачом-эндокринологом в зависимости от анамнеза пациента, тяжести течения патологических процессов и индивидуальной переносимости организма.
Из рациона следует исключить такие продукты:
- острые соуса и специи;
- различные сладости;
- сдобную выпечку и белый хлеб;
- жирные и жареные блюда;
- майонез;
- копчености и колбасные изделия.
Диетотерапия СД при панкреатите запрещает употребление продуктов, содержащих большое количество сахара и углеводов.
При наличии диагноза СД II типа необходимо постоянно вести подсчет потребляемым углеводам и полностью исключить сахар.
Ежедневное питание пациентов с СД и воспалением поджелудочной должно состоять из таких продуктов:
- небольшое количество свежих фруктов;
- не более 300 грамм овощей;
- не более 200 грамм продуктов, богатых на содержание белка;
- до 60 грамм жиров.
Лечение пациентов с панкреатитом и сахарным диабетом достаточно сложное. В первую очередь все усилия направляются на восстановление углеводного обмена в организме и ферментативной функции поджелудочной.
В основном врач назначает гормональные препараты, статины (лекарства, снижающие уровень холестерина) и энзимы (препараты, нормализующие углеводный обмен). Самым распространенным препаратом, расщепляющим жиры, белки и углеводы – это Панкреатин, при диабете 2 типа он особенно необходим, так как лечение этого типа диабета в основном связано с правильным питанием и восстановлением обменных процессов.
Панкреатин улучшает ферментативную функцию поджелудочной железы.
Важно. Медикаментозная терапия панкреатита в совокупности с диабетом проводится в несколько этапов. Продолжительность лечения может затянуться на длительный период. Все лекарственные препараты необходимо принимать только по назначению врача. Самолечение приводит к необратимым последствиям.
Сахарный диабет всегда требует заместительной терапии, она сводится к нормализации уровня глюкозы в крови и восполнению недостаточности инсулина. С учетом стадии заболевания пациенту назначаются инъекции инсулина либо прием таблетированных препаратов.
Однако во многом состояние здоровья больного зависит от правильно скорректированного питания. И, конечно, не забывайте принимать панкреатин при сахарном диабете, который позволит легче усвоить и переработать поступившую в желудок еду.
Поджелудочная железа при сахарном диабете вполне подлежит восстановлению. После установления диагноза врач-эндокринолог сам составляет для больного индивидуальный план питания или отправляет пациента к диетологу. Этот шаг – главный на пути к восстановлению поджелудочной железы, поскольку именно диета является основой для успешного контроля за процессом работы органа, в том числе уровнем содержания глюкозы в крови.
Кроме смены плана питания, лечащим врачом предписывается регулярное выполнение специального комплекса физических упражнений.
В случае если диета и физкультура оказываются недостаточно эффективными, специалист назначает медикаментозное лечение. Это может быть средство, стимулирующее производство нужного гомона или препараты, повышающие способность организма применять собственный инсулин.
Панкреатит чреват летальным исходом
Восстановить поджелудочную железу в случае сочетания сахарного диабета и панкреатита – более сложная задача.
Лечение начинается с помещение пациента в стационар. Первостепенная задача – снятие воспаления. В случае панкреатита этот процесс выполняется только под наблюдением врача. Больному капельным путем вводятся противовоспалительные и обезболивающие препараты, подавляющие действие ферментов поджелудочной железы. В особо тяжелых случаях больному прописывают антибиотики.
Диета при диабете и панкреатите
https://www.youtube.com/watch?v=3D9hQX2f27Y
В течение первых двух дней пациенту предписывается голодание в лечебных целях. Это значительно ускоряет снятие острого воспаления, а также уменьшает количество вырабатываемых железой ферментов.
Следующим этапом является двухнедельная лечебная диета и введение больному лекарственных средств, восполняющих нехватку своих ферментов. Из списка продуктов для употребления исключаются алкогольные напитки, все острое, жирное, копченое, маринованное.
Панкреатит приводит к уменьшению количества бета-клеток, которые невозможно восстановить медикаментозной терапией. Пересадка островков Лангерганса хирургическим путем имеет лишь временный эффект, после чего клетки снова начинают отмирать. Такая ситуация всегда имеет место при сахарном диабете 1 типа. Единственным выходом становится инсулиновая терапия.
Правила питания при панкреатите и сахарном диабете
Необходимо знать, что правильно подобранное лечение и строгое соблюдение диеты могут привести к полному исцелению от этих тяжёлых недугов. Принимать пищу надо часто и маленькими порциями — по 250-300 граммов в один приём.Отдавать предпочтение продуктам, содержащим белки: соя, яичный белок, мясо, рыба, орехи.
Убрать из рациона кислые продукты, провоцирующие бурное выделение желудочного сока: кислые, острые, копчёные, жареные, содержащие алкоголь, слишком горячие или холодные. Словом, все блюда. которые могут стать причиной дополнительного напряжения секреции поджелудочной железы.
Пищу желательно обрабатывать паром и употреблять в тёплой, а не горячей или холодной.
Если сложно самостоятельно подобрать правильный рацион, можно применять специально разработанные диетические рекомендации, собранные под наименованиями: стол №5 — для больных панкреатитом и стол №9 — для диабетиков. Но перед тем как выбрать ту или иную диету, надо обязательно проконсультироваться со своим лечащим врачом.
Только приняв во внимание все особенности течения заболевания и общего состояния пациента, врач даёт наиболее точные рекомендации по питанию.
Выбор продуктов
В различные периоды заболевания, рацион может несколько разниться. Так, например, кисло-сладкие фрукты или блюда на основе риса, овсянки и манки вполне допустимые в периоды длительных ремиссий, совершенно исключены когда болезнь обостряется.
Каждому больному подходящие продукты должны подбираться индивидуально с учётом:
- Личных предпочтений;
- Способности к восприятию глюкозы;
- Непереносимости каких-либо веществ;
- Коррекции частичного усвоения питательных компонентов.
В остром периоде категорически запрещено употреблять блюда с повышенным содержанием сахара, жирные и копчёные продукты, сдобную выпечку, зажаренные блюда, каши: рисовую, овсяную, манную; сырые фрукты и овощи, белый хлеб.
Что касается растительных масел, лучше употреблять, в разумном количестве, льняное и оливковое первого холодного отжима, обладающих целебными свойствами. Также на повредит молоко с пониженной жирностью. Молоко обогащает организм витаминами, минеральными веществами и способствует снятию воспалительных процессов в ЖКТ.
Рецепты разрешенных блюд
Общими остаются правила приготовления пищи и ограничение выбора продуктов питания.
Предлагаемые правила диеты №5п не исключают применения при сопутствующих заболеваниях органов пищеварения. Они важны для создания максимальной разгрузки работы поджелудочной железы.
- Готовить пищу только в проваренном, тушеном, запеченном виде или на пару. Полностью запрещается способ жарки.
- Соблюдать щажение поврежденного органа путем размельчения всех блюд на время наиболее острой стадии заболевания.
- Необходим умеренный температурный режим (без резких колебаний от холодного к горячему).
- Кормить пациента необходимо малыми объемами пищи, но спустя каждые 3–4 часа.
- Не допускать одноразового обильного питания, переедания даже диетических блюд.
- Поддерживать дневную калорийность не менее 3000 ккал.
Клинические проявления острого и хронического панкреатита в стадии обострения (резкие боли, рвота, тошнота, понос) не дают возможности больному питаться обычным способом. Схема лечения требует полного голода от двух до четырех дней. Пить тоже нельзя, в первые дни жидкость вводится внутривенно.
После остановки рвоты, болей назначается начальный вариант диеты 5п. Ее цель уменьшить образование кислоты желудочного сока и дать возможность поджелудочной железе сконцентрировать все силы на процессе борьбы за выживание.
Диета допускает срок применения не дольше двух недель, поскольку по составу не сбалансирована (белки снижены до 60 г, жиры до 50 г, углеводы до 200–280 г., при общей калорийность 1800 ккал). Конечно, при этом рекомендован постельный режим и отсутствие физических нагрузок.
Хорошо сказывается на процессе пищеварения рагу из овощей, если приготовить его по особому рецепту. Необходимо взять пять крупных клубней картофеля, нарезать средним кубиком. После этого одну морковь трут на терке, мелко режут репчатый лук. По вкусу допустимо добавить небольшое количество томатов, тыквы.
Больному при панкреатите важно знать как приготовить рыбу для диабетика и какие разновидности выбрать. Можно приготовить запеченую рыбу, для этого пригодна рыба: судак, щука, минтай, хек.
Рыбу можно готовить целиком или разрезать на порции. Рыбу укладывают на листы алюминиевой фольги, посыпают порезаным луком, тертой морковью, добавляют набольшое количество сока лимона, соли.
Хорошей альтернативой вредной пище станет морковный пудинг, необходимо подготовить такие продукты:
- 1 морковь;
- 5 г сливочного масла;
- 500 мл молока;
- 1 яичный белок;
- 2 чайных ложки манной крупы.
Добавляют половину чайной ложки сахара, немного обезжиренной сметаны и чайную ложку пшеничных сухарей.
Морковь тщательно моют, очищают от кожуры, нарезают кусочками, после чего тушат в молоке до полной готовности (на медленном огне). Когда морковь станет мягкой, ее измельчают при помощи блендера, добавляют сахар, половину масла, манку.
После этого венчиком взбивают белок, аккуратно вливают его к морковной смеси. При желании в блюдо можно добавить небольшое количество яблок, творога или ягод. Остатками сливочного масла смазывают форму для запекания, посыпают ее сухарями. Пюре заливают в форму, выравнивают поверхность, сверху смазывают сметаной. Пудинг готовят в духовом шкафу до золотистой корочки.
Рассмотрим несколько видов рецептов, посредством которых можно приготовить блюда первой необходимости. Популярным блюдом при диета для панкреатите является куриный суп-пюре.
Чтобы приготовить такой суп, необходимо выполнить такие действия:
- Для начала необходимо взять куриное мясо, порезать его на мелкие кусочки и отварить. Когда мясо будет готово, его необходимо остудить и отделить от кости. После этого полученное мясо пропускаем через мясорубку с малкой сеточкой.
- Когда мясное пюре готово, то переходим к приготовлению бульона из овощей. Для этого следует взять картофель, морковь, петрушку, капусту и отварить их в течение 30 минут. Предварительно овощи следует измельчить, но на крупные кусочки. После приготовления отвара, его следует процедить через марлю.
- Нам нужен бульон, в который следует добавить мясное пюре. После этого полученная заготовка ставится на огонь и доводится до кипения. После того, как суп остынет, его уже можно употреблять. Но чтобы его еще больше разнообразить, можно добавить яично-молочную смесь. Для ее приготовления необходимо желтки смешать с молоком и поставить на огонь. Когда смесь загустеет, то ее добавляют в суп-пюре и подают к столу.
Вот такой вот суп является полезным и питательным для больных панкреатитом. Еще более простой рецепт можно приготовить быстрее:
- Для этого потребуется отварить морковь и рис.
- Протереть морковь через мелкую терку, а рис через сито.
- Полученная масса добавляется в овощной отвар и кипятится в течение 5 минут.
После этого суп готов к употреблению, но для придания вкуса, можно добавить 5 грамм сливочного масла.
Разрешенные на диете вовремя и после острого панкреатита продукты можно сочетать между собой. Полезно приготовить из них основные и дополнительные блюда, десерты и вводить в недельный рацион в период ремиссии.
Приготовить паровые котлеты можно в несколько шагов:
- Пропустить через мясорубку или блендер половину килограмма мяса с низким содержанием жира, добавить измельченную луковицу и болгарский перец.
- Выбить полученный фарш. В случае необходимости измельчить его повторно. Добавить немного соли, перемешать, сформировать котлеты и убрать на полчаса в холод.
- Выложить в пароварку полученные котлеты, отваривать в течение получаса.
- Отварить сто граммов филе. Пропустить через мясорубку или блендер.
- Добавить в фарш куриный желток, взбитый белок и соль, перемешать.
- Выложить массу в форму, готовить в течение получаса на пару.
- Растопить чайную ложку сливочного масла, добавить в него половину ложки пшеничной муки, проварить несколько минут, охладить. Подавать, и есть блюдо с соусом.
- Отварить половину килограмма очищенного картофеля. Растолочь.
- Пропустить через мясорубку половину килограмма мяса без жира с небольшой луковицей, добавить в фарш куриное яйцо.
- Выложить сантиметровый слой пюре в смазанную форму. Поверх переложить мясной фарш, его же накрыть остатками пюре и смазать верхушку маслом.
- Запекать в течение получаса.
Основные правила питания при панкреатите заключаются в сбалансированности питательной ценности употребляемых продуктов. Необходимо увеличить количество белка, уменьшить потребление простых углеводов и оптимизировать число растительных и животных продуктов.
Независимо от присутствия диабета в анамнезе важен дробный прием пищи. Режим предполагает 6-ти разовое питание порциями весом не более 300 г..
Для лечения обострившегося и хронического воспалительного процесса поджелудочной железы разработана специальная диета стол № 5п. При диабете применяется стол № 9.
Для больных панкреатитом важно не провоцировать сильного выделения желудочного сока, как и при язве желудка. Повышенное содержание соляной кислоты вызывает продукцию гастрина. Гормон стимулирует секрецию поджелудочной железы, её пищеварительных ферментов и инсулина. Из рациона требуется исключить острую и кислую пищу, блюда, подвергшиеся жарке и копчению. Запрещено употреблять алкоголь.
Диета при язве, как и при панкреатите, предполагает готовить блюда на пару или отваривать, перетирать и подавать в теплом виде. Механическое воздействие и температурные перепады неблагоприятно действуют на слизистую желудка, вызывают воспаление и продукцию поджелудочных энзимов.
Принимать пищу при панкреатите всегда нужно в теплом виде, от слишком горячих и холодных блюд нужно отказаться. В меню всегда преобладают продукты питания, богатые белком, а углеводы и жиры урезают до минимума. Запрещено употреблять те продукты, в которых содержится слишком много кислот.
Медики настаивают, что следует отказаться от продуктов, в составе которых содержится много грубой клетчатки. Средняя суточная калорийность должна быть в пределах 2 тысяч калорий. Дополнительно выпивают не меньше 1,5 литров чистой воды, необходимо делать ставку на теплое, минерализованное питье.
Химический состав меню на день такой:
- белок (80 г);
- углеводы (200 г);
- жиры (40-60 г).
Существует два варианта диетического стола № 5. Если у диабетика диагностирована острая форма заболевания, ему назначат стол 5 а, при хронической форме показан стол 5б.
Диета №5а предусматривает употребление не более 1700 калорий в сутки, все блюда подают больному в тщательно протертом виде. Полностью исключают продукты, способствующие секреторной функции поджелудочной железы. Кроме основного химического состава, есть строгие ограничения кухонной соли – максимум 10 г в день.
Принимать пищу следует дробно, не реже 6 раз в сутки, обязательно выдерживая определенный промежуток времени. Длительность такой схемы питания диабетику назначают в зависимости от тяжести панкреатита, но в среднем это не менее 7 дней.
Стол 5б регламентирует 2700 калорий в сутки, а химический состав блюд такой:
- жиры (максимум 70 г);
- углеводы (до 350 г);
- белок (не более 140 г).
Чтобы избавиться от приступов боли и неприятных симптомов панкреатита, необходимо контролировать свой рацион. Если же не придерживаться особой диеты, то признаки недуга не будут оставлять человека в покое.
Выводы
К сожалению, люди так устроены, что понимая всю ценность здоровья, всё равно «роют себе ложкой могилу». А ведь та же народная мудрость давно нашла простое решение проблем с поджелудочной железой — голод, холод и покой.
Придерживаясь этого простого правила и, следуя специально подобранной терапии, большинство пациентов могли бы преодолеть многие недуги и вернуться к здоровому полноценному состоянию.
Источник: PriDiabete.ru
Поджелудочная железа участвует как в процессе переваривания всех основных источников энергии (белков, жиров и углеводов). Так и обеспечивает полноценное усвоение продуктов пищеварения в клетках. Важно сохранение баланса обеих составляющих.
Баланс должен соблюдаться как со стороны экзокринной функции поджелудочной железы, ферменты которой (протеазы, липазы и альдолазы) обеспечивают переваривание пищи в желудочно-кишечном тракте. Так и эндокринной функции поджелудочной железы, которая через гормон инсулин обеспечивает снижение уровня сахара в крови. И регуляцию других видов обмена энергетических субстратов (белков, жиров).
Что происходит при сахарном диабете первого либо второго типа? Нарушение усвоения глюкозы в клетках происходит при недостаточном образовании инсулина в поджелудочной железе (сахарный
диабет
первого типа) либо при выработке поджелудочной железой дефектного инсулина, нарушении чувствительности рецепторов к инсулину, появляется инсулинорезистентность печени (
сахарныйдиабет
второго типа). Это стандартная ситуация, сопровождающаяся повышением уровня сахара в крови.
Как на такую ситуацию могут повлиять мезим, фестал, панкреатин, энзибене и другие ферментные препараты? Очень просто. Введение в организм дополнительного количества пищеварительных ферментов не только усиливает, но и ускоряет процесс пищеварения. Что приводит к дисбалансу активности экзокринной и эндокринной части поджелудочной железы. И быстрому увеличению уровня сахара в крови и нагрузки на поджелудочную железу. Что обостряет сахарный
диабет
как первого типа, так и второго типа. Т.к. требует либо большего количества сахароснижающих препаратов, в случае сахарного диабета второго типа. Либо введения дополнительных единиц инсулина при сахарном диабете первого типа.
Что Вы получите, если при наличии сахарного диабета не введете ферментный препарат? Активацию микрофлоры кишечника, процесса гниения (белковая пища) либо брожения (углеводистая пища). Всасывание в кровь токсичных веществ, перегрузки возможностей детоксицирующей функции печени и почек. В общем, хорошего мало. Особенно, если есть сахарный диабет первого типа.
Что происходит, когда ферментные препараты (панкреатин, мезим, фестал, энзибене) принимают люди, не больные сахарным диабетом? С одной стороны, улучшение процесса пищеварения уменьшает вздутие живота, урчание. С другой стороны, заместительная терапия приводит к постепенному снижению возможностей поджелудочной железы, ее экзокринной функции. И переводит человека на постоянное употребление ферментных препаратов. А увеличение всасывания в кровь продуктов пищеварения перегружает и эндокринную функцию поджелудочной, и в перспективе появляется сахарный
диабет
второго типа. Резкое увеличение вязкости крови может привести и к более серьезным последствиям — увеличению кардиологического риска, риска развития гипертонического криза, инфаркта миокарда, инсульта.
Хотите всю жизнь зависеть от приема ферментных препаратов? Это Ваш выбор. Хотите быть независимым – принимайте проверенный семейный рецепт народной медицины «Формула здоровья доктора Скачко №1». Прием формулы №1 обеспечивает активацию процесса пищеварения в желудке, тонком кишечнике, усиление выделения сока поджелудочной железы, обеспечивает отток желчи. Одновременно с этим на фоне приема формулы №1 происходит подавление патогенной флоры в кишечнике, усиление функций печени, в том числе и накопление в печени гликогена (активация гликогенсинтетической функции печени) под действием инсулина, уменьшается жировой гепатоз. Т.е. формула №1 обеспечивает усиление как экзокринной (выделение ферментов), так и эндокринной (выработка инсулина) функции поджелудочной железы. Если же есть сахарный диабет: эффективное лечение печени позволит вылечить сахарный диабет второго типа.
Для чего еще нужна формула №1 при сахарном диабете? Формула №1 помогает набрать вес при сахарном
диабете
. Но не за счет жировой ткани, а за счет улучшения усвоения белковой пищи и накопления мышечной ткани. А мышечная ткань – один из основных потребителей углеводов в организме, позволяющий через оптимальную физическую нагрузку легко контролировать уровень сахара в крови. И снижать уровень сахара в оптимальный диапазон.
Что делать, если уже есть инсулинозависимый сахарный
диабет
первого типа либо инсулинонезависимый
сахарный диабет второго типа? Принимайте формулу здоровья доктора Скачко №11. Семейный рецепт народной медицины предназначен для лечения сахарногодиабета
первого и второго типа. И позволяет не только регулировать уровень сахара в крови. Но и предупреждать основные
осложнения сахарногодиабета
в виде атеросклероза аорты, коронарных сосудов, диабетической ангиопатии. А также их следствий в виде диабетической ретинопатии, полинейропатии, нефропатии, гангрены конечностей…
Крепкого Вам здоровья. И разумного к нему отношения.
Источник: www.sites.google.com
Панкреатический диабет: особенности недуга и группы риска
Диета в данном случае нужна лишь для контроля веса и предупреждения передозировки гормона. Она заключается в ограничении потребления жирной пищи, углеводов и грубой клетчатки. Кроме этого, придется забыть о наваристых бульонах.
Диетическое питание – самая надежная терапия
Распространенной ошибкой пациента становится переход на белковую пищу, ведь чрезмерное потребление белка, особенно животного, отрицательно сказывается на работе поджелудочной железы и может стать причиной появления проблем в работе почек.
Что касается углеводов, то здесь также не стоит ударяться в крайности. Ограничение потребления сахара, само собой разумеется, но полный отказ от углеводов недопустим, поскольку излишки гормона, вводимого инъекционно и начинают откладываться «про запас» и однажды могут стать причиной инсулинорезистентности.
Чтобы избежать подобных ситуаций, лучше доверить составление меню врачу диетологу и сделать определенный режим питания частью образа жизни.
Принимать пищу необходимо маленькими порциями от 4 до 6 раз в день.
Блюда на пару вкусные и полезные
Для приготовления пищи лучшим вариантом станет пароварка. В период ремиссии можно применять варку, тушение и даже запекание в духовке, но лучше отдать предпочтение блюдам, приготовленным на пару.
Безопасными продуктами для поджелудочной железы при сахарном диабете являются:
- диетическое (нежирное) мясо;
- рыба;
- овощные бульоны и молочные супы с цельными крупами;
- макароны из твердых сортов пшеницы;
- каши (без добавления масла и сахара);
- диабетический хлеб;
- молоко (не более 100 миллилитров в день);
- кисломолочные продукты;
- омлет;
- фрукты, овощи и ягоды (свежие и запеченные);
- чай (некрепкий с молоком), свежевыжатые фруктовые и овощные соки (не кислые);
- мед или джем – только в период ремиссии.
Как было сказано выше, хирургическое вмешательство не гарантирует выздоровление. Поэтому ответом на вопросы о том, как лечить поджелудочную железу при сахарном диабете и не допускать появления кризисов и обострений станет ведение особого образа жизни, включающего лечебное питание, регулярные физические нагрузки и, если это необходимо, – медикаментозная терапия.
Дают ли инвалидность при диабете 1 или 2 типа?
Аделина Павлова
Медсестра общего профиля. Более 40 лет рабочего стажа. Копирайтер на пенсии.
Подробнее об авторе
Последнее обновление: Октябрь 19, 2019
Панкреатитом именуют воспаление поджелудочной железы, которое часто приобретает статус хронического. При тяжелых формах течения происходит замена большой части здоровых рабочих клеток органа на жировые, принадлежащие к соединительной ткани, или рубцовые. Подобные сбои вызывают нехватку гормонов, вырабатываемых в норме поджелудочной железой, что провоцирует разнообразные нарушения, в том числе – излишнее накопление сахара в крови.
Приобретение симптоматического диабета напрямую зависит от образа жизни и рациона.
Нарушению подвержены люди разного пола, национальной принадлежности и возраста. Однако преимущество такого недуга — в возможности его предупреждения. Достаточно контролировать режим питания, снизить воздействие вредных привычек, чтобы уменьшить вероятность заболевания поджелудочной железы и избежать сахарного диабета данного вида.
Симптоматический диабет не проявляется в один час. Его формирование часто занимает многие годы. Проявлению предшествует острая форма воспаления поджелудочной железы, ее переход в хроническую. Механизм развития имеет три условных этапа.
- Проявление болей разной силы и локализации. Периоды обострения сменяются ремиссиями. Процесс может продолжаться многие годы;
- Дисфункция пищеварительной системы – снижение аппетита, излишнее скопление газов, тошнота и рвота, изжога. Наступает начальная стадия нарушения обработки организмом углеводов по причине нестабильной работы раздраженной поджелудочной железы, периодически производящей излишнее количество инсулина;
- Запущенная стадия хронической болезни проявляется восприимчивостью к глюкозе. Уровень ее в крови слишком сильно повышается после приема пищи и остается таким аномально долго.
Далее у трети пациентов возникает панкреатический диабет. Отсутствие лечения поджелудочной железы способно привести к возникновению сахарного диабета других типов, но это происходит почти вдвое реже.
Патология проявляет схожие черты с первым и вторым типами сахарного диабета, однако ряд особенных характеристик отличает симптоматический вид недуга. Часто у пациентов выявляется недостаток содержания сахара в крови. Это приводит к состоянию гипогликемии – стабильной нехватки глюкозы для нормальной работы физиологических механизмов и сопутствующим симптомам.
Медикаменты, снижающие уровень глюкозы в крови, эффективны только на начальной стадии заболевания.
Отдельно стоит отметить взаимосвязь проявления панкреатита и диабета второго типа. Воспаление поджелудочной железы провоцирует данную патологию при условии проявления сбоя одновременно с повышением концентрации сахара в кровяной жидкости. Недуг характеризуется острыми болевыми ощущениями в области брюшной полости и дисфункцией пищеварительного тракта.
Как мы уже отметили, поджелудочная железа ответственна за две основные функции в организме.
| Функция | Описание действия |
| Экзокринная | Выработка панкреатического сока в совокупности с ферментами пищеварения. |
| Эндокринная | Производство гормона инсулина, отвечающего за подавление избыточного уровня сахара в плазме крови. |
Образовавшийся воспалительный процесс в поджелудочной негативно влияет на выработку панкреатического сока и гормона инсулина. Недостаток гормона приводит к тому, что, поступающая в организм глюкоза, теряет способность переходить в измененное состояние (гликоген) и откладываться в клеточной ткани печени, а также в жировой и мышечной тканях.
Избыточное содержание сахара приводит к относительной деструкции панкреатических клеток, производящих инсулин. Получается, что при достаточной выработке гормона он просто не способен полностью выполнять свои функции. Это состояние характеризуется относительной недостаточностью инсулина, и влечет панкреатит, диабет II типа.
Важно. Несмотря на то, что панкреатит и диабет связаны между собой, не всегда отмечается развитие панкреатита при диабете и наоборот. Правильное питание позволит исключить вероятность развития различных осложнений при диабете. В некоторых случаях питание – это основная методика лечения заболевания.
Выше уже упоминалось, что основной причиной развития заболевания панкреатит является неправильный способ питания. Ведь в нынешнее время люди отвыкли от натуральной пищи, перешли на полуфабрикаты, питание из супермаркетов и, что еще хуже, фастфудов.
Вместо того чтобы питаться три раза в сутки, человек садится за стол только ближе к вечеру и наполняет свой желудок до отвала. На протяжении дня при этом возможны только перекусы в забегаловках.
А ведь ужин не должен содержать в себе много калорий, а особенного жирной или копченой продукции. Кроме того, люди, которые привыкли ежедневно питаться жареной, копченой и соленой пищей, являются первоочередными претендентами на развитие панкреатита.
Люди, которые употребляют много алкоголя, острой пищи, газированных напитков также входят в группу риска заболевания панкреатитом. После родов, осуществляется нагрузка на поджелудочную и у молодых мам, поэтому особенно важно поберечь себя в первые месяцы после рождения ребенка.
Мы уже отметили, что период развития диабета на фоне имеющегося хронического панкреатита занимает длительный промежуток времени. Заболевание получило название панкреатогенный сахарный диабет, лечение его напрямую зависит от правильного питания в совокупности с инсулинотерапией и приемом препаратов, содержащих ферменты пищеварения.
">