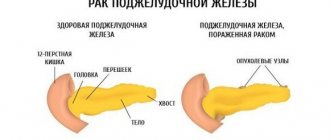
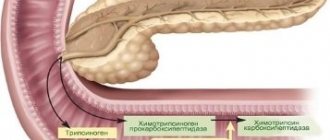
Поджелудочная железа играет важную роль в организме человека. В пищеварительной системе она занимает второе место по размерам после печени. Имеет несколько видов ткани и располагается в верхней части живота глубоко внутри брюшной полости за желудком. Если визуализировать этот орган, то он представляет собой слегка удлиненное образование, серо-розового цвета, имеющего в своем строении такие части, как:
- головка;
- тело;
- хвост;
Не все люди знают о существовании этого органа в организме, тем не менее он выполняет значительные функции:
- Внутрисекреторную. Вырабатываются гормоны липокоин, глюкагон и инсулин, регулирующих уровень сахара в организме.
- Внешнесекреторную. Выделяет в двенадцатиперстную кишку ферменты для улучшения переваривания пищи.
Функции железы
В пищеварительном тракте поджелудочная участвует в расщеплении и переваривании всех пищевых элементов:
- Белков (протеазы),
- Жиров (липаза),
- Углеводов (амилаза).
А также выделяет массу гормонов, которые регулируют метаболизм. Одной из основных функций железы является регулирование уровня глюкозы в организме за счет секреции бета-клетками инсулина, гормона, который уменьшает уровень сахара в крови.
Нормальная анатомия
Ферменты с помощью поджелудочного протока выделяются в полость двенадцатиперстной кишки, где и происходит переваривание и всасывание питательных элементов из пищи.
Помимо инсулина эндокринная функция – выработка глюкагона (гормона, увеличивающего количество глюкозы), соматостатина (блокирует деление различных клеток), панкреатического полипептида (протеин, который тормозит работы поджелудочной и параллельно усиливает секрецию желудочного сока), грелина (гормон, усиливающий аппетит).
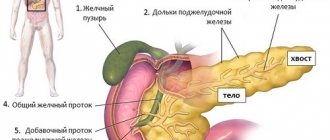
Строение поджелудочной железы
Орган представляет собой удлиненное образование, имеющее серовато-розовый цвет, обладает дольчатой структурой и располагается в брюшной полости сзади желудка и тесно примыкает к двенадцатиперстной кишке.
Длина железы взрослого человека составляет в норме от 14до 22 см, а ширина от 3 до 9 см. железа имеет ширину 9 см в области головки.
Масса органа составляет в нормальном состоянии от 70 до 80 грамм.
В макроскопической структуре железы выделяют три отдела:
- головку;
- тело;
- хвост.
Головка примыкает к двенадцатиперстной кишке. Тело имеет трехгранную форму. Хвост поджелудочной – конусовидной формы.
Причины увеличения железы
Различные заболевания и патологические состояния могут сопровождаться увеличением поджелудочной. Увеличение тела, хвоста, увеличение головки поджелудочной железы, причины могут быть разнообразные. Орган может быть полностью увеличен или только одна его часть. Обычно встречается у взрослых, но в последнее время все чаще затрагивает и подростков, детей с серьезным нарушением питания, сильными стрессами и врожденными патологиями (в частности, муковисцидоз).
Список основных заболеваний, этиологических факторов:
- Острое или хроническое воспаление;
- Поражение алкоголем, табаком, наркотиками, различными токсинами;
- Системные инфекции, сепсис, септицемия;
- Эмболия сосудов органа;
- Желчнокаменная болезнь (в группе риска женщины при беременности и после наступления климакса);
- Опухоль доброкачественная или злокачественная (увеличивается часть железы), при метастазах очаги могут располагаться диффузно;
- Кисты, которые появляются как осложнения хронического панкреатита, а также при эхинококкозе и других паразитных заболеваниях, приводящих к образованию кист;
- Абсцесс, как результат миграции инфекции и инкапсуляции бактерий.
Скорость увеличение может быть различной, если быстро, то больной может ощущать боль и тяжесть в подреберье, если медленно, то человек может не знать, что страдает от какой-либо патологии. При острых заболеваниях клиника ярче, сопровождается различными другими симптомами.
Опасные эффекты алкоголя
Разделяют диффузное или локальное увеличение, по типу гипертрофии (увеличению клеток в размере) и гиперплазию (увеличение количества клеток).
Размеры и расположение
Поджелудочная железа располагается позади желудка. Внешний вид представляет собой слегка вытянутый орган серо-розового цвета.
В зависимости от источников подачи крови, орган разделяют на три точки проекции:
- головка, которая обеспечивается кровяным притоком из сосудов брыжеечной артерии;
- тело основной приток крови получает от селезеночной артерии;
- хвост получает питание из двух источников: желудочно-сальниковой и селезеночной артерии.
В проекции головки ПЖ ее расположение обычно ассиметрично остальным частям органов: нормальная головка поджелудочной располагается немного выше остальной железы, в то время как остальные части немного ниже.
Во время диагностики орган проецируется на стенку брюшной полости в трех разных плоскостях: эпигастральной, пупочной и подреберной полости.
Нормальные размеры головки зависят от возраста исследуемого, и обычно равняются 18-26 мм. Превышение этих данных говорит о серьезных нарушениях в работе внутренних органов.
Симптомы увеличения железы
Клиническая картина при увеличенной поджелудочной может отсутствовать. Увеличение на несколько миллиметров может не являться патологическим и не быть проявлением патологии.
Симптомы нарушения работы поджелудочной:
- Вздутие живота, особенно после еды;
- Боль или тяжесть в области левого подреберья, проекции железы;
- Боль при надавливании на эту область;
- Нарушение пищеварения, мальабсорбция, похудение;
- Нарушение метаболизма – снижение белка в крови с характерными проявлениями, перепады уровня глюкозы;
- Появление диареи с не переваренными элементами в кале, наличие белка, липидов и углеводов в кале;
- Запоры с появлением непроходимости кишечника;
- Периоды обострения с сильными резкими болями, повышенной температурой, рвотой и диареей;
- Клинические признаки сопутствующих заболеваний, которые привели к патологии железы или осложнения недостаточности работы поджелудочной;
- Инфекционно-токсический шок, повышенная температура и озноб, если речь идет о бактериальном или вирусном заболевании;
- Кожный зуд, боли в животе при паразитных инвазиях.
Клиника может быть яркой или вялотекущей, проявляться обострениями и ремиссиями, зависит от патологии, которая это вызвала.
Хронический воспалительный процесс, эпидемиология
Не менее важная информация о панкреатите при беременности — методах лечения, возможных осложнениях
Симптомы
Увеличенная поджелудочная железа у взрослого может проявлять себя большим количеством разнообразных симптомов. На ранних стадиях болезни пациент обычно не предъявляет никаких жалоб, у него не ухудшается самочувствие. В некоторых случаях отмечается возникновение выраженной симптоматики уже в первые дни патологического процесса.
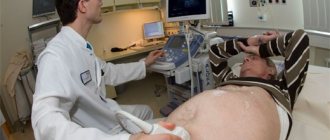
Ультразвуковое исследование проводят всем пациентам с подозрением на увеличение поджелудочной железы
Наиболее характерные симптомы увеличения поджелудочной железы – боли. Они могут иметь различный характер – от тупых ноющих до острых и стреляющих. Некоторые пациенты могут жаловаться на ощущение жжения. Локализация боли также может быть различной. Чаще всего симптом локализуется в области над пупком, но иногда она может отдавать в левую руку или в спину.
При панкреатите и злокачественных новообразованиях возможно повышение температуры тела. В зависимости от интенсивности патологического процесса она может быть как субфебрильной, так и довольно высокой.
Поражение печени вместе с поджелудочной железой проявляют себя пищеварительными нарушениями. Их симптоматика довольно разнообразна. Нередко возникает диарея и метеоризм. В тяжелых случаях возможно появление тошноты и рвоты. Связано это с недостаточностью пищеварительных ферментов. В результате пища переваривается в недостаточной степени и раздражает стенки кишечника.
Если поджелудочная увеличена в области головки, что приводит к сдавливанию двенадцатиперстной кишки, могут быть запоры. В тех случаях, когда данная часть органа имеет значительные размеры, возможно развитие кишечной непроходимости. Такое состояние требует неотложной хирургической помощи, так как угрожает возникновением тяжелых осложнений.
Подытоживая изложенное выше, можно сказать, что подозрение у врача о том, что поджелудочная железа увеличена, могут возникнуть при наличии боли в верхней части живота, диареи, тошноты и повышения температуры. Данные симптомы могут быть показанием для проведения лабораторных анализов и инструментальных диагностических процедур.
Диагностика увеличения железы
На первой консультации врач выслушивает жалобы больного, осматривает его и в деталях исследует каждую систему органов, пальпирует органы брюшной полости, выслушивает дыхание и сердечный ритм. Важно уделить внимание печени, поджелудочной, желудку и кишечнику.
После, для установления диагноза, назначаются различные лабораторные и инструментальные тесты:
- Общий анализ крови для выявления признаков анемии, воспаления, количества тромбоцитов;
- Биохимический анализ крови для анализа состояния органов (АЛТ, АСТ и билирубин – печень, амилаза – поджелудочная, креатинин и мочевина – почки, плюс анализ на количество протеинов);
- Ультразвуковое исследование, на котором можно увидеть состояние поджелудочной, возможные осложнения, ее размеры, структуру;
- Анализ мочи на наличие липазы, амилазы;
- Сывороточная рибонуклеаза;
- Если назначена рентгенография, можно определить косвенные признаки воспаления, опухоли и других патологии, в частности, так же как и на компьютерной томографии;
- Золотым стандартом для определения детального состояния поджелудочной – это магнитно-резонансная томография, на которой видны мельчайшие структуры;
- Диагностическая лапароскопия, на которой можно выявить как косвенные, так и прямые признаки некроза, определить состояние прилежащих тканей и тактику хирургического лечения. Решить проблему необходимо на месте, чтобы больной не переносил новый наркоз;
- Ангиография. При воспалительных и деструктивных патологиях страдают первым делом сосуды, из-за чего и нарушается питание и функционирование органов и тканей близ него. Ангиография определяет состояние кровотока и определяет прогноз, помогает в установке тактики будущего лечения.
- Фиброграстродуоденоскопия. Дополнительное исследование, используется для дифференциального диагноза.
При поступлении пациента в отделение скорой помощи в тяжелом состоянии и диагностированной увеличенной поджелудочной, необходимо определить тактику лечения. На основе анамнеза, жалоб и результатов исследований врач определяет степень тяжести и риск для пациента. Для этого используется шкала Ranson.
Факторы риска
Критерии для определения тяжести пациента:
- Возраст;
- Показатели АСТ, ЛДГ, глюкозы, количество лейкоцитов;
- Оценка вышеперечисленных показателей после 48-и часов после госпитализации;
- Оценка по шкале APACHE II более 8-и баллов;
- Наличие недостаточности какого-либо органа.
Согласно оценке врачи решают, как быстро необходимо брать пациент на хирургический стол. Перед операцией пациента стабилизируют:
- Снимают боль,
- Улучшают реологические свойства крови,
- Блокируют активность ферментов,
- Стабилизируют артериальное давление и синусный ритм.
Если общее состояние удовлетворительное, значит, больной может не нуждаться в госпитализации, назначаются вышеуказанные диагностические методы и симптоматическое лечение, после диагностики причины назначается лечение в домашних условиях.
Разрешенные и запрещенные продукты
Методы диагностики и лечение
Если у пациента имеются признаки, которые могут свидетельствовать об увеличении поджелудочной, необходимо провести УЗИ брюшной полости. Для того чтобы оценить общее состояние организма, выполняют также анализы крови и мочи. При наличии показаний проводят и другие виды обследования.
При панкреатите необходимо проводить медикаментозную терапию
Лечение заболевания определяется данными, полученными при ультразвуковом исследовании. Если выявлены признаки острого панкреатита, больного госпитализируют в терапевтический стационар, где его лечат при помощи медикаментов. В тех случаях, когда в органе определяются камни, гнойники или псевдокиста, пациента направляют к хирургу. В таком случае необходимо проведение операции, но иногда возможно использование консервативных методов.
Хронические воспалительные процессы требуют консервативного лечения, которое обычно проводится в стационаре. Если есть подозрение на онкологический процесс, пациента направляют к онкологу, который назначает дополнительные обследования для уточнения диагноза.
Медикаментозная терапия включает в себя следующие этапы:
- лечебная диета;
- использование гормональных средств и блокаторов гистаминовых рецепторов для подавления секреции сока поджелудочной железы;
- применение ферментов для замещения недостающих и восстановления нормальной деятельности пищеварительной системы.
Применение этих способов лечения достаточно для того, чтобы вылечить воспалительные патологии органа. Наиболее важную роль играет лечебное питание, которое снижает нагрузку на больную железу.
Увеличение размеров поджелудочной может долгое время не беспокоить человека. Тем не менее это явление, которое может свидетельствовать о наличии тяжелой патологии. Ранняя диагностика повышает шансы на успешное излечение и предотвращение осложнений болезни.
Только врач может определить, что делать, если обнаружена такая патология. Ведь выбор методов лечения зависит от того, чем вызвано изменение размеров железы. В зависимости от причины патологии применяются такие методы:
- прикладывание холода;
- соблюдение особой диеты, а иногда – полный отказ от пищи на несколько дней;
- применение лекарственных препаратов;
- оперативное вмешательство.
При хроническом течении патологии возможно амбулаторное лечение, но при остром панкреатите или в случае образования абсцесса необходимо срочно поместить больного в стационар.
Питание
Соблюдение диеты – это основной метод лечения при любых патологиях поджелудочной железы. Ведь ее работа заключается в выработке ферментов для переваривания пищи. Поэтому щадящее питание снижает нагрузку на этот орган и предотвращает осложнения. В некоторых случаях только одна диета без применения других методов позволяет вернуть органу его нормальные размеры.
Самое главное – это полностью исключить алкогольные напитки и жирные молочные продукты. Запрещается употреблять мясные или рыбные бульоны, острые и жареные блюда, сырые овощи и фрукты, свежевыжатые соки.
В основном при всех болезнях поджелудочной железы назначается диета по Певзнеру. Она предполагает увеличение доли белка в пище и почти полное ограничение жиров. В рацион питания нужно включить нежирные сорта мяса и рыбы, обезжиренные молочные продукты, сухарики или галетное печенье, каши, овощные блюда. Все продукты нужно варить, тушить или запекать. Принимать пищу желательно 5-6 раз в день небольшими порциями.
При увеличении поджелудочной железы основным методом лечения должна стать диета
Если поджелудочная увеличена, привести ее в норму помогут специальные лекарства. Чаще всего для этого назначаются ингибиторы протонной помпы, например, Омепразол и блокаторы гистаминовых рецепторов. Они помогают снизить секрецию панкреатического сока.
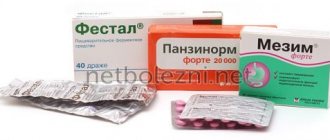
Кроме того, необходимы ферментные препараты, которые помогают переваривать пищу, снимая нагрузку с поджелудочной железы. Чаще всего это Панкреатин, Мезим-Форте, Фестал. А для снятия боли и воспаления назначаются обезболивающие и противовоспалительные препараты: Но-Шпа, Кеторол, Ибупрофен или Парацетамол. Против тошноты и рвоты эффективны Церукал, Домперидон, Итоприд.
Оперативное лечение
Не всегда при этой патологии эффективно консервативное лечение. Если увеличение поджелудочной железы связано с появлением абсцесса, острым панкреатитом или закупоркой протоков, необходимо срочное хирургическое вмешательство. Поэтому пациента доставляют в стационар, где врач после обследования принимает решение о необходимости операции.
Увеличение поджелудочной железы – это распространенная и довольно серьезная патология. Только своевременное лечение с устранением причины такого состояния поможет избежать осложнений и нормализовать пищеварение.
Лечение и симптомы опухоли поджелудочной железы
Аделина Павлова
Медсестра общего профиля. Более 40 лет рабочего стажа. Копирайтер на пенсии.
Подробнее об авторе
Последнее обновление: Апрель 18, 2018
УЗИ брюшины
Если врач заподозрит, что у пациента увеличена поджелудочная, то в первую очередь выдаст направление на УЗИ брюшной полости. Также требуются общий и биохимический анализ крови, анализ мочи и другие исследования – по особым показаниям.
На основе заключения УЗИ и других результатов врач-гастроэнтеролог может поставить диагноз или отправить пациента к другим врачам. Так, когда налицо явные симптомы острого панкреатита или абсцесса, необходима срочная госпитализация. Определять, какое лечение нужно – консервативное или оперативное, будет врач-хирург. Если причиной проблемы стала псевдокиста, решать, что делать, тоже будет хирург.
Хроническое воспаление требует лечения в стационаре с последующим наблюдением у гастроэнтеролога. Иногда нужна эндоскопическая операция (например, при наличии камней в протоках). Когда есть признаки опухоли в поджелудочной, необходима консультация с онкологом.
Что делать, когда анализы показывают увеличение железы? Лечение может включать в себя несколько методов в зависимости от причины и стадии заболевания:
- Специальная строгая диета.
- Подавление секреторной активности поджелудочной (гормональные препараты или блокаторы гистаминовых рецепторов).
- Прием искусственных ферментов для нормализации работы пищеварительной системы.
- Хирургическое лечение (удаление пораженного очага).
Гастроэнтеролог может посоветовать дополнительные консультации у инфекциониста, хирурга, онколога. Перед визитом к врачу необходимо придерживаться нескольких правил. Нельзя греть зону живота, употреблять алкоголь. Необходимо убрать из своего питания все жареное, жирное, копченое и острое.
И лишь в редких случаях требуется хирургическое вмешательство. Более подробное описание курса лечения зависит от индивидуального случая, протекания заболевания и определения диагноза.
Прежде чем приступить к лечению и снятию воспаления органа необходимо проконсультироваться у нескольких специалистов, чтобы исключить наличие сопутствующих заболеваний.
Чаще всего лечение поджелудочной железы будет состоять из комплексных мероприятий: переход на диетическое питание, физиотерапия и в случаях заболевания средней тяжести, прием медикаментов.
Вариант хирургического вмешательства рассматривается для каждого отдельного пациента в зависимости от тяжести заболевания, операция на поджелудочной железе проводится только в крайнем случае.
Лечение увеличенной поджелудочной железы проводят комплексно с назначением препаратов разных групп:
- Обезболивающие средства. При умеренных болях ограничиваются нестероидными противовоспалительными препаратами. Для купирования очень сильной боли может применяться наркотическое обезболивающее, вводимое внутримышечно. Если же характер неприятных ощущений спастический, то уместен прием спазмолитиков.
- Ферменты.
- Лечение интоксикаций организма.
- Антибиотики. Воспалительные процессы не всегда вызваны инфекцией, но она старается присоединиться как можно быстрее.
Если поджелудочная железа увеличена, причины, лечение и диета устанавливаются доктором в зависимости от того, что именно происходит в организме. На основе данных исследований может быть поставлен диагноз, назначены дополнительные анализы или же выданы направления к другим специалистам. Выводы о дальнейшем лечении основываются на результатах диагностики:
- Когда причины того, что поджелудочная железа увеличена, заключаются в остром панкреатите или абсцессе, требуется срочная помощь врачей. Для этого пациента госпитализируют, а далее решают, что нужно делать: оперировать или же лечить медикаментозно.
- Наличие псевдокисты также заставит орган увеличиться, а пациента посетить хирурга, который и будет решать, как поступить с заболеванием.
В целом лечение увеличения поджелудочной железы чаще всего требует стационарного наблюдения, так как во многих ситуациях требуется оперативное вмешательство или прием достаточно серьезных препаратов под контролем специалистов. Сначала пациенту назначают диету, так как увеличенная поджелудочная чувствительно относится к поступающей в организм пище.
Другим направлением лечения может стать прием ферментов, компенсирующих недостаточную деятельность органа, или, наоборот, подавление ее активности.
Когда врач первично осматривает больного, выявить истинный фактор воспаления головки нереально. Доктором изучается анамнез, пациента осматривают с применением пальпации, а потом, опираясь на жалобы, определяется дальнейший план обследования. Точный диагноз поставиться, если будут пройдены лабораторные и инструментальные исследования.
анализ крови
К диагностике заболеваний относят:
- общее анализирование крови – для изучения коэффициента лейкоцитов, лимфоцитов, тромбоцитов, СОЭ, гемоглобина;
- кровь на сахар – наличие рака покажет высокую концентрацию глюкозы;
- биохимическое исследование на билирубин, диастазу, трансаминаз, холестерин и белок. Если эти значения повышены, то фиксируется рак головки поджелудочной;
- кровь на онкомаркеры;
- исследование урины – необходимо для обнаружения пигментов желчи и уробилина;
- кал исследуют на однородность, наличие непереваренной пищи, капель жировых вкраплений, жирного блеска, специфического запаха. При наличии таковых укажет на рак головки.
Терапия заболевания
Если помимо увеличения в размерах, не диагностируется никакого другого патологического процесса в железе и в других органах, если у больного нет никаких жалоб и внешних признаков, то лечение не назначается, а больному назначаются УЗИ для отслеживания состояния.
При установлении диагноза – хронический панкреатит, больному прописывается индивидуальная терапия, в которую входят:
- Лечебная диета;
- Изменение режима дня;
- Медикаментозное поддерживающее и симптоматическое лечение;
- Диспансеризация;
- Санаторное лечение.
Медикаменты, которые используют при хронической недостаточности функции поджелудочной:
- Обезболивающие препараты для курирования болевого синдрома (нестероидные противовоспалительные медикаменты);
- Терапия по замене недостатка выработки ферментов (креон, мезим, панкреатин), используется только в случае диагностирования недостатка, при гипосекреторном панкреатите;
- Антибиотики или антибактериальные препараты при наличии бактериальной инфекции;
- Вазодилататоры и спазмолитики;
- При остром воспалении и деструкции назначают блокаторы ферментов, антикоагулянты для предупреждения осложнений;
- Витаминотерапия;
- В случае появления желчных камней, что часто встречается как осложнения, назначается специальная терапия;
- Лечение недостатка инсулиновой секреции.
Диета – одно из важнейших звеньев, без соблюдения режима питания никакие медикаменты и операции не дают нужного результата.
Памятка о диете
Хирургическое вмешательство назначается при наличии осложнений:
- Панкреонекроз;
- Желчные камни, которые затрудняют отток желчи и приводят к склерозу или воспалению желчных протоков (холангит);
- Воспаление желчного пузыря (холецистит);
- Абсцесс или флегмона, перитонит;
- Кровотечение;
- Наличие кист или псевдокист;
- Опухоль злокачественная или гормоносекретирующая;
- Патология главных сосудов.
Операция может быть плановой, в случае стабильного состояния, или экстренной, когда патология угрожает жизни пациента.
Мнение доктора Комаровского
По мнению известного врача Евгения Олеговича Комаровского, ведущего программы «Школа Доктора Комаровского», при подозрении на заболевание поджелудочной железы у ребенка следует немедленно обратиться к врачу и пройти необходимые обследования, чтобы выявить опасность и вовремя принять меры. Если подозрения не оправдаются, но орган все равно увеличен, значит, это естественное отклонение, вызванное развитием организма. Достаточно правильно питаться и вскоре поджелудочная железа сама придет в нормальное состояние.
Диета при увеличении железы
Если есть проблемы с пищеварением, виной которых выступает патология поджелудочной, необходимо строго следовать правилам диеты, которую назначит врач. Выполнение данного условия – это 50% успеха.
- В случае острого течения заболевания на некоторое время медики назначат голодание, это снизит потребность в секреции ферментов;
- При хроническом процессе некоторые продукты необходимо полностью исключить, создать режим приема пищи, определить объем порций;
- Отказаться полностью от табака и алкоголя;
- Избегать стрессовых ситуаций;
- Стараться высыпаться;
- Употреблять много жидкости.
Основные правила и блюда, которые можно употреблять при проблемах с поджелудочной:
- Вареные, тушеные, запеченные блюда;
- Мягкая теплая пища;
- Частые приемы пищи небольшими порциями;
- Нежирное мясо и рыба, молочные продукты;
- Овощи и фрукты желательно в вареном или тушеном состоянии;
- Отказ или сведение к минимуму кондитерских и мучных изделий.
От чего воздержаться:
- Кислые, острые и пряные блюда;
- Жареные блюда;
- Жирная пища;
- Фаст-фуд;
- Свежие фрукты и овощи.
Профилактические методы
Лечение поджелудочной при ее увеличении
Перед тем как применять медицинские средства синтетического происхождения.
Хороший лечебный эффект на состояние поджелудочной оказывает диетическое питание. Для этой цели следует отказаться от употребления острых, копченых и жирных блюд.
Привести в нормальное состояние железу у взрослого человека можно путем использования целого комплекса препаратов.
Чаще всего назначается прием таблеток относящихся к определенным группам препаратов.
Медикаментозное лечение острого или алкогольного панкреатита можно проводить в домашних условиях.
Для этой цели применяются следующие группы лекарств:
- ингибиторы протонной помпы;
- гормональные средства;
- препараты – блокаторы рецепторов гистамина;
- средства с панкреатическими ферментами в их составе.
Дополнительно возможно применение жаропонижающих, противорвотных и обезболивающих лекарств. Быстро снимает боль таблетка Ибупрофена или Кеторола. Для понижения температуры можно применить Парацетамол или Цитрамон. Эти лекарства следует употреблять с особой осторожностью, если лечение проводится у женщины находящейся в процессе вынашивания ребенка.
Эффективными противорвотными препаратами при проведении лечения являются такие лекарства как:
При домашнем лечении заболевания, оно должно сопровождаться соблюдением диетического рациона питания.
В основу рациона включаются различные крупы и нежирное мясо. Запрещено использовать в рационе те продукты, которые требуют усиленной секреции панкреатического сока. Запрещено употребление спиртных напитков.
При своевременном лечении имеется возможность избежать появления в организме серьезных осложнений.
В детском возрасте может быть зафиксировано патологическое состояние железы, которое обусловлено наследственной предрасположенностью. При лечении увеличенной поджелудочной у подростка может использоваться как консервативное, так и оперативное лечение. Выбор метода терапии осуществляет лечащий врач с учетом особенностей организма.
Информация о болезнях поджелудочной железы предоставлена в видео в этой статье.
Случаи, когда у человека увеличена поджелудочная железа, давно перестали быть редкостью. Множество людей страдает от самых разнообразных заболеваний, прямо или косвенно связанных с этим органом. И хотя проблемы, связанные с поджелудочной железой, остаются с человеком на всю жизнь, современные средства медицины позволяют держать их под контролем.
Последствия заболеваний
Если своевременно не начать лечить диагностированную патологию, это может привести к различным осложнениям, которые были описаны выше, снижению функциональности органов.
Стоит помнить, что не всякое заболевание требует медикаментозного вмешательства, но диагностика – этап обязательный. Только врач может решить, необходимо ли назначение лечения, или есть возможность справиться с помощью режима и наблюдения.
В гастроэнтерологии питание – важнейший показатель, который определяет, к каким группам риска относится человек, какую патологию можно предполагать, если обнаружено увеличение поджелудочной, важной информацией также является семейный анамнез и сопутствующие заболевания. Определение причины того или иного синдрома – сложный процесс, при котором стоит учитывать все факты. Некоторые состояния не требуют врачебных вмешательств, некоторые говорят о наличии патологии железы.
Возможные осложнения и профилактика
Одним из наиболее распространенных осложнений любых нарушений поджелудочной железы является панкреатит острого или хронического характера. Данное заболевание представляет собой воспалительный процесс, затрагивающий стенки поджелудочной железы. Если не провести своевременное лечение, может развиться некроз тканей или многочисленные абсцессы.
В наиболее тяжелых случаях могут развиться последствия, представляющие прямую опасность для жизни человека, например рак поджелудочной железы.
Наиболее эффективным способом профилактики данной болезни является нормализация питания. Чем раньше человек сможет отказаться от вредной пищи и начнет правильно питаться, тем выше шансы избежать таких нарушений. Нелишней будет физическая активность. Начинать лучше с легких упражнений, постепенно увеличивая нагрузку.
Стоит помнить, что увеличение размеров поджелудочной железы происходит под влиянием серьезных патологий, поэтому ни в коем случае нельзя заниматься самолечением. Что делать в таком случае, должен решать врач.