Диета при панкреатите назначается как при острых, так и при хронических проблемах с поджелудочной железой. Ее суть заключается в щадящей корректировке питания с сокращением жирной и неправильно обработанной пищи. Во время соблюдения диеты при воспалении поджелудочной железы желательно избегать жарки, выпечки, не употреблять пищу слишком горячей.
Правила диеты при панкреатите
Диета при панкреатите поджелудочной железы – это терапевтическая пищевая схема, подобная холестериновой, диабетической диете или рациону при мононуклеозе. Иногда она называется щадящей. Она соблюдается только при болезнях поджелудочной железы. Ее цель – улучшение состояния больного, восстановление функций органа.
Диета при воспалении поджелудочной железы не имеет практически ничего общего с изменением рациона в целях похудения, поэтому не пытайтесь придерживаться ее лишь для избавления от лишних килограммов. Для этого больше подходит здоровый образ жизни, основанный на пестром и сбалансированном питании, физической активности. Конечно, любое изменение в рационе влияет на массу тела. Это один из «побочных эффектов» лечебных диет.
Какую зелень можно есть при панкреатите?
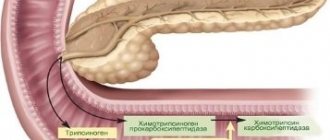
Воспалительный процесс в поджелудочной железе называется панкреатитом, заболевание требует обязательного пересмотра пищевых привычек, рациона. Любое нарушение диеты становится причиной обострения болезни, развития мощного болевого синдрома, изменения стула.
Медики выделяют острый и хронический панкреатит, в любом случае рекомендовано консервативное лечение, применение замещающих препаратов и специальное меню, направленное на снижение нагрузки на ослабленный орган.
При болезни диетологи советуют отказаться от употребления острых блюд и пряностей, особенно опасны в данном случае специи, большое количество поваренной соли, уксус и горчица. Из питания при выявлении болезни сразу же исключают лук, чеснок, хрен, поскольку такие продукты деструктивно сказываются на органе, еще больше усугубляют состояние человека.
Какую зелень можно есть при панкреатите?Разрешается кушать зелень петрушки, укроп и базилик, отличными усилителями вкуса становятся травы, например, душица, тмин и шафран. За счет их использования можно придавать кулинарным блюдам неповторимый приятный аромат.
Можно ли базилик
Можно или нет базилик при панкреатите? Медики отвечают на данный вопрос положительно, они не считают, что трава станет причиной обострения воспалительного процесса. Кроме этого, базилик вместе с укропом и петрушкой даже полезны и должны быть частыми гостями на столе пациента.
Не секрет, что базилик не только ароматная травка, он также имеет ряд ценных свойств, богат витаминами и минералами. Растение приводит к норме работу органов пищеварительного тракта, отличается мощным противомикробным действием, активизирует продуцирование желудочных ферментов.
При регулярном употреблении травы проходит метеоризм спазмы в желудке, колики, бессонница, головная боль и мигрени. Дополнительно можно рассчитывать на качественное очищение пищеварительной системы, это наблюдается благодаря присутствию волокон.
Широкое благотворное воздействие на человеческий организм при панкреатите легко объясняется повышенным содержанием провитамина А, вещество эффективно:
- регулирует обменные процессы;
- восстанавливает клеточные структуры;
- способствует делению клеток.
Есть в базилике и провитамин Р, важный компонент, помогающий укреплять капилляры. Ценят растение за наличие эфирных масел, они отличаются противовоспалительным, болеутоляющим и ранозаживляющим эффектом. Многие пациенты отмечают, что при частом употреблении базилика даже наблюдается повышение настроения, с чем ранее были небольшие проблемы.
Есть зелень при панкреатите полезно еще и по той простой причине, что она богата минералами и витаминами разных групп. Однако при всей очевидной пользе требуется не забывать, что свежий базилик разрешается кушать исключительно вне обострения заболевания, когда воспаление затухает. В листики растения можно заворачивать сыр, овощи, разрешенные фрукты.
Диета при панкреатите: 5 этапов
В зависимости от степени тяжести панкреатита, диета делится на 5 этапов:
- 1 этап (день 1-3): абсолютная голодовка, питание обеспечивается только инфузионно.
- 2 этап (3–15-й день): чай и небольшие порции пищи – слизистые супы, фруктовое пюре, овощные соки, нежирный творог.
- 3 этап (12 — 21 день): чай и столовая вода, увеличение порций, фруктовые компоты, нежирные молочные продукты, овощи (морковь, петрушка).
- 4 этап (с 21 дня): постная говядина, ветчина, нежирная рыба, другие овощи (салат айсберг, свекла).
- 5 этап: переход на диету №5 с ограниченным потреблением жира.
При панкреатите диета исключает раздражающие, вызывающие метеоризм продукты, жирную, трудно усваиваемую пищу.
Как и при мононуклеозе, не рекомендуются продукты с зернами, косточками, кожурой, корочкой и т.д. Жиры добавляются в рацион только после полного успокоения воспаления. Подходят растительные жиры и свежее масло.
Диета при панкреатите поджелудочной учитывает не только выбор пищи, но и ее приготовление. Например, нельзя жарить на масле. Абсолютно запрещены блюда, приготовленные в сгоревшем масле. Также забудьте о фаст-фуде.
Лучшие и самые полезные способы приготовления пищи как для больных, так и для здоровых людей – варка и тушение (в т. ч. на пару).
Выпекание без жира не запрещено, время от времени разрешается также гриль. В данном случае подходят нежирные кусочки мяса, приправленные травами и специями. Овощи на гриле тоже хороши.
Рекомендации по употреблению зелени при панкреатите
При воспалительных патологиях пищеварительного тракта, особенно при панкреатите, расширение рациона должно происходить постепенно.
Основные правила введения зелени в рацион:
- Начинать употреблять ее следует на этапе ремиссии хронического панкреатита после купирования симптомов острого воспалительного процесса.
- Растения должны быть свежими, желательно – выращенными самостоятельно в своем огороде, так как продукты, приобретенные в магазине, могут содержать пестициды, нитраты и другие вредные для организма химикаты.
- К блюдам нужно добавлять только самые мягкие части (листья) растений. Стебли и корни, даже съедобные, есть не рекомендуется.
- Зелень в составе блюд должна быть тщательно измельченной и термически обработанной. Часть полезных веществ, особенно витамины, при варке, запекании, тушении разрушается, поэтому добавлять свежую приправу к блюдам следует только к моменту окончания их приготовления.
- Некоторые виды зелени запрещены даже при стойкой и длительной ремиссии. Для того чтобы узнать, что из растений употреблять можно, а что нельзя при заболеваниях органов пищеварения, необходимо предварительно проконсультироваться с гастроэнтерологом или диетологом.
Разрешенные и запрещенные продукты
Но что можно и нельзя есть на диете при панкреатите? Хотя список запрещенной пищи длинный, разрешенная еда разнообразна. Это делает эту пищевую схему относительно рациональной.
Диета при панкреатите: что можно есть и что нельзя – таблица продуктов:
| Можно | Нельзя |
| Овощи в любом виде (морковь, сельдерей, петрушка, тыква, цветная и пекинская капуста, шпинат, салат, свекла, фасоль) | Алкоголь |
| Фрукты – достаточно спелые (яблоки, бананы, персики, абрикосы, апельсины, лимоны) | Жирное мясо |
| Рис, рисовая каша | Жареная пища |
| Картофель, картофельное пюре (с водой) | Газообразующие овощи (капуста, перец) |
| Качественная паста | Чеснок, лук |
| Постное мясо | Раздражающие фрукты и ягоды (клюква, клубника, финики, малина) |
| Старый белый хлеб | Яйца |
| Травы, зелень (петрушка, зеленый лук, базилик) | Шоколад |
| Большинство специй | Орехи |
| Полужирное и нежирное молоко и продукты из него (йогурт, творог, сыры до 30% жирности) | Жирное молоко и продукты из него, созревшие и твердые сыры |
| Кисломолочные продукты (кефир, пахта, ацидофильное молоко) | Дрожжевые продукты (выпечка, торты), цельнозерновой хлеб, макароны |
| Овсянка, в течение ночи размягченная в йогурте | Горчица, майонез, острые специи (перец чили, паста карри) |
| Тунец в масле (важно слить масло) | Газировки, подслащенные лимонады, кофе |
Диета при хроническом панкреатите
Диета при хроническом панкреатите не всегда одинаково продолжительна. Она корректируется с учетом чередующихся фаз улучшения и ухудшения состояния больного, а также периодов «отдыха», когда проблемы временно исчезают. Хронический панкреатит – не редкое заболевание. Реже поражается часть поджелудочной, вырабатывающая инсулин, у человека появляются симптомы диабета, или в протоках начинают формироваться камешки, препятствующие вытеканию панкреатических соков.
Основы щадящей диеты
В диете при панкреатите содержание жира в рационе составляет 60 г в день. Значительно сокращается количество животных жиров, рекомендуются жиры, содержащие ненасыщенные жирные кислоты, особенно омега-3 и омега-6. Эти жиры преимущественно растительного происхождения. Из животных жиров подходит сливочное масло, содержащее жиры МСТ (medium-chain triglycerides), легче усваиваемые организмом.
Еще одна важная рекомендация в соблюдении этой пищевой схемы – избегание блюд, приготовленных в процессе сжигания жира. Также ограничиваются такие жиросодержащие продукты, как майонез, колбасы, жирное мясо и молоко.
Категорически запрещено употребление острых специй, алкоголя. Не подходят также продукты, оказывающие давление на органы, расположенные в брюшной полости, вследствие провоцирования метеоризма.
Очень важно готовить мягкие блюда, есть понемногу, но чаще, хорошо жевать пищу.
При хроническом панкреатите диета предполагает уменьшение или исключение кофе, крепкого чая.
При хронических заболеваниях поджелудочной железы нередко присутствует необходимость соблюдения этих изменений в рационе в течение многих лет. Таким образом, человек часто подвергается риску недоедания из-за несбалансированного соотношения основных питательных веществ в рационе.
Диета должна быть индивидуально адаптирована к текущему состоянию пациента. План лечения следует согласовать с лечащим врачом и диетологом. Только так пищевые изменения не вызовут проблем, будут отвечать конкретным потребностям больного в питании.
Примерное меню диеты на неделю
Для лучшего обзора рассмотрим примерное меню диеты при хроническом панкреатите поджелудочной железы. Используйте его только в качестве примера, следуйте советам врача.
1 день:
- Завтрак: несвежий хлеб с маргарином и медом.
- Полдник №1: фруктовая закуска.
- Обед: медальоны из свинины с картофельным пюре и тушеным горошком.
- Полдник №2: нежирный творог.
- Ужин: ризотто по-милански с кусочками курицы.
2 день:
- Завтрак: гречневая каша.
- Полдник №1: банан.
- Обед: куриное филе с рисом на пару.
- Полдник №2: несвежий хлеб с тунцом и сельдереем.
- Ужин: тыквенный суп с сухариками.
3 день:
- Завтрак: несвежий хлеб с ломтиком постной ветчины.
- Полдник №1: виноградный сок.
- Обед: творожно-шпинатные клецки.
- Полдник №2: обезжиренный йогурт.
- Ужин: густой морковный суп.
4 день:
- Завтрак: рисовый пудинг с фруктовым соком.
- Полдник №1: яблоко.
- Обед: куриные ножки с кус-кусом и вялеными помидорами.
- Полдник №2: салат из свеклы с сыром.
- Ужин: картофельный салат с сельдереем.
5 день:
- Завтрак: сладкий кус-кус с манго.
- Полдник №1: банан с кленовым сиропом.
- Обед: салат из тунца с чечевицей.
- Полдник №2: пахта, кефир или ацидофильное молоко.
- Ужин: стейк из лосося на пару, гороховое пюре.
6 день:
- Завтрак: легкие блины.
- Полдник №1: фруктовый салат из разных фруктов – апельсина, яблока, банана, персика, мандарина.
- Обед: грудка индейки с персиками, картофельным пюре, тушеной морковью.
- Полдник №2: обезжиренный йогурт.
- Ужин: томатный суп с рисом.
7 день:
- Завтрак: несвежий хлеб с постной ветчиной.
- Полдник №1: апельсин.
- Обед: говяжий рулет и рис.
- Полдник №2: пирог с яблоками.
- Ужин: салат из свеклы, приправленный фенхелем.
Можно ли есть семечки при панкреатите: их польза и вред для организма
Воспалительный процесс в поджелудочной железе – панкреатит – требует тщательного соблюдения диеты как во время обострений, так и при ремиссии. Любая погрешность в питании может привести к ухудшению состояния. Что же делать любителям погрызть семена подсолнечника или тыквы? Можно ли семечки при панкреатите, и какие лучше выбрать? Попробуем разобраться.
Употребление семечек при панкреатите
Самым употребляемыми семенами являются: подсолнечные, тыквенные, кунжутные, льняные и семена дыни. Рассмотрим влияние каждого из них на поджелудочную железу.
Семена кунжута при панкреатите
Кунжутное семя содержит в своем составе много белков и жиров, витамины и микроэлементы. Диета при панкреатите предполагает полное исключение тяжелой, калорийной и жирной пищи. Поэтому в острый период заболевания употреблять кунжут нельзя.
Необходимо дождаться устойчивой ремиссии, во время которой допускается прием небольших количеств этого продукта. Его рекомендуют добавлять в качестве специи в разные блюда, например, в салаты. Можно добавить горсточку кунжутного семени в тесто для выпекания хлеба, или посыпать выпечку сверху. Большую пользу принесут семечки при употреблении их в сыром или пророщенном виде.
Льняные семечки при заболевании поджелудочной железы
Льняные семечки при панкреатите при правильном подходе к кулинарной обработке и дозировке принесут только пользу. Кисели, настои, отвары, приготовленные изо льна, оказывают следующие эффекты:
- устраняют воспалительный процесс;
- укрепляют иммунную систему;
- являются профилактикой тромбоза;
- укрепляют сердце и сосуды;
- нормализуют обменные процессы;
- улучшают пищеварение и многие другие.
Перед тем, как приготовить лечебный напиток, семена льна промывают, просушивают и перемалывают. Сколько грамм семян нужно взять, чтобы обеспечить суточную потребность в питательных и целебных веществах – скажет врач. Большое количество продукта может явиться причиной ухудшения состояния поджелудочной железы. Кроем того, следует отказаться от него при обострении панкреатического синдрома.
Важно! Употребление льняных семян должно сопровождаться приемом большого количества чистой воды на протяжении дня.
Семечки тыквы
Семена тыквы заслуженно популярны в медицине и кулинарии. Среди их полезных свойств, такие как:
- общеукрепляющее;
- противовоспалительное;
- противоинфекционное;
- антигельминтное;
- желчегонное;
- противораковое;
- дезинтоксикационное и так далее.
Их жарят, добавляют в тесто, употребляют в сыром и сушеном виде. Ответ на вопрос, можно ли тыквенные семечки есть при панкреатите, зависит от того, в какой стадии находится заболевание.
При обострении их нельзя включать в рацион, так как они:
- имеют большую жирность;
- содержат много клетчатки;
- тяжело перевариваются;
- высококалорийные.
Семена тыквы создадут дополнительную нагрузку на орган, что приведет к серьезным осложнениям. Зато в период ремиссии употребление умеренного количества тыквенных семечек при панкреатите даже полезно. Единственное, что нужно соблюдать, – есть только свежие или подсушенные зерна. Жаренные при заболеваниях поджелудочной железы противопоказаны.
Дынные семечки при панкреатите
На употребление этого продукта при воспалительном процессе в поджелудочной железе ограничений нет. Семена дыни богаты минеральными веществами и витаминами. Они стимулируют выделение желчи и панкреатического сока, нормализуя работу поджелудочной железы и желчного пузыря.
Несмотря на это, прием дынного продукта лучше осуществлять небольшими порциями. Как и предыдущие виды семян, их нужно предварительно подсушивать. Использовать дынные семечки при панкреатите удобно, если их предварительно высушить и растолочь. Такой порошок можно смешивать с медом, добавлять в готовые блюда, тесто.
Следует иметь в виду, что семя дыни не рекомендуют при таких нарушениях, как:
- язва желудка и 12-перстной кишки;
- склонности к запору;
- заболевания селезенки.
Маковые семечки при болезнях поджелудочной железы
Мак оказывает положительное действие на поджелудочную железу. Он оказывает такие эффекты, как:
- уменьшает воспалительный процесс;
- устраняет боль;
- способствует перистальтике кишечника;
- ослабляет выраженность панкреатического приступа.
При употреблении семян мака нужно помнить, что они противопоказаны в пожилом возрасте, при болезнях печени и бронхиальной астме.
Семечки подсолнечника
Многих людей волнует вопрос, а можно ли при панкреатите семечки подсолнуха? Ведь, это – наиболее распространенный вид семян, среди употребляемых в пищу. К сожалению, ответить положительно на него не получится. На это есть несколько серьезных причин:
- подсолнечные семена очень калорийные;
- в них содержится много жира;
- они долго усваиваются;
- раздражают кишечные стенки.
Внимание! Употреблять в пищу подсолнечные семечки при панкреатите опасно, особенно во время обострения панкреатического синдрома.
В периоде ремиссии панкреатита требования к рациону немного смягчаются, меню представлено большим разнообразием, чем при обострении. Однако любой неправильный продукт (особенно при его злоупотреблении) может вновь приковать человека к постели. Семена подсолнуха относят именно к таким продуктам. Следует полностью исключить их жарку и такие продукты, как грильяж и козинаки.
В некоторых случаях при длительной ремиссии хронического панкреатита разрешается употребление незначительного количества подсушенных подсолнечных семян или халвы. Также их можно добавлять в тесто при изготовлении выпечки. Для предотвращения повреждения слизистой оболочки кишечной стенки, кушать семечки следует после приема пищи.
Как правильно выбирать и хранить семечки
Для того чтобы семечки, употребляемые при панкреатите, не нанесли дополнительный вред организму, их нужно правильно выбрать и хранить в соответствующих условиях. Во всех семенах содержатся жирные кислоты, которые, при неправильном хранении могут изменить свою молекулярную структуру, и превратиться в транс-жиры, несущие угрозу здоровью. Этому способствуют такие факторы, как: прямые солнечные лучи, доступ воздуха, высокая температура при кулинарной обработке, длительный срок хранения.
Покупать семечки нужно в соответствии со следующими правилами:
- проследить, чтобы в общей массе не было экземпляров с плесенью или гнилью;
- не покупать семечки без кожуры (они впитывают в себя токсины, в них быстро разрушаются полезные вещества);
- даже при условии длительной и устойчивой ремиссии следует отказаться от покупки готовых жареных или сушеных семечек (после промышленной обработки в них содержится большое количество вредных соединений).
Приобретать нужно сырые неочищенные семечки. Хранить любые семечки следует при обычной комнатной температуре в хлопковых или льняных мешочках, чтобы предупредить возникновение плесени. Место для хранения обязательно должно быть темным и сухим. Перед употреблением в пищу их нужно вымыть и высушить.
Почему при панкреатите семечки нельзя жарить
Сырые семечки при панкреатите – достаточно тяжелый продукт. Их следует высушивать, измельчать, а затем добавлять как специю в готовые блюда. Употреблять жареные категорически запрещено. Это связано с тем, что после подобной термической обработки их калорийность возрастает в разы.
Такая еда дает сильную нагрузку на органы пищеварительного тракта. Поджелудочная железа, ослабленная воспалительным процессом, не может выделить нужное количество панкреатического сока, чтобы обеспечить процесс пищеварения. В результате непереваренные остатки семечек накапливаются в кишечнике, приводя к застойным явлениям, закупорке просвета, возникновению запоров, появлению приступов панкреатита.
Кроме того, при жарке семечки подвергаются воздействию очень высокой температуры. Они теряют свои полезные качества, взамен приобретая другие, способствующие развитию нарушений в организме.
Таким образом, не все семечки можно употреблять при панкреатите. Однако даже те, которые разрешены, нужно есть в ограниченном количестве и в определенном виде. В каждом индивидуальном случае будут свои ограничения в приеме. Не стоит полностью полагаться на опыт других людей или информацию в интернете. В последнем случае статьи представлены для ознакомления (и данная статья – так же), а не для слепого следования тексту. Поэтому если очень хочется семечек, то лучше посоветоваться с лечащим врачом, который поможет определить максимально возможный объем этого вкусного продукта.
Узнать о полезных и вредных свойствах подсолнечных семечек можно из видео ролика:
Но возможно правильнее лечить не следствие, а причину?
Рекомендуем прочитать историю Ольги Кировцевой, как она вылечила желудок… Читать статью >>
Гастрит? Язва? Чтобы язва желудка не перешла в рак, выпейте стакан…
Лучшее НАРОДНОЕ средство от ГАСТРИТА и язвы желудка!
Диета во время обострения хронического панкреатита
Меню диеты при панкреатите, находящемся в острой стадии, направлено на минимизирование стимуляции выработки панкреатических ферментов.
На 1-й стадии болезни прием пищи исключается, больной принимает питательные вещества только внутривенно.
После успокоения острого воспаления подают чай по чайной ложке, подслащенный сахаром или подсластителем. Добавляются продукты, содержащие углеводы.
В качестве дополнительной пищи добавляется постное вареное или тушеное белое мясо. Постепенно диета при панкреатите в стадии обострения обогащается белками. Сырое молоко не рекомендуется.
Соблюдение диеты при остром панкреатите допускает употребление очищенных персиков, яблок (компоты, пюре), бананов. Фрукты всегда должны быть очищены от кожуры, зерен, термически обработаны.
Из овощей диета при остром панкреатите включает:
- тушеную или вареную морковь;
- ограничено – тушеную зеленую фасоль;
- тушеный шпинат;
- салат;
- пекинскую капусту.
Жиры добавляются в рацион в последнюю очередь, только после полного успокоения фазы обострения. Предпочтение отдается свежим маслам и растительным жирам.
Определение того, какую диету при панкреатите назначить – острую или щадящую – принадлежит врачу на основании оценки состояния пациента. Но основной принцип ее соблюдения – употребление легкой пищи средней температуры.
Что нельзя при панкреатите поджелудочной железы? Диета исключает алкоголь. После успокоения обострения используется список продуктов, аналогичный хронической форме.
Меню диеты при остром панкреатите на 10 дней
Примерное меню диеты при обострении панкреатита поджелудочной железы выглядит следующим образом.
1 день:
- Завтрак: чай, сухарь.
- Полдник №1: чай.
- Обед: слизистый суп.
- Полдник №2: чай.
- Ужин: чай + сухарь или слизистый суп.
2 день:
- Завтрак: чай, несвежий хлеб.
- Полдник №1: кисель из апельсинового сока.
- Обед: картофельное пюре.
- Полдник №2: чай, несвежий хлеб.
- Ужин: рисовая каша, яблочное пюре.
3 день:
- Завтрак: белый кофе, несвежий хлеб.
- Полдник №1: банан.
- Обед: морковный суп.
- Полдник №2: чай, несвежий хлеб.
- Ужин: манная каша, персиковый компот.
4 день:
- Завтрак: белый кофе, несвежий хлеб.
- Полдник №1: виноградный сок.
- Обед: картофельный суп, куриное филе, тушеный рис (на выбор).
- Полдник №2: чай, несвежий хлеб.
- Ужин: паста с легким томатным соусом.
5 день:
- Завтрак: чай, несвежий хлеб.
- Полдник №1: кисель из апельсинового сока.
- Обед: картофельное пюре на воде.
- Полдник №2: чай, несвежий хлеб.
- Ужин: рисовая каша, яблочное пюре.
В течение следующих 5 дней рацион повторяется.
Меню при заболевании панкреатитом на неделю
Панкреатит — это серьезное воспаление поджелудочной железы. Очень важно вовремя распознать недуг, и начать лечение. В первую очередь нужно скорректировать рацион питания и следовать правилам лечебной диеты. В нашей статье мы рассмотрим, какие правила включает в себя лечебная диета и примерное меню на семь дней.
Правила лечебной диеты
Чтобы лечение панкреатита стало эффективным, нужно следовать определенным принципам диеты. Помимо отказа от вредных продуктов, соблюдайте некоторые правила, благодаря которым можно избежать обострений панкреатита и добиться длительной ремиссии.
Рассмотрим основные нюансы диеты:
- основным нюансом при соблюдении диеты является размер порции. Одноразовый прием пищи не должен превышать вместимости стакана, то есть во время панкреатита разрешено употреблять 250 — 300 граммов готового блюда в один приём;
- после еды не должно возникать чувства переедания, в таком случае следует сократить порцию;
- чтобы не раздражать стенки желудка, при панкреатите рекомендуется употреблять блюда в пюреобразном состоянии или максимально измельченном;
- если при соблюдении диеты боли не прекращается, следует отменить приём пищи на сутки. Во время лечебного голодания разрешено выпивать два литра чистой кипяченной воды. На следующие сутки начинать трапезу постепенно: сухари из ржаного хлеба, некрепкий чай;
- употребляемые в пищу блюда должны соответствовать комнатной температуре;
- меню при панкреатите составляется на основе тушеных блюд.
Допустимые продукты при панкреатите
Чтобы панкреатит не перешёл в хроническую форму, при первых признаках начинайте соблюдать диету, которая основана на нижеперечисленных продуктах:
- Овощи. Множество овощей разрешено употреблять во время воспаления поджелудочной железы кроме бобовых культур капусты и других продуктов. которые могут вызвать метеоризм в животе. На основе разрешённых продуктов нужно готовить овощные супы или гарнир. Во время ремиссии панкреатита, можно вводить в меню томаты и огурцы в небольшом количестве. Если после их употребления наблюдаются боли или дискомфорт, от данных овощей придётся отказаться.
- Творог при панкреатите должен быть употреблён во время завтрака или перекуса, также на его основе можно готовить запеканку или нежирные сырники.
- Что касается ягод и фруктов при панкреатите, лучше всего употреблять их после тепловой обработки. На их основе разрешено варить компоты, кисели и запекать фрукты в духовке.
- Кисломолочные продукты во время диеты должны иметь пониженную жирность. Сметану или сливки используют в качестве заправки салатов или супов, не чаще двух раз в неделю.
- Сухари из ржаного хлеба, макаронные изделия не чаще одного раза в неделю.
- Из круп стоит отдать предпочтение той, которая не будет нагружать больную поджелудочную железу: гречневая, манная, рисовая и овсяная.
- Мясо при панкреатите обязательно должно входить в меню больного (куриное филе без кожицы).
- Яйца куриные разрешены в вареном виде без желтка. На белковой основе готовят омлет на пару.
Что нельзя кушать при воспалении поджелудочной железы
При панкреатите необходимо полностью отказаться от пищи, провоцирующей дополнительную выработку желудочного сока.
- Супы. Во время диеты больному следует отказаться от супов на жирном бульоне (свинина, говядина), а также от холодных жидких блюд, таких как окрошка или молочный суп.
- Крупы. Диета при панкреатите исключает крупы, которые долго перевариваются в желудке, к ним относятся: кукурузная, пшенная, перловая.
- Молоко. При панкреатите поджелудочной запрещено употреблять только цельное молоко в чистом виде. Добавление молока во время приготовления блюд не ограничено.
- Хлеб. Исключить мучные изделия, в том числе свежий хлеб.
- Полуфабрикаты. Отказ от колбасных изделий, магазинных котлет и пельменей.
- Пряности. Соусы и приправы, в том числе кетчупы и майонезы исключаем из рациона питания.
- Напитки. Диета исключает любые спиртосодержащие напитки, газированную воду, кислые морсы.
Помимо основных групп, во время диеты запрещена вся жирная, копченая, и чрезмерно сладкая пища. Например, шоколад при панкреатите есть нельзя, а кусочек зефира или пару ложечек желе — можно.
Примерное меню на неделю при панкреатите
Очень важно, чтобы составленное меню при панкреатите содержало все необходимые вещества. Исходя из вышеперечисленных нюансов диеты, каждый сможет составить меню по вкусовым предпочтениям. Приведем примерное меню на неделю, как должен питаться больной панкреатитом.
День первый. В первые сутки диеты рекомендуется не употреблять продукты в пищу. Но если боли не наблюдаются, можно питаться по нижеприведенному примеру. Обратите внимание, что указанное меню является примерным, продукты можно заменять другими разрешенными при диете:
- Утренний приём пищи. Стакан зеленого чая, два вареных яичных белка.
- Перекус. Стакан киселя.
- Обеденное время. Куриный бульон с сухарями из ржаного хлеба.
- Полдник. Стакан кефира.
- Ужин. Кусочек отварной куриной грудки, компот яблочный.
День второй:
- Первый приём пищи. Овсянка, кусочек сыра.
- Перекус. Зелёный чай, омлет на пару.
- Обеденное время. Отварной рис, кусочек рыбы приготовленной на пару.
- Перекус. Стакан киселя.
- Ужин. Винегрет диетический, кусочек цельнозернового хлебца.
День третий:
- Первый завтрак. Салат из варенной свеклы и яблок, заправленный не жирной сметаной. Стакан зелёного чая.
- Перекус. Гречневая каша с кусочком сливочного масла.
- Обед. Суп вермишелевый на куриной основе, два кусочка сыра.
- Полдник. Стакан ряженки.
- Время ужина. Картофельное пюре диетическое (без молока), котлета куриная на пару.
День четвёртый:
- Завтрак. Каша овсяная с кусочком сливочного масла, компот из малины.
- Перекус. Творог с нежирной сметаной.
- Обеденное время. Макароны из твёрдых сортов пшеницы, кусочек отварного мяса птицы, чай с мёдом.
- Перекус. Запеченное яблоко.
- Время ужина. Овощное рагу, стакан компота из сухофруктов.
День пятый:
- Утренний приём пищи. Каша рисовая, варёное яйцо без желтка.
- Перекус. Чай с ломтиком сыра.
- Обеденное время. Суп с домашней лапшой, пюре из моркови.
- Полдник. Творог нежирный со сметаной.
- Время ужина. Овощной салат, заправленный оливковым маслом, чай с сахаром, запеченное яблоко.
День шестой:
- Первый завтрак. Омлет с овощами, приготовленным на пару.
- Перекус. Желе абрикосовое.
- Обед. Каша гречневая, грудка куриная, зелёный чай.
- Полдник. Напиток из шиповника.
- Ужин. Запеченная рыба, отварные овощи, кисель фруктовый.
День седьмой:
- Завтрак. Творожная запеканка, запеченное яблоко с медом.
- Повторный завтрак. Стакан фруктового киселя.
- Обед. Тушеные кабачки, котлеты на пару, зелёный чай.
- Перекус. Пару нежирных сырников.
- Время ужина. Компот из сухофруктов, кусочек отварной говядины, отварной рис.
Рецепты блюд при панкреатите
Лечебная диета при воспалении поджелудочной железы может стать не только полезной, но и очень вкусной. Помимо блюд предоставленных в примерном меню на неделю, вы можете выбрать подходящие для себя рецепты из ниже перечисленных.
Рыбные «ёжики»
Берём любую нежирную рыбу, отделяем от костей и измельчаем. Три кусочка батона размачиваем в прохладной воде и смешиваем с филе рыбы. В полученную массу добавляем немного обезжиренного молока и два яичных белка. Тщательно перемешиваем массу, лепим небольшие овалы. В кипящую подсоленную воды помещаем котлеты, верим в течение 25 минут.
Овощное рагу
Очищаем овощи от кожуры (картофель, морковь, тыква, лук, кабачки). Нарезаем овощи на небольшие части и помещаем в чугунок. Далее заливаем овощи водой и немного солим. Тушим овощи до мягкого состояния и до полного испарения воды. Добавляем чайную ложку растительного масла. По желанию можно довести рагу до пюреобразного состояния, именно так врачи советуют готовить пищу при соблюдении диеты. Украшаем блюдо с помощью петрушки или укропа.
Отвар шиповника
Данный рецепт при панкреатите является не только вкусным, но и очень полезным. Для приготовления необходимо взять горсть плодов шиповника и поместить в термос. Заливаем крутым кипятком и даем настояться в течение трёх часов. Перед употреблением рекомендуется довести напиток до комнатной температуры, по желанию можно добавить чайную ложку сахара.
Овощной суп с рисом
Очищаем овощи от шкурки (картофель, морковь, лук). Картофель нарезаем на небольшие кубики, а лук и морковь измельчаем с помощью терки. Рис круглозерный промываем несколько раз под струей холодной воды. В кипящую, чуть подсоленную воды посещаем все овощи одновременно вместе с рисом. Как только картофель станет легко протыкаться с помощью ножа, выключаем огонь и закрывает суп крышкой. Перед подачей на стол можно добавить немного зелени и заправить суп нежирной сметаной.
Творожный десерт
Во время диеты при панкреатите необходимо употреблять как можно больше белков. Поэтому творожные десерты пользуются популярностью у людей с воспалением поджелудочной. Данное блюдо возможно включать в меню при длительной ремиссии, не рекомендуется к употреблению в стадии обострения. Легче всего приготовить блюдо с помощью блендера, для этого поместите творог с кусочками банана и малины в чашу, доведите до однородной массы.
Яблочный компот
В кипящую воду помещают небольшие ломтики очищенных яблок. Как только яблоки станут мягкими, ёмкость убирают с плиты и дают компоту настояться. Также можно добавить немного сахара. Перед употреблением компот процеживают от яблок. По желанию можно яблоки растолочь в пюре и добавить в компот.
Чтобы обострение панкреатита наступало как можно реже, а поджелудочная железа не беспокоила как можно дольше, необходимо соблюдать диету. Диета при панкреатите осуществляется курсами, при длительной ремиссии разрешается употреблять более широкий список продуктов.
Примеры рецептов диеты 5 при панкреатите
Составляя примерное меню диеты на неделю при панкреатите поджелудочной железы, можно использовать следующие рецепты.
Существует множество способов приготовления пищи, подходящих при этом заболевании. Указанные ниже рецепты непременно понравятся остальным членам семьи, не страдающим болезнями панкреаса, как детям, так и взрослым.
Персиково-яблочное пюре на завтрак и полдник
Ингредиенты:
- персики;
- яблоки;
- щепотка корицы или тертый пряник;
- стевия (не обязательно).
Очистите яблоки, вырежьте сердцевины. Удалите косточки из персиков. Нарежьте фрукты на мелкие кусочки, перемешайте в блендере. Приправить корицей, стевией.
Тыквенный суп с крутонами
Ингредиенты:
- 200 г тыквы;
- морковь;
- вода или овощной бульон;
- соль;
- мускатный орех.
Очистить тыкву и морковь, нарежьте кубиками. Положите в кастрюлю, залейте водой или бульоном. Доведите до кипения, уменьшите огонь, варите около 20 минут до готовности. Овощи перемешайте до кремовой консистенции, приправьте солью и мускатным орехом. На сковороде приготовьте крутоны – обжарьте кубики старого хлеба.
Картофельный суп
Ингредиенты:
- ½ л воды;
- 100 г картофеля;
- 20 г моркови;
- 20 г петрушки;
- 20 г сельдерея;
- 10 г сливочного масла;
- соль;
- майоран;
- тмин;
- петрушка.
Очищенный, вымытый картофель и остальные овощи нарежьте кубиками, отварите в подсоленной воде до мягкости. Добавьте специи, проварите, посолите по вкусу. На тарелке добавьте масло, украсьте мелко нарезанной петрушкой.
Ризотто с овощами
Ингредиенты:
- 200 г риса;
- 60 г брокколи;
- 100 г моркови;
- 30 г консервированного горошка;
- 20 г томатной пасты;
- соль;
- петрушка;
- 20 г сливочного масла;
- 40 г тертого сыра Эдам (30% жирности).
Залейте овощи водой, посолите, добавьте промытый рис и томатную пасту, перемешайте, тушите до готовности. В готовое ризотто добавьте сливочное масло, соль, петрушку. Подавайте, посыпав тертым сыром.
Основные правила употребления
Для употребления укропа при панкреатите, существуют основные правила, которых следует придерживаться:
- Зелень укропа разрешено употреблять в свежем виде, в качестве компонента витаминных салатов – по 20-50 г не чаще, чем 1 раза в сутки.
- Зелень и побеги – в приготовлении горячих блюд – по 20-50 г 2 раза в день. Для сохранения полезных веществ, добавлять следует в самом конце приготовления.
- Для восстановления структуры поджелудочной железы можно применять семена укропа в качестве биологически активной добавки к пище по рецептам:
- порошок из размолотых семян укропа употреблять по одной щепотке 3 раза в день за 20 минут до еды, запивая небольшим количеством воды;
- целые семена укропа принимать по 1 ч. л. утром, за 15-20 мин до завтрака.
Внимание!
Соблюдая правила, не следует забывать о своих ощущениях: если употребление продукта вызывает изжогу или другие неприятные последствия – от приема укропа лучше отказаться.
Диета при диабете и панкреатите
Поджелудочная железа – это нетребовательный орган. Сужение его протоков, воспалительных процессов вблизи, особенно в двенадцатиперстной кишке, приводит к подавлению активных клеток железы, снижению их метаболизма. Это ведет непосредственно к атрофии поджелудочной, что является причиной диабета.
Примерное меню диеты при панкреатите поджелудочной железы, сочетающемся с диабетом, подобно указанному выше (щадящая диета). Оно учитывает разрешенные и запрещенные продукты.
Запрещенная еда:
- алкоголь:
- жирная, перегоревшая, раздражающая пища;
- свекольный сахар, в частности, рафинированный;
- чеснок, сырой лук, свежий перец;
- майонез, горчица;
- сладости, сладкие кремы, сливки;
- морковь и свекольный сок (повышают уровень сахара в крови);
- крахмалы;
- много фруктов (риск брожения в кишечнике).
Полезная еда:
- свежие и тушеные овощи;
- продукты, богатые ферментами;
- яблоки;
- овсянка, гречка, пшено;
- бобовые, соевые продукты;
- белое мясо (курица, рыба);
- щелочная пища;
- травяные чаи.
Различные виды зелени при заболевании
Одни виды зелени при панкреатите врачи разрешают кушать, другие же категорически запрещают не только при обострении, но и на этапе ремиссии хронического воспалительного процесса.
Запрещенная к употреблению зелень
К запрещенным продуктам при панкреатите относятся некоторые виды растений:
В них обнаруживается повышенная концентрация органических кислот, эфирных масел, фитонцидов, растительной клетчатки. Эти вещества повышают кислотность содержимого желудка, усиливают выделение желчи, панкреатического секрета, усиливают перистальтику органов пищеварения. Эти эффекты способствуют развитию болевого, диспепсического синдромов, значительно ухудшающих самочувствие пациента. Другими словами, подобные продукты провоцируют обострение заболевания.
Разрешенная зелень
Относительно безопасными растениями для поджелудочной железы являются следующие:
- укроп,
- базилик,
- тмин,
- сельдерей,
- кинза,
- фенхель,
- петрушка.
Чаще рекомендуется употребление петрушки и укропа при панкреатите. Они содержат сравнительно небольшое количество кислот и эфирных масел. То есть, не оказывают выраженного раздражающего влияния на слизистые оболочки ЖКТ. Возможное вредное влияние этих веществ можно минимизировать термической обработкой пищи.
Диета при панкреатите и холецистите
Примерное меню диеты при воспалении поджелудочной железы похоже на рацион больного с проблемами желчного пузыря и печени. Для этой группы заболеваний характерно то, что ранее решающую роль играла диетотерапия. Сегодня диетическое лечение применяется в профилактике и имеет ограниченное симптоматическое значение — назначается для облегчения трудностей пациента.
Правила рациона при панкреатите и холецистите:
- Диета не является энергетически и биологически полноценной, поэтому ее длительное применение невозможно.
- В рационе преобладают углеводы, полностью исключены мясные и молочные белки.
- Количество белка составляет до 30 г/день. Он в основном представлен растительными белками.
- Количество жиров – ниже 20г/день.
- Содержание витаминов и минералов недостаточное из-за ограничений.
После острого периода болезни (колики, воспаление) наступает переходный период с последующей корректировкой питания: после 2-3 дней строгой 4S-диеты вводятся другие продукты:
- яичный белок;
- нежирные молочные продукты (творог, плавленый и твердый сыр до 30% жира);
- йогурты (до 2% жирности);
- отварное постное мясо (куриная грудка, филе, постная говядина, кролик).
Пищевая схема индивидуальна, корректируется диетологом.
Петрушка и острый панкреатит
Однако разгар острого панкреатита является абсолютным и категорическим противопоказанием к использованию этого замечательного растения. Петрушка содержит:
- эфирные масла, возбуждающие желудочную, а посредством ее и панкреатическую секрецию (усиление синтеза панкреатических ферментов чревато еще большим усугублением разрушительного воспаления в поджелудочной железе);
- аскорбиновую кислоту (в 100 г петрушки выявляют 150 мг этого вещества, это количество дважды превышает суточную потребность здорового человеческого организма).
Поэтому ее корень и зелень разрешают включать в протертые овощные запеканки и вегетарианские протертые супы лишь в фазу реабилитации (при исчезновении клинической симптоматики и нормализации лабораторных проб). Количество подбирают индивидуально, основываясь на переносимости продукта пациентом.
Диета при панкреатите и гепатите
Диеты при остром инфекционном гепатите претерпели серьезное развитие. Попытки американцев устранить желтуху в Корейской войне помогли отстранить первоначально рекомендуемый рацион с высоким содержанием углеводов и уменьшенным количеством белка. Они показали, что такое питание не имеет положительного эффекта.
Сегодня применяются другие меры:
- достаточная гидратация;
- поддержка содержания белка в рационе;
- употребление легкоусвояемых жиров;
- употребление витаминов и микроэлементов в обычных дозах.
Белки ограничиваются только при наличии энцефалопатии печени. При парентеральном питании целесообразно вводить аминокислоты с разветвленной цепью в форме специальных препаратов.